рефераты конспекты курсовые дипломные лекции шпоры
- Раздел Психология
- /
- Пограничные психические расстройства
Реферат Курсовая Конспект
Пограничные психические расстройства
Пограничные психические расстройства - раздел Психология, Юрий Анатольевич Александровский ...
Юрий Анатольевич Александровский
Пограничные психические расстройства
(3-е издание, 2000 г.)Содержание
Об авторе
Предисловие
Раздел I. Теоретические основы пограничной психиатрии
Общее понятие о пограничных формах психических расстройств (пограничных состояниях)
Краткий исторический очерк
Системный анализ механизмов психической дезадаптации, сопровождающей пограничные психические расстройства
Основные подсистемы единой системы психической адаптации
Барьер психической адаптации и этиопатогенетическая сущность пограничных состояний
Экспериментально-теоретический анализ общих закономерностей возникновения эмоционально-стрессовых и невротических расстройств
Психологические исследования больных с пограничными состояниями
Психофизиологическая характеристика состояния больных при эмоциональном напряжении и невротических расстройствах
Электроэнцефалографические исследования при пограничных состояниях
Раздел II. Клиника пограничных психических расстройств
Методологические особенности обследования больных с пограничными психическими расстройствами
Клинические особенности основных форм пограничных психических расстройств
Общие подходы
Перечень диагностических рубрик Международной статистической классификации болезней и проблем, связанных со здоровьем, десятый пересмотр, 1995 (МКБ-10), включающих пограничные состояния
Основные клинические варианты невротических расстройств
Начальные (преневротические) проявления невротических расстройств
Посттравматические стрессовые расстройства
Социально-стрессовые расстройства
Панические состояния
Клинические варианты расстройств личности (психопатические расстройства)
Некоторые обобщения
Зависимость клинических проявлений пограничных состояний от индивидуально-типологических особенностей больных
Пограничные психические расстройства при соматических заболеваниях
Психические расстройства при ожогах
Пограничные психические расстройства у больных, перенесших травму головного мозга
Психические расстройства при синдроме длительного сдавления (СДС) мягких тканей
Психогенные расстройства при стихийных бедствиях и катастрофах
Психогении у военнослужащих и пограничные состояния
Экологическая психиатрия и пограничные состояния
Пограничные психические расстройства у лиц, работающих в условиях темноты и неактиничного освещения
Раздел III. Профилактика и терапия больных с пограничными психическими расстройствами
Общие подходы к профилактике и терапии пограничных состояний
Психотерапия
Основные направления современной психотерапии и тенденции ее развития
Критерии и методы оценки эффективности психотерапии
Определение показаний и особенности психотерапии при основных формах пограничных психических расстройств
Основные методы психотерапии
Психофармакотерапия
Общие подходы к психофармакотерапии
Лекарственные средства, применяемые для лечения больных с пограничными психическими расстройствами
Основные группы психофармакологических препаратов
Психолептики
Психоаналептики
Ноотропы (препараты нейрометаболического действия, церебропротекторы)
Нормотимики (тимоизолептики, стабилизаторы настроения)
Раздел IV. Организация профилактической и лечебной помощи больным с пограничными психическими расстройствами
Общие подходы
Клинико-эпидемиологический анализ пограничных психических расстройств
Общие принципы организации выявления и оказания помощи больным с пограничными психическими расстройствами
Лечение больных с пограничными психическими расстройствами в общесоматической территориальной поликлинике
Лечение больных с пограничными психическими расстройствами в многопрофильной больнице
Организация помощи больным с пограничными состояниями в психоневрологическом диспансере
Профилактика психогений в экстремальных условиях
Заключение
Приложение. Краткая характеристика основных психических заболеваний и наиболее часто встречающихся при пограничных психических расстройствах психопатологических проявлений (симптомов и синдромов)
Список основной литературы
Ссылки
Об авторе
Юрий Анатольевич Александровский — заслуженный деятель науки России, лауреат Государственной премии СССР, доктор медицинских наук, профессор. С 1984…Предисловие
Настоящее учебное пособие написано на основе выпущенных в издательстве «Медицина» и других издательствах руководств автора «Пограничные психические расстройства». С учетом читательской аудитории материал значительно расширен и обновлен.
При подготовке книги к изданию учитывалось, что вопросы клинической оценки, терапии, профилактики и организации медицинской помощи больным с пограничными формами психических расстройств требуют обобщения, систематизации и изложения в форме, доступной не только специалистам в области психоневрологии, но и врачам разных клинических специальностей. Именно это явилось целью написания представленного учебного пособия. На пути достижения этой цели имеются трудности общего порядка, отражающие уровень развития учения о пограничных состояниях, их клинической дифференциации, этиологии, патогенезе и терапии. Эти сложности при подготовке настоящего издания не исчезли. Объясняется это прежде всего слабостью теоретической, патофизиологической, психопатологической и патопсихологической базы современной психиатрии для согласованного четкого понимания отдельных форм и вариантов клинических состояний, относимых к числу «пограничных». Вышедшие во второй половине XX столетия специальные отечественные издания — монографии В.Н. Мясищева (1960), Н.И. Фелинской (1968), Н.Д. Лакосиной (1970), Г.К. Ушакова (1978, 1987), Ц.П. Короленко (1978), В.В. Ковалева (1979), Б.Д. Карвасарского (1980, 1988), А.М. Свядоща (1982), М.Г. Айрапетянца и А.М. Вейна (1982), М.В. Коркиной (1986), В.Д. Тополянского и М.В. Струковской (1986), А.Б. Смулевича (1987), Ф.Б. Березина (1988), В.Я. Семке (1988), работы Н.М. Асатиани (1967), В.П. Белова (1986), В.Ф. Матвеева (1986), Б.В. Шостаковича (1987) и других исследователей — клиницистов и нейрофизиологов, а также ряд крупных зарубежных изданий [Ссылки на эти публикации приводятся далее в тексте.] позволили значительно расширить современные представления о многих вопросах пограничной психиатрии. [При необходимости специального обращения к частным вопросам пограничной психиатрии читатель легко может найти полезные сведения в указанных изданиях.] Вместе с тем они не смогли восполнить имеющиеся пробелы в убедительной интерпретации, объединении и клинической дифференциации пограничных форм психических расстройств. Врачебная практика постоянно дает примеры как более широкого, так и узкого толкования пограничных психических расстройств по сравнению с основными «классическими» вариантами психических нарушений, описываемыми в литературе. Это имеет не абстрактное и оторванное от практики значение при обследовании и лечении каждого конкретного больного, а непосредственно отражается на вопросах дифференциальной диагностики заболевания, намечаемого терапевтического плана и всей реабилитационной программы.
Сложности разработки исходной научной позиции и «ключа» для дифференцированных оценок пограничных состояний неоднократно отодвигали работу над рукописью и порой давали вполне веские аргументы для отказа от ее продолжения. Работа казалась невыполнимой. Точкой опоры для ее продолжения и завершения явилось понимание необходимости обобщения системного изучения пограничных состояний, основные подходы к которому были разработаны в книгах «Состояния психической дезадаптации и их компенсация» (1976) и «Психофармакотерапия невротических расстройств» (1987) (совместно с А.В. Вальдманом) [В первый раздел настоящего учебного пособия включены некоторые разделы из указанных монографий.] и исследования, проводившиеся в Федеральном научно-методическом Центре пограничной психиатрии Государственного научного центра социальной и судебной психиатрии имени В.П. Сербского. К завершению работы обязывало доверие сотрудников Центра «собрать воедино» и систематизировать отдельные вопросы пограничной психиатрии, изучавшиеся по единой целевой программе на протяжении длительного времени.
В книге имеются некоторые нетрадиционные трактовки в оценке вопросов этиологии, патогенеза, клиники и терапии пограничных состояний. Они вытекают как из собственных научных исследований автора, так и из работ сотрудников Центра пограничной психиатрии. Учитывая требования, предъявляемые к любому учебному пособию, — быть унифицированным и понятным для специалистов, предлагаемые интерпретации и дефиниции, вытекающие из проведенных научных разработок, излагаются при максимально возможном аргументированном их обсуждении с «устоявшимися», а порой и «господствующими» точками зрения. В книге поднимаются и обсуждаются «старые», не потерявшие актуальности вопросы общей психиатрии и рассматривается место среди них проблем пограничной психиатрии. Вместе с тем основное внимание уделяется относительно новым подходам к единому пониманию патофизиологической базы того или иного состояния, относимого к группе «пограничных», его начальным («предклиническим», «предболезненным») проявлениям, их клинической дифференциации и целенаправленной терапии.
Книга имеет четыре основных раздела в соответствии с избранным путем достижения поставленной цели. Первый раздел посвящен теоретическим основам пограничных состояний. В нем сделана попытка не только представить собственные данные, полученные при клинических, клинико-физиологических, психофизиологических и психологических исследованиях больных с пограничными состояниями, но и провести критический анализ большого числа работ физиологов-экспериментаторов. Это представлялось особенно важным для того, чтобы попытаться выделить имеющиеся наиболее рациональные подходы к оценке механизмов развития невротических и других пограничных расстройств у человека. При этом учитывалось, что некоторые из них зачастую некорректно переносятся в клиническую психиатрию из интересных экспериментальных исследований эмоционально-стрессовых состояний у животных и всякий раз требуют особых оговорок.
Второй раздел включает представление основных форм психической дезадаптации и клинических вариантов пограничных состояний — от адаптационных реакций и акцентуаций характера, не являющихся болезненными расстройствами в полном понимании этого определения, до неврозов, личностных декомпенсаций (психопатий), патологических развитии личности и различных неврозо-и психопатоподобных состояний, требующих компетентной психиатрической оценки и соответствующего лечения.
Особое значение при этом уделяется вопросам диагностики пограничных состояний с учетом требований современных международных классификаций психических заболеваний (в первую очередь МКБ-10).
Третий раздел посвящен вопросам дифференцированной терапии пограничных состояний, включающей как биологические средства и методы воздействия (медикаментозные, преимущественно психофармакологические препараты и др.), так и психотерапию, и в широком плане соматотерапию.
Общие принципы и частные организационные вопросы профилактики и оказания лечебной помощи больным с пограничными состояниями рассматриваются в четвертом разделе. При его написании учитывался опыт, полученный при работе сотрудников Центра пограничной психиатрии по организации работы психиатрических (психоневрологических, функциональной неврологии и др.) кабинетов в общемедицинских учреждениях, кабинетов психоэмоциональной разгрузки, физкультурно-оздоровительных комплексов и других медицинских и медико-психологических подразделений по оказанию внестационарной и стационарной помощи больным с пограничными состояниями.
Особенностью материала, представленного во всех четырех разделах, является наличие как обобщающих (хотя всегда и «авторизованных») данных о пограничных состояниях, имеющихся в специальной литературе, так и большой объем собственных научных исследований, собранных воедино и представленных в целенаправленном и систематизированном виде. Учитывая адресата, к которому обращена книга, — интересующегося проблемой студента и врача-специалиста, смешение учебно-справочного и научно-монографического стиля, характерного для многих ее разделов, с точки зрения автора, не мешает изложению материала, а, напротив, позволяет некоторые вопросы обсуждать с дискуссионной остротой, надеясь на творческое участие читателей. При этом основное внимание уделено новым и мало разработанным направлениям как теоретических, общепатологических исследований (системный анализ пограничных состояний, концепция о барьере психической адаптации, психофизиологическая характеристика больных с невротическими расстройствами и др.), так и клинических (начальные проявления психогенных расстройств, пограничные расстройства при стихийных бедствиях и катастрофах, социально-стрессовые расстройства, экологическая психиатрия и др.) и организационно-профилактических (клинико-эпидемиологический анализ, лечение в общесоматических учреждениях и др.) проблем. Вместе с тем общеизвестным клиническим вопросам диагностики, клиники и терапии, изложенным во многих изданиях последних лет (в том числе и в руководствах для врачей), уделено сравнительно меньшее внимание.
При написании книги хотелось избежать назидательного тона, однако, в полной мере сделать это, вероятно, не удалось. Понимая это и не видя в ряде случаев путей ухода от настоятельных советов, направленных прежде всего начинающим врачам-психиатрам, необходимо заранее извиниться за некоторые поучения и просить читателей рассматривать их как результат многолетнего опыта и обдумывания автором обсуждаемых вопросов.
Книга не могла бы быть написана без активной поддержки и помощи всего коллектива сотрудников Центра пограничной психиатрии и других подразделений ГНЦ социальной и судебной психиатрии имени В.П. Сербского. Некоторые главы написаны сотрудниками, непосредственно выполнявшими те или иные исследования, или совместно с ними, на работу других в тексте даются соответствующие ссылки. Автором главы, рассматривающей современные подходы к диагностике расстройств личности (психопатий), в настоящем издании является руководитель отдела ГНЦ социальной и судебной психиатрии имени В.П. Сербского проф. Б.В. Шостакович. Раздел, посвященный вопросам психотерапии при пограничных состояниях, написан руководителем отдела психотерапии С.-Петербургского психоневрологического института имени В.М. Бехтерева проф. Б.Д. Карвасарским.
Благодарю всех, кто оказал помощь при написании книги.
Понимая далекий от совершенства характер предлагаемой работы, надеюсь, что она все же будет способствовать не только дальнейшей систематизации, совершенствованию и развитию знаний в области пограничной психиатрии, но и привлечению внимания к современным знаниям о пограничных состояниях широкого круга врачей разных клинических специальностей.
Раздел I. Теоретические основы пограничной психиатрии
Общее понятие о пограничных формах психических расстройств (пограничных состояниях)
Понятие о пограничных формах психических расстройств (пограничных состояниях) в значительной мере условно, а точнее говоря, жаргонно. Оно вошло в разговорную речь психиатров и других врачей, в той или иной мере связанных с психиатрией, и достаточно часто встречается на страницах научных публикаций. Главным образом это понятие используется для объединения нерезко выраженных нарушений, граничащих с состоянием здоровья и отделяющих его от собственно патологических психических проявлений, сопровождающихся значительными отклонениями от нормы. При этом пограничные состояния в основном не являются начальными, промежуточными («буферными») фазами или стадиями основных психозов. Они представляют особую группу патологических проявлений, имеющих в клиническом выражении свое начало, динамику и исход, зависящие от формы или вида болезненного процесса.Их определяет познанная или недостаточно изученная патофизиологическая база, в основе которой лежат различные этиологические и патогенетические факторы.
Пограничные формы психических расстройств условно объединяются в одну группу болезненных нарушений на основе признаков, включающих достаточно характерные проявления. Их обнаружение позволяет проводить дифференциацию пограничных состояний как с основными «непограничными» патологическими проявлениями, так и с состоянием психического здоровья.
К числу наиболее общих нарушений, характерных для пограничных состояний, относятся следующие.
- Преобладание невротического уровня психопатологических проявлений на всем протяжении заболевания.
- Взаимосвязь собственно психических расстройств с вегетативными дисфункциями, нарушениями ночного сна и соматическими проявлениями.
- Ведущая роль психогенных факторов в возникновении и декомпенсации болезненных нарушений.
- Наличие в большинстве случаев «органической предиспозиции» (минимальных неврологических дисфункций мозговых систем), способствующих развитию и декомпенсации болезненных проявлений.
- Взаимосвязь болезненных расстройств с личностно-типологическими особенностями больного.
- Сохранение больными критического отношения к своему состоянию.
Наряду с этим пограничные состояния характеризуются отсутствием:
- психотической симптоматики, определяющей психопатологическую структуру болезненного состояния;
- прогредиентно нарастающего слабоумия;
- личностных изменений, типичных для эндогенных психических заболеваний (шизофрения, эпилепсия и др.).
Пограничные психические нарушения могут возникать остро или развиваться постепенно, их течение может носить разный характер и ограничиваться кратковременной реакцией, относительно продолжительным состоянием, хроническим течением. С учетом этого, а также на основе анализа причин возникновения в клинической практике выделяют различные формы и варианты пограничных состояний. При этом используют разные принципы и подходы — нозологическую, синдромальную, симптоматическую оценку, а также анализ течения пограничного состояния, его «остроты», «хроничности», динамической взаимосвязи различных клинических проявлений.
С учетом многообразия этиопатогенетических факторов и особенностей проявления и течения к пограничным психическим расстройствам относят различные клинические формы и варианты невротических реакций, реактивные состояния, неврозы, патологические развития личности, психопатии, а также широкий круг неврозо- и психопатоподобных расстройств при соматических, неврологических и других заболеваниях. В современной Международной классификации психических и поведенческих расстройств (МКБ-10) пограничные психические расстройства рассматриваются главным образом в разделах F4 («Невротические, связанные со стрессом и соматоформные расстройства»), F5 («Поведенческие синдромы, связанные с физиологическими нарушениями и физическими факторами»), F6 («Расстройства зрелой личности и поведения у взрослых») и некоторых других. В число пограничных состояний, с нашей точки зрения, не следует включать эндогенные психические заболевания (в том числе их мягкие, латентные формы, такие, например, как вялотекущая шизофрения и др.) [В настоящем издании не рассматриваются неврозоподобные и психопатоподобные расстройства при основных психических заболеваниях, умственной отсталости, хроническом алкоголизме, наркоманиях и токсикоманиях.], на определенных этапах течения которых преобладают и даже определяют клиническое состояние неврозо- и психопатоподобные расстройства, в значительной мере имитирующие основные формы и варианты собственно пограничных состояний. Однако в этих случаях эндогенный процесс протекает по своим собственным закономерностям, отличным от клинико-психопатологических механизмов, характерных для всех пограничных форм психических расстройств. Неврозо- и психопатоподобные нарушения, будучи наименее специфическими психопатологическими проявлениями, нередко могут отражать динамику более сложных по своей структуре психических заболеваний, протекающих с характерной для них симптоматикой и вызывающих те или иные личностные изменения.
Наиболее важным следствием любого пограничного психического расстройства является развитие у больного в той или иной мере выраженной социальной дезадаптации. Такого рода трактовка пограничных состояний разделяется не всеми авторами. Она стала складываться в начале XX столетия. До этого после классических работ Э. Крепелина многие исследователи поддерживали жесткую нозологическую концепцию психических болезней и расширительное толкование основных психозов. В частности, предлагалось целый ряд случаев психастении, истерии, неврастении рассматривать как проявления нераспознанной шизофрении (Е. Блейлер), а невыраженные колебания настроения — в рамках циркулярного психоза и его особого варианта — циклотимии. С точки зрения Е. Блейлера, шизофрения, для которой наиболее характерно своеобразное расщепление единства личности, чаще протекает «в скрытых формах с мало выраженными признаками, чем в формах явных с законченной симптоматологией...». /1- С. 466/ Оказанием помощи больным с невыраженной шизофренической симптоматикой, наблюдавшимся вне стен психиатрических больниц, в тот период должна была заниматься «малая психиатрия». [Понятие «малая психиатрия», нередко еще используемое отечественными психиатрами, вероятно, затрагивает более широкий круг вопросов психиатрии, чем «пограничная психиатрия».] К ее компетенции постепенно стали относить и так называемые конституциональные реакции (депрессии, экзальтации, параноические, эпилептические, психастенические и др.), проявлявшиеся под воздействием психотравмирующих влияний и некоторых других обстоятельств, реактивные состояния, наблюдавшиеся во время первой мировой войны, и психоневрозы. С учетом новейших исследований Э. Крепелин в 1920 г. представил на съезде немецких психиатров так называемую большую схему психических заболеваний, значительно отличавшуюся от предыдущей классификации. В ней имеются 10-й («психопатии») и 11-й («психогенные реакции») разделы, в которые включены многие состояния, рассматриваемые современной пограничной психиатрией.
Больные с разными видами пограничных форм психических расстройств нуждаются во многом в сходных лечебно-реабилитационных мероприятиях. С учетом того, что эти больные не представляют, как правило, социальной опасности для окружающих, весь лечебный комплекс (включая психотерапию, биологические средства лечения, медико-социальную коррекцию и др.) может проводиться вне стен психиатрического стационара. Это, с одной стороны, объединяет разных больных с пограничными состояниями, а с другой — отделяет их от больных эндогенными психозами, протекающими с психотическими нарушениями.
Сказанное свидетельствует о том, что пограничные состояния составляют группу достаточно специфических психопатологических проявлений, объединяемых схожестью тенденций развития синдромогенеза. Часть больных находится под наблюдением врачей — психиатров или психотерапевтов, большее же число, как свидетельствует специальный эпидемиологический анализ, не получают специализированной и квалифицированной помощи. В ряде случаев больные с пограничными состояниями, сопровождающимися психосоматическими расстройствами, обращаются к врачам-интернистам, в большинстве случаев не имеющим специального опыта в дифференциально-диагностической оценке состояния и проведении всего комплекса необходимых лечебно-реабилитационных мероприятий. Многие лица с различными невротическими и психопатическими расстройствами вообще не предъявляют по этому поводу жалоб врачам как вследствие непонимания болезненного характера имеющихся нарушений, так и из-за отмечающегося у некоторых больных и их родственников страха перед обращением в психиатрический диспансер в связи с боязнью связанных с этим социальных ограничений.
Пограничные состояния объединяют группу расстройств, характеризуемых главным образом преобладанием проявлений так называемого невротического уровня нарушений психической деятельности.
Уровни психических расстройств могут анализироваться с различных точек зрения — философской, социальной, психологической, эволюционной, патогенетической, клинической и т.д. Своеобразие психопатологических проявлений при различных психических заболеваниях послужило основанием для разработки общепатологической концепции регистров психических расстройств (Кронфельд А.С., 1940; Гуревич М.О., 1945; Снежневский А.В., 1960; Рохлин Л.Л., 1971, и др.; Носhе, 1912; Specht G., 1917; Kraepelin E., 1920; Ewald G., 1921; Bostroem A., 1926). Согласно этой концепции, психические нарушения, определяющие пограничные формы психических расстройств, имеют по сравнению с другой психопатологией наиболее ограниченный диапазон болезненных проявлений. А.В. Снежневский (1960), исходя из степени полиморфизма и избирательности психопатологических синдромов, схематически выделяет 6 диапазонов расстройств, характерных для неврозов и психопатий, маниакально-депрессивного психоза, шизофрении, симптоматических психозов (делирий, аменция и т.д.), генуинной эпилепсии и, наконец, для психозов, возникающих при грубоорганических поражениях головного мозга. [В работе, опубликованной в 1975 г., А.В. Снежневский уже более дифференцированно выделяет 9 «кругов» последовательного нарастания тяжести психопатологических синдромов: от эмоционально-гиперэстетических расстройств, среди которых ведущее место занимает астенический синдром (I круг), к аффективным расстройствам (II), невротическим нарушениям (III), паранойяльным состояниям (IV), кататоническим синдромам (V), помрачению сознания (VI), парамнезиям (VII), судорожным и другим расстройствам, свойственным эпилепсии (VIII), и, наконец, к психоорганическим психопатологическим расстройствам, характеризующим полиморфизм всех известных грубоорганических психозов (IX). В этой схематической модели взаимоотношения психопатологических расстройств, так же как и в схеме, предложенной 15 годами ранее, А.В. Снежневский относит астенические и другие расстройства, наиболее характерные для неврозов, к наименее специфическим проявлениям психической патологии.] При этом специфичность синдромов, с его точки зрения, отражает сложные взаимоотношения этиологии и патогенеза каждого болезненного расстройства.
Следует отметить, что F. Freychan (1959), исходя из анализа терапевтических возможностей, делил все психопатологические расстройства на 5 основных групп, близких к диапазонам А.В. Снежневского: шизофрения, аффективные нарушения, острые церебральные синдромы, психоневротические расстройства и нарушения поведения. С учетом особенностей пограничных форм нервно-психических расстройств важно отметить, что в обеих упомянутых группировках невротические и психопатические нарушения («нарушения поведения») рассматриваются как отдельный диапазон (основная группа) психопатологических проявлений.
E. Kraepelin (1920) сравнивал симптомокомплексы при психических заболеваниях с регистрами своеобразного органа, поскольку приведение их в действие зависит только от силы или распространенности болезненных изменений и совсем не связано с конкретными причинами заболевания. При этом он считал, что клиническую картину определяют «предпочтительные синдромы», отражающие «предуготовленный характер реагирования мозга» в зависимости от степени его поражения. Симптомокомплексы психических расстройств не создаются вредоносным фактором, а лишь включаются под его действием. По-видимому, для полиэтиологических психопатологических проявлений, наблюдаемых при пограничных формах психических расстройств, такое представление о характере болезненных нарушений сохраняет свое значение до настоящего времени. При этом невротические (прежде всего неврастенические и субдепрессивные) расстройства могут встречаться в рамках различных видов нарушений психической деятельности, в то время как при пограничных состояниях симптоматики, характерной для остальных психопатологических диапазонов (регистров, по E. Kraepelin), не наблюдается. Иными словами, пограничные психические расстройства менее избирательны и специфичны по сравнению с другими психопатологическими проявлениями (рис. 1).
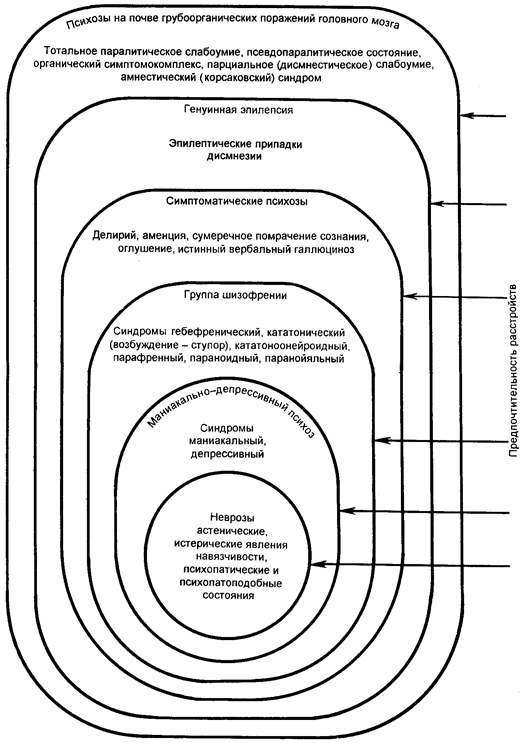
Рис. 1. Деление синдромов на основе их полиморфизма и избирательности (по А.В. Снежневскому, 1960).
Важное значение приобретают в связи с этим катамнестические наблюдения «непсихотических» больных, свидетельствующие о практической редкости перехода патологического процесса с «невротического» уровня на «психотический». Так, например, O. Bratfos (1970), изучив 16-летний катамнез 3485 больных (2251 — с диагнозом невротического состояния, 919 — психопатии, остальные 315 — с неврозо- и психопатоподобными состояниями), поступивших в психиатрическую клинику Осло в течение 10 лет, пришел к выводу, что переход в психотическое состояние (т.е. патология иного «уровня») наступает у них лишь несколько чаще, чем в контрольных группах здоровых лиц. При этом бОльшая частота переходов в психоз была свойственна больным с неврозо- и психопатоподобными нарушениями, у которых во время манифестации заболевания имелись тенденции к психотическим расстройствам. В случаях «бесспорного невроза» трансформации клинической картины в «психоз» не наблюдалось. Об этом же свидетельствуют наблюдения И.Л. Кулева (1964), М.И. Буянова (1968), Л.И. Кругловой (1972) и других исследователей, специально занимавшихся клинико-психопатологическим анализом катамнеза различных групп больных с пограничными состояниями. Сказанное подтверждает мнение М.О. Гуревича (1940), отмечавшего, что пограничные состояния не являются мостом между состоянием болезни (т.е. психозом) и здоровьем, а представляют собой своеобразную группу патологических форм sui generis.
Выделение предпочтительных синдромов (в том числе и невротических), обусловленных определенным «уровнем поражения», в известной мере соответствует взглядам J. Jackson (1926) о сложившихся в процессе эволюции уровнях и системах мозга, подвергающихся во время психического заболевания диссолюции с поражением одних (более высших) и высвобождением других (низших). J. Jackson, как известно, пытался рассматривать основные психические расстройства, учитывая степень дезинтеграции психической деятельности при неврозах, шизофрении и деменции, т.е. невротические психопатологические образования были им вынесены за рамки более выраженных психических нарушений.
«Неоджексонисты» — группа французских психиатров, возглавляемая Н. Еу (1958, 1962), сохраняя джексоновскую идею эволюции и диссолюции мозговых функций, различают в психозах негативные (дефицитарные) и позитивные (патологически продуктивные) симптомы. В настоящее время эти понятия стали в психиатрии практически общепринятыми. Если негативные симптомы (минус-симптомы) представляют собой симптомы выпадения (например, деменция), то позитивные возникают за счет высвобождения, усиления активности глубоких «слоев» нервной деятельности, в норме «заторможенных» и «подконтрольных», что ведет к появлению психопатологической продукции, особенно ярко выступающей в галлюцинаторных и бредовых состояниях.
И негативные, и продуктивные психопатологические образования в таком их понимании существуют в единстве и по существу являются выражением пораженной и извращенной психической адаптации. Что касается пограничных форм психических расстройств, то они, по-видимому, не нашли своего четкого места в ряду негативных и позитивных психопатологических образований у Н. Еу и его последователей.
Учитывая включения в число «пограничных» многочисленных групп больных прежде всего с психогенно обусловленными невротическими нарушениями и личностными декомпенсациями, а также с невротическими нарушениями, неврозоподобными и психопатоподобными расстройствами при соматических, неврологических и других заболеваниях, многие исследователи нередко обозначают их как пограничные нервно-психические или психоневрологические расстройства. При такого рода терминологическом сочетании «психические» нарушения как бы «разбавляются» неврологическими расстройствами, более «престижными» для ряда больных и их родственников, чем реально существующие психопатологические проявления. В этом же следует искать объяснение стремления называть врача, занимающегося пограничной психиатрией, «психоневрологом», лукаво скрывая при этом или отодвигая на второй план его психиатрическую компетенцию. Корни подобной терминологической «подделки» заключены в существовавшем длительное время социальном нигилизме в отношении к психиатрии и боязни больных с пограничными формами психических расстройств и их родственников постановки их на соответствующий учет в психиатрическом диспансере.
В настоящее время в связи с введением в практику в нашей стране нового порядка освидетельствования и учета психически больных, в соответствии с которыми лица с пограничными психическими расстройствами на специальный учет, как правило, не ставятся и на них не распространяются социальные ограничения, появляется возможность уйти от «двойной бухгалтерии» в терминологических подходах к пограничным состояниям. С учетом понимания ведущей роли, обусловливающей их возникновение и течение собственно психической патологии, вероятно, более правомерно целенаправленно использовать для всей группы рассматриваемых патологических состояний название «пограничные психические расстройства». [В обобщенном виде как психогенные, так и психопатические расстройства описаны в 1909 г. C. Pelman в первой монографии, называвшейся «Психические пограничные состояния». Издание этой книги в значительной мере способствовало укоренению понятия о пограничных состояниях в психиатрической терминологии, хотя его содержание с течением времени изменялось.] Они как бы разделяют состояния психического здоровья (нормы) с основными психическими заболеваниями, сопровождающимися психотическими психопатологическими расстройствами. При этом сплошной непроходимой «границы» как между состояниями здоровья и пограничными психическими расстройствами, так и между ними и психозами не существует. В практике имеется множество переходных симптоматических и синдромологических образований, характерных как для психотических, так и непсихотических (в основном пограничных) психических расстройств. При их дифференциально-диагностическом анализе наиболее верным методическим подходом, как свидетельствует богатый опыт отечественной и зарубежной психиатрии, является динамическая оценка развития того или иного симптомокомплекса, его связь с личностно-типологическими особенностями больного и другими имеющимися психическими нарушениями, соматическими и неврологическими расстройствами.
В ряде случаев неврозы и некоторые другие пограничные формы психических расстройств отождествляют с психогенными нарушениями. При этом на первое место выдвигается видимая, психологически понятная, а также неосознаваемая психическая причина, послужившая основанием для развития того или иного пограничного состояния. В этом проявляется стремление видеть причину болезни всегда как бы внедряющуюся со стороны, что характерно для житейского представления о сущности патологического процесса. Непосредственная связь психогенной причины и следствия — развития психических нарушений характерна прежде всего для реактивных состояний, которые могут носить как психотический (реактивные психозы), так и непсихотический (невротические реакции, личностные декомпенсации) характер. Однако, как уже отмечалось, пограничные расстройства охватывают гораздо большее число болезненных нарушений, чем только реактивные состояния. При других клинических формах психические причины также играют существенную роль, однако только этим этиологические факторы не ограничиваются. Поэтому, понимая всю значимость психогений в происхождении пограничных состояний, их роль нельзя абсолютизировать. Она всегда кроется в индивидуально значимых вариациях психогенного (экзогенного) и эндогенного начала. Именно с этим можно связать многообразие феноменологических проявлений и их динамику при различных формах и вариантах пограничных состояний.
Краткий исторический очерк
Границы пограничных состояний с момента их обозначения и до наших дней скорее неопределенны, чем точно определены. История изучения пограничных… Это, в частности, нашло отражение в названиях болезней и их вариантов,… Особое место в историческом развитии понимания пограничных состояний принадлежит анализу оценки неврастенических…Системный анализ механизмов психической дезадаптации, сопровождающей пограничные психические расстройства
Принципы изучения системной организации функций, включая и поведение человека, все более широко внедряются в современное естествознание. Системный… Исходя из приведенных определений, системный анализ делает основной упор на… Применение системного анализа тех или иных явлений с целью выяснить взаимодействие различных подсистем может дать…Основные подсистемы единой системы психической адаптации
Исходя из представленной выше схемы и из анализа невротических и сходных с ними состояний у психически больных, а также основываясь в известной мере…Барьер психической адаптации и этиопатогенетическая сущность пограничных состояний
Важнейшим показателем психической дезадаптации является нехватка «степеней свободы» адекватного и целенаправленного реагирования человека в условиях…Экспериментально-теоретический анализ общих закономерностей возникновения эмоционально-стрессовых и невротических расстройств
[написано совместно с А.В. Вальдманом] Психологический конфликт занимает ведущее место в динамике психических… С физиологических позиций невроз развивается по психологическим механизмам и, как считают М.Г. Айрапетянц и А.М. Вейн…Таблица 1. Содержание гидроперекисей липидов, МДА и α-токоферола у больных неврозами
| Обследуемые | Показатель | ||
| гидроперекиси липидов, отн. ед. | МДА, нмоль/мл | α-токоферол, мг% | |
| Больные с невротическими расстройствами | 2,2±0,13 (n = 62) | 4,85±0,18 (n = 62) | 0,81±0,11 (n = 39) |
| Здоровые | 2,15±0,21 (n = 30) | 3,44±0,18 (n = 22) | 1,1±0,10 (n = 18) |
Сопоставление показателей ПОЛ с клиническими особенностями заболевания у обследованных больных свидетельствует об определенных различиях, зависящих от диагноза, ведущего психопатологического синдрома и длительности невротических нарушений (табл. 2). Приведенные данные показывают, что с увеличением длительности заболевания наблюдается уменьшение содержания в плазме крови как начальных, так и конечных продуктов ПОЛ. При этом наиболее высокие показатели определялись у больных, длительность заболевания у которых не превышала 6 мес. У больных с длительностью заболевания более 12 мес содержание МДА оставалось превышенным, в то время как содержание гидроперекисей липидов не отличалось от контрольных значений.
Таблица 2. Содержание гидроперекисей липидов и МДА в крови больных в зависимости от длительности заболевания и клинических характеристик
| Показатель | Длительность заболевания, мес | Диагноз | Основной психопатологический синдром | |||||||
| 0-6 | 7-12 | более 12 | неврастения | невроз навязчивых состояний | истерический невроз | астенический | обсессивно-фобический | сенесто-ипохондрический | тревожно-депрессивный | |
| МДА (А), нмоль/мл | 5,21 | 4,97 | 4,29 | 4,59 | 5,70 | 4,27 | 4,25 | 5,54 | 4,59 | 4,91 |
| Гидроперекиси липидов (Б), отн. ед. | 2,20 | 2,19 | 1,65 | 2,77 | 2,57 | 1,57 | 2,05 | 2,89 | 2,80 | 2,71 |
| РА | 1—2 | <0,05 | 4—5 | <0,05 | 7—8 | <0,05 | ||||
| 2—3 | <0,05 | 5—6 | <0,05 | 7—9 | <0,05 | |||||
| 1—3 | <0,01 | 4—6 | <0,05 | 7—10 | <0,05 | |||||
| РБ | 1—2 | <0,05 | 4—5 | <0,05 | 7—8 | <0,05 | ||||
| 2—3 | <0,05 | 5—6 | <0,05 | 7—9 | <0,05 | |||||
| 1—3 | <0,01 | 4—6 | <0,01 | 7—10 | <0,05 |
Наиболее высокие значения показателей содержания продуктов ПОЛ характерны для больных с неврозом навязчивых состояний. Для неврастении и в особенности для истерического невроза типично более низкое содержание изучаемых продуктов ПОЛ. Оценивая интенсивность процессов ПОЛ у больных в зависимости от ведущего психопатологического синдрома, следует отметить их максимальную интенсивность у больных с фобическими и тревожно-депрессивными расстройствами. Более низкие показатели отмечены у больных с астеническими и ипохондрическими синдромами.
Анализ зависимостей между степенью выраженности эмоционального напряжения и тревоги и показателями процессов ПОЛ выявил, что независимо от методов оценки уровня тревоги при разделении больных на группы с высоким и низким уровнями тревожности содержание продуктов ПОЛ у них существенно различается (табл. 3). Общей закономерностью является активация ПОЛ при большей выраженности аффективных расстройств. Проведенный корреляционный анализ между изучаемыми показателями полностью подтвердил отмеченные тенденции.
Таблица 3. Содержание гидроперекисей липидов и МДА в плазме крови больных неврозами в зависимости от степени выраженности тревоги
| Тест | Количество баллов | Показатель | |
| гидроперекиси липидов, отн. ед. | МДА, нмоль/мл | ||
| Унифицированная система оценки | 1—2 | 1,8±0,17 | 4,01±0,11 |
| 3—4 | 2,98±0,11 | 5,23±0,19 | |
| <0,05 | <0,05 | ||
| Шкала Спилбергера — Ханина | 25—37 | 1,96±0,13 | 4,30±0,11 |
| >37 | 2,42±0,18 | 5,08±0,19 | |
| <0,05 | <0,05 |
Таким образом, результаты проведенного исследования свидетельствуют о том, что ПОЛ отражает степень выраженности эмоционального напряжения (тревоги) как при эмоциональном стрессе, так и при невротических расстройствах. Имеющаяся вариабельность изменения ПОЛ в условиях экстремального воздействия, по-видимому, отражает индивидуальные различия в устойчивости к стрессу.
Представленные данные убеждают в том, что ПОЛ биологических мембран является одной из неспецифических функциональных систем, с участием которой реализуются реакции организма на эмоционально-стрессовые воздействия, а также формируются невротические расстройства.При этом определение продуктов ПОЛ является адекватным критерием оценки степени выраженности психоэмоционального напряжения и тревоги как у здоровых, так и у больных неврозами.
Важным подтверждением установленных закономерностей явилось сопоставление динамики клинического состояния больных неврозами и интенсивности процессов свободно-радикального окисления. При анализе действия психофармакологических препаратов с транквилоседативными (феназепам, уксепам, вальпроат натрия, амитриптилин) и психостимулирующими (сиднокарб) свойствами появились основания отнести динамическое снижение интенсивности ПОЛ к числу важных и универсальных прогностических показателей редукции тревожного состояния — облигатного психопатологического проявления невротических расстройств. Аналогичные данные отмечены при применении у больных с невротическими нарушениями немедикаментозных методов терапии — психотерапии, а также иглорефлексотерапии. На основании сказанного можно считать, что независимо от того, какое звено патогенеза невротического состояния оказывается первичным, изменение интенсивности ПОЛ является одним из показателей адаптационных перестроек биологических систем организма. Оно опосредованно отражает также терапевтический эффект различных средств, используемых для лечения больных с невротическими расстройствами.
Наряду с ПОЛ многими исследователями в последнее время предпринимаются попытки нахождения различных биологических показателей, отражающих у человека состояние психоэмоциональной напряженности и особенности невротических расстройств. Вместе с традиционным для последних десятилетий изучением катехоламинов исследуются показатели церебральной гипоксии (капилляропатии и др.), простагландины, некоторые иммунные показатели, нейропептиды и др. Опыт показывает, что многие «находки», как правило, заходят в тупик после определенного периода сенсационности главным образом из-за того, что изученному показателю приписывается абсолютная причинно-следственная значимость для выявления и идентификации психоэмоционального напряжения и невротического расстройства. При этом не учитывается неспецифический характер как самого состояния психоэмоционального напряжения, так и психопатологических проявлений невротического уровня. Обусловливающие их патогенетические механизмы, отражением которых и являются те или иные биологические «находки», могут «вступать в действие» под влиянием разных причин. Поэтому биологические «маркеры» неврозов — лишь патогенетическое, а не причинное отражение происходящих в организме на «клиническом уровне» изменений. Эмоциональное напряжение и невротическое состояние — результат проявления физиологических процессов, переходящих в патофизиологические. Она отражает уже происшедший динамический этап, идущий в направлении от функциональной стабильности барьера психической адаптации к ее нарушению.
При поиске неспецифических механизмов развития невротических расстройств в последние годы все большее место начинают занимать клинико-иммунологические исследования. Это связано с тем, что, по мнению многих авторов, именно нервная и иммунная системы, взаимодействуя между собой, формируют функциональный «буфер», корригирующий и приспосабливающий организм к изменениям окружающей среды. Б.Б. Першин (1994) обращает внимание на то, что появление вторичных иммунодефицитов является важным патогенетическим звеном в развитии состояния психоэмоционального перенапряжения и всех клинических форм невротических и неврозоподобных состояний. Крупные современные иммунологи — O. Solomon (1981), H. Weiner (1991), E. Cooper (1994) и др. — считают сопряженными и сопоставимыми такие процессы в нервной и иммунной системах, как «невротизация» и «аллергизация», и трактуют их как соответствующие реакции разных уровней на внешние раздражители в процессе нарушения слаженных механизмов защиты организма.
Наиболее характерной картиной изменений в иммунных реакциях организма при стрессе является снижение пролиферативного ответа лимфоцитами периферической крови и селезенки (Monjan A., 1994, и др.).
Установлено также, что пролиферативный ответ лимфоцитов костного мозга на действие митагенов повышается при стрессе в результате Т-клеточной миграции в костный мозг. Исследования иммунологического статуса больных с невротическими расстройствами и в контрольных группах, проведенные в ГНЦ социальной и судебной психиатрии имени В.П.Сербского (Потапова В.А., Слобода Ю.В., 1992; Чехонин В.П. и др., 1998), выявили определенные закономерности, свидетельствующие о наличии корреляционных связей между индивидуально-типологическими особенностями, клиническим состоянием больных неврозами, уровнем имеющегося у них тревожного напряжения и показателями иммунного статуса.
Как видно из данных, представленных на рис. 4, среди 31 изученного параметра иммунного статуса больных с невротическими расстройствами имеется 6 показателей, достоверно отличающихся от нормы.

I — контроль; II — больные с острой реакцией на стресс; III — больные с расстройствами адаптации с преобладанием кратковременных депрессивных реакций.
Рис. 4. Показатели иммунного статуса у больных с невротическими расстройствами.
Среди них у больных с острой реакцией на стресс (рис. 5, а) наблюдаются снижение количества клеток с фенотипом CD2+ соотношения CD4+/CD8+, увеличение количества клеток с фенотипами CD3+, B-Ig+, B-IgG+, B-IgA+. Co стороны циркулирующих иммуноглобулинов отмечается гиперглобулинемия G, а со стороны лимфокинов — увеличение концентрации IL-1 и α-TNF. У больных с расстройствами адаптации и преобладанием кратковременных депрессивных реакций (рис. 5, б) параметры иммунного статуса несколько отличаются от таковых у больных с острой реакцией на стресс. У них отмечаются снижение количества клеток с фенотипом CD3+, соотношения CD4+/CD8+, увеличение количества клеток с фенотипами CD2+, B-Ig+, B-IgG+, B-IgA+. Co стороны циркулирующих иммуноглобулинов выявляется более выраженная гиперглобулинемия G, а со стороны лимфокинов — снижение концентрации IL-1 и α-TNF.
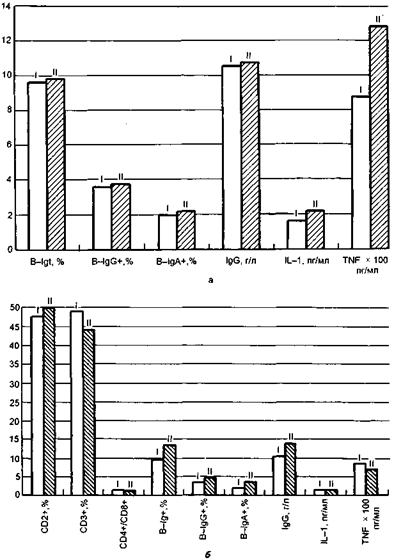
I — контроль; II — больные.
Рис. 5. Показатели иммунного статуса у больных с острой реакцией на стресс (а) и у больных с преобладанием депрессивных реакций (б).
Таким образом, оценка иммунного статуса больных с невротическими расстройствами позволяет подтвердить точку зрения о том, что острая реакция на стресс, как и нарушение адаптации с преобладанием кратковременных депрессивных проявлений, характеризуется определенными расстройствами иммунного статуса. Об этом же свидетельствуют данные, полученные В.П. Чехониным и соавт. в серии экспериментов по изучению роли лимфокинов в патогенезе экологически обусловленных неврозоподобных и психогенных расстройств. В результате установлен эффект повышения активности биосинтеза некоторых интерлейкинов (IL-1, IL-3) и макрофагальных лимфокинов (α-INF и α-TNF) в начальном периоде острого стресса. Несколько позднее эти данные были подтверждены T. Mittwoch-Jaffe и соавт. (1995), которые считают, что цитокиновые системы являются системами быстрого реагирования иммунного комплекса и имеют выраженные точки взаимоконтроля с компонентами катехоламинового обмена (адреналин, норадреналин). Отсюда становится понятным, почему даже незначительные неблагоприятные экологические воздействия, так же как и психоэмоциональное перенапряжение, сопровождаются изменениями в спектре интерлейкинов и макрофагальных лимфокинов.
Детальный анализ параметров иммунного статуса играет крайне важную роль не только в фундаментальном плане с целью исследования механизмов патогенеза невротических расстройств и участия в них компонентов иммунной системы. Он может способствовать назначению специфической медикаментозной терапии с учетом специфического индивидуального иммунотропного эффекта лекарственных препаратов. При этом широкое использование транквилизаторов в лечебной практике делает исследования их влияния на иммунную систему одной из первостепенных научно-практических задач.
Учитывая неоднозначность данных литературы, мы изучили целенаправленное влияние ряда транквилизаторов на параметры иммунитета больных с невротическими расстройствами (Александровский Ю.А. и др., 1992—1999).
Анализ этих данных показывает, что курсовое лечение транквилизаторами (общепринятая схема лечения) группы бензодиазепина, назначаемое больным с относительно нормальным исходным уровнем иммунологических показателей, в разной степени способно угнетать Т- и В-системы иммунитета, антителообразование и снижать продукцию лимфокинов. При этом среди изученных транквилизаторов — диазепама, тазепама, феназепама и альпразолама — феназепам и альпразолам, обладающие более мощным анксиолитическим действием, характеризуются наиболее выраженным иммуносупрессивным влиянием (рис. 6).
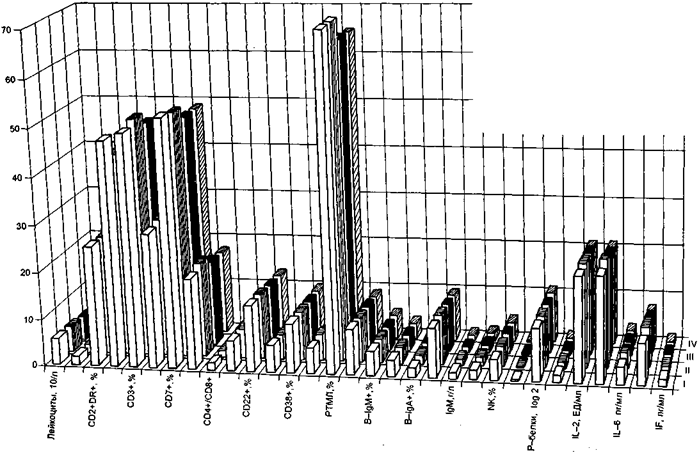
I — контрольная группа; II — лечение тазепамом; III — лечение диазепамом; IV — лечение альпразоламом; 0 — 70 — степень выраженности изучаемых показателей.
Рис. 6. Результаты исследований влияния некоторых транквилизаторов на показатели иммунного статуса больных с острой реакцией на стресс.
Важное значение имеют работы, направленные на изучение механизмов, обеспечивающих взаимодействие нервной и иммунной систем при стрессе, влияния тимических пептидов (например, тимозина) на клетки нервной ткани. N. Hall (1982) считает, что в механизме обратной связи тимозин на уровне ЦНС действует на нейроны, продуцирующие нейротрансмиттеры, которые в свою очередь запускают цепь нейроэндокринных реакций. Результатом этого является воздействие на компоненты иммунного статуса. В противоположность тимозину нейропептид энкефалин, концентрация которого в ткани мозга при стрессе возрастает, может увеличивать способность Т-клеток к розеткообразованию, т.е. стимулировать Т-клеточный ответ.
С учетом выявленных у больных с невротическими расстройствами клинико-иммунологических изменений в 1995 г. сотрудники Центра имени В.П. Сербского совместно с сотрудниками Центра иммунологии МЗ РФ были проведены исследования по изучению влияния некоторых иммунокорригирующих препаратов, разрешенных к клиническому применению в России, на основные показатели клинического состояния больных.
На рис. 7 представлены результаты исследования (проведенные с помощью многовекторной оценки) клинического действия транквилизаторов (Александровский Ю.А., 1976), динамики основных клинических показателей больных с невротическими расстройствами при терапии Т-активином (рис. 7, а), миелопидом (рис. 7, б) — препаратом полипептидной природы, выделенным из клеток костного мозга млекопитающих, а также ликопидом (глюкозомурамилдипептид) (рис. 7, в) — синтетическим аналогом компонентов клеточной стенки бактерий.

а — влияние терапии Т-активином на показатели иммунного статуса больных с преобладанием кратковременных депрессивных реакций; б — влияние терапии миелопидом на показатели иммунного статуса больных с преобладанием кратковременных депрессивных реакций; в — влияние терапии ликопидом на показатели иммунного статуса больных с преобладанием кратковременных депрессивных реакций. I — эмоциональная возбудимость; II — расстройства засыпания; III — вегетативные дисфункции; IV — депрессивные расстройства; V — повышенная истощаемость; VI — повышенная раздражительность; VII — сенесто-ипохондрические расстройства; VIII — психастенические расстройства; IX — навязчивости; X — интрасомнические расстройства: XI — постсомнические расстройства; XII — миорелаксирующее действие; XIII — седативное влияние; XIV — активирующее влияние. 0 — 2 — условные оценочные баллы.
Рис. 7. Клинико-иммунологическое действие транквилизаторов.
Анализ полученных данных показывает, что каждый из указанных иммунокорригирующих средств обладает определенным «косвенным» психотропным эффектом, способствующим редукции различных психопатологических симптомов. Сравнительно более активным препаратом, уменьшающим тревогу и страх, является миелопид; в то же время при психастенических расстройствах наибольшее терапевтическое действие выявлено у ликопида.
На основании этого были изучены возможности применения вышеуказанных иммунокорректоров как компонентов в комплексной психофармакотерапии больных с невротическими расстройствами.
На рис. 8 приведены данные о сравнительной редукции основных симптомов (синдромов) у больных с невротическими расстройствами. Их анализ позволяет сделать вывод о том, что комплексная терапия с применением диазепама, а также иммунокорректоров миелопида и Т-активина обладает более выраженным эффектом (особенно при таких симптомах, как тревога и страх), чем применение этих препаратов в отдельности.

Рис. 8. Результаты сравнительной оценки основных клинических симптомов у больных с невротическими расстройствами на фоне комплексной терапии с применением диазепама.
Представленные сведения свидетельствуют о возможностях новых патогенетически обоснованных подходов к лечению пограничных психических расстройств с использованием иммунотропных препаратов.
Обобщая имеющиеся подходы к клинико-экспериментальному изучению пограничных состояний, можно считать, чтобиологические показатели, особенно анализируемые не изолированно, а вместе с другими с позиций системного анализа, многое дают для квалификации невротического состояния, а не первопричины, приведшей к его возникновению. Причина любого пограничного психического расстройства глубже, чем та или иная обнаруженная психологическая или биологическая вредность. Она всегда носит сложный или многозвеньевой характер и зависит не только от воздействующих факторов, но и от нарушенных компенсаторных процессов организма.
Психологические исследования больных с пограничными состояниями
[написано совместно с Л.Н. Собчик] Применение экспериментально-психологических методов, традиционно используемых… Экспериментально-психологические методы, разработанные Г.И. Россолимо, А.Н. Бернштейном (1911, 1922), Л.С. Выгодским…Таблица 4. Формализованные показатели данных психодиагностического исследования при разных по степени выраженности невротических нарушениях
| Ведущий синдром | Индивидуально-типологические особенности | Данные психодиагностических тестов | ||
| СМИЛ | МЦВ | ДМО | ||
| ведущие шкалы | значимая позиция цвета | ведущий октант | ||
| Астеноипохондрический | Тревожность | 1, 2, 3, 7 | 60, 71 | VI (VII) |
| Истерический | Эмоциональная лабильность | 3, 4 | VIII | |
| Циклотимический | Экстраверсия — интроверсия | 2 или 9 | I или V | |
| Возбудимый (экспансивный) | Спонтанность | I | ||
| Эксплозивный | Агрессивность | 6, 4 | III | |
| Шизотимный (паранойяльный) | Индивидуалистичность — ригидность | 6, 8 | 27, 52 | II (IV) |
| Депрессивный | Пассивность — интроверсия | 2, 0 | 05, 01 | V |
| Психастенический | Сенситивность — мнительность | 2, 7 | 06, 51 | VI |
Особенности состояния, отмеченные как в динамическом исследовании (обследование при поступлении в больницу и перед выпиской), так и при изучении данных ретроспективной оценки собственных личностных свойств и состояния до болезни с актуальным состоянием во время обследования, показали, что у большинства больных (83 %) основной паттерн психодиагностических показателей не претерпевал серьезных изменений. Отмечено лишь известное снижение депрессии, тревожности, общей напряженности. Эти данные позволяют считать, что больные с невротическими расстройствами обладают определенной предиспозицией, проявляющейся повышенной тревожностью и низким порогом восприимчивости к средовым воздействиям, благодаря чему обычные житейские трудности представляют для них серьезные проблемы и приводят к психической дезадаптации. Более выраженная динамика состояния, по данным психодиагностического исследования (снижение пиков профиля СМИЛ, сближение образа идеального и актуального «Я» по данным ДМО, уменьшение балла тревоги с 8—12 до 2—4 по МЦВ), отмечалась у тех больных, с которыми проводилась психотерапия (индивидуальная или групповая). Выявленное с помощью психодиагностической системы рассогласование между различными уровнями показало, что декларативный уровень значительно отличается от актуальных переживаний у больных с истерическим синдромом и ипохондрическими расстройствами прежде всего при наличии рентных установок и стремлении к поиску социальной защищенности, а также при явлениях госпитализма. Рассогласованность показателей субъективных и бессознательных аспектов переживания конфликта отмечалась как в группе больных с истерическим синдромом, так и при навязчивых страхах. Таким образом, у больных с истерическими проявлениями были рассогласованы все три исследуемых уровня, что свидетельствует о плохом самопонимании, низкой внутриличностной интеграции и ослабленном самоконтроле. Менее всего рассогласованность показателей разных уровней проявлялась у больных с астенодепрессивными и психастеническими проявлениями.
Полученные данные в известной степени согласуются с результатами клинического обследования, выявляющими обычно резистентность истерических и фобических расстройств и относительно большую редукцию тревожно-депрессивных проявлений у больных неврозами в процессе терапии.
Формализованные критерии психодиагностического исследования являются важным дополнением клинической оценки выраженности психических нарушений и позволяют более точно дифференцировать клинически близкие пограничные расстройства. Анализ данных психодиагностического исследования, полученных путем сравнения групп больных с разными клиническими формами пограничных психических нарушений, показал эффективность применения разработанной схемы в прикладном и в научно-исследовательском плане.
Формализованные показатели психодиагностического исследования позволили выделить некоторые количественные критерии дифференциации пограничных психических расстройств, а также обнаружили существенные для понимания клинических и психологических особенностей закономерности (табл. 5).
Таблица 5. Динамические показатели психодиагностического исследования
| Состояние | Показатель | ||
| СМИЛ | ДМО | МЦВ | |
| Норма | В пределах 45—65 Т | В пределах 8 баллов нет рассогласованности «Я» реального и идеального | Предпочтение основных цветов, тревога не более 2 баллов. Собранная рабочая группа |
| Акцентуация характера или ситуативная напряженность | 45—75 Т; 1—2 пика при нормативном разбросе других шкал | 10—12 баллов, рассогласованность реального и идеального в 3—4 балла | Один из ахроматических эталонов на одной из первых позиций |
| Динамика: акцентуация не обнаруживает значительного изменения показателей; эмоциональная напряженность в динамике нормализуется | |||
| Невротическая реакция или невроз | В пределах 40—100 Т с 3—4 ведущими шкалами (1-я, 2-я, 3-я, 7-я шкалы) | Преобладание V, VI, VII или VIII октантов; выраженное рассогласование «Я» реального и идеального | На первых позициях 60, 67; 6 или 06; основные цвета на последних позициях. Рабочая группа разбита или сдвинута |
| Динамика: невротическая реакция — тенденция к нормализации в динамике; невроз — незначительная динамика с сохранением общих тенденций | |||
| Невротическое (н.р.) или патохарактерологическое (п.р.) развитие | В пределах 40—90 Т 5—7 шкал; при н.р. ведут 1-я, 2-я, 3-я, 7-я шкалы при п.р. — 4-я, 6-я, 9-я | Выраженность показателей полярных октантов до 16 баллов | Сочетание ахроматических и основных цветов на первых позициях. Рабочая группа разбита |
| Динамика: стабильность показателей в обоих случаях. |
Если рассматривать данные психодиагностического исследования в «поперечном» разрезе, т.е. на момент обследования, трудно обнаружить достоверные различия в оценке структурных особенностей и степени выраженности эмоциональных проявлений у лиц с акцентуацией характера и у больных с невротическими реакциями. Различия выявляются лишь в динамическом исследовании: у акцентуированных личностей динамика незначительна, в то время как невротические реакции, как правило, достаточно быстро угасают. Весьма близкими по количественным критериям, обнаруживающим степень нарушения адаптации, оказались данные, полученные у больных с клинически верифицированным диагнозом невротических и патохарактерологических развитии личности. И в том, и в другом случае отмечались высоко расположенные профили СМИЛ, отражающие смешанный тип реагирования, дисгармоничные сочетания цветовых эталонов, выявляющих хроническую дезадаптацию, противоречивость самооценки, выраженную задействованность защитных и компенсаторных механизмов. Вместе с тем можно также заметить определенные различия. В частности, при невротическом развитии личности выявлены преобладание пассивной позиции, признаки избыточного самоконтроля, реакции гипостенического типа и снижение уровня социальной активности. При патохарактерологическом развитии личности обнаружены тенденции к несколько более активной позиции, внешнеобвиняющий тип реагирования, стремление к противодействию средовым влияниям, т.е. некоторое преобладание признаков стенического реагирования.
Между обобщенными показателями психодиагностического исследования у больных неврозами и при патологических развитиях личности обнаружены определенные различия. При невротических нарушениях данные психологического анализа личностных свойств и особенностей состояния выявили выраженную остроту социально-психологических проблем (высокие пики профиля СМИЛ с преобладанием показателей невротической триады, признаки выраженного стресса по данным МЦВ, преобладание гипостенического типа реагирования с отдельными признаками компенсаторных реакций стенического регистра). В группе больных с невротическими развитиями личности все признаки оказались количественно менее выраженными, при этом отмечена тенденция к сглаживанию гипостенических проявлений, которые уравновешиваются компенсаторными и неравномерно выраженными стеническими проявлениями. В связи с блокированностью как невротического, так и поведенческого канала отреагирования эмоциональная напряженность в условиях хронической психотравмирующей ситуации (как это обычно бывает при невротических развитиях) проявляется нарастанием соматических нарушений, близких по своим особенностям к психосоматическим расстройствам.
В целом данные психодиагностического исследования способствуют более глубокому постижению личностной предиспозиции к невротическому срыву и выявлению психологических проблем отдельного больного, отражающих сложное взаимодействие внешних условий с внутренней индивидуально очерченной спецификой, которая определяет уровень и динамику тревоги как стержневой характеристики состояния при невротических расстройствах, способы ее компенсации и варианты защитных механизмов.
Изложенный методический подход к психодиагностическим исследованиям может служить в определенной мере подспорьем для дифференцированной оценки характера и выраженности невротических расстройств. В то же время для психологов применение методов психологической диагностики в соответствии с приведенной выше личностной типологией и интерпретационной схемой позволяет глубже разбираться в индивидуально-личностных аспектах психической дезадаптации и более избирательно подходить к коррекции невротических расстройств.
Психофизиологическая характеристика состояния больных при эмоциональном напряжении и невротических расстройствах
[написано совместно с Б.И. Беньковичем] Развитие психоэмоционального напряжения и невротических расстройств, как… Обсуждая конкретные методы психофизиологической объективизации и контроля состояния психоэмоционального напряжения,…Электроэнцефалографические исследования при пограничных состояниях
[написано В.К. Бочкаревым и С.В. Панюшкиной] Электроэнцефалограмма представляет собой запись электрической активности… Выделяют несколько типов ЭЭГ. Автор наиболее современной и признанной ЭВМ-классификации типов ЭЭГ Е.А. Жирмунская…Таблица 7. Структура ЭЭГ-факторов, достоверно отличающих больных с субдепрессией от здоровых обследуемых
| Параметры ЭЭГ | Структура факторов | Клинические признаки |
| Частота | О1(↓β, ↑δ), ↓δP3 | Тревога |
| » | О1 (↓β, ↑δ), ↑τР4 | Астенические расстройства Депрессия |
| Индекс | β (↓О1, Р3, ↑4) | Адинамия |
| » | F4 (↓α, ↑τδ) | Астенические расстройства |
| Амплитуда | β (↓О1, ↑F3) | Адинамия |
| P3↓ (τδ) | Депрессия | |
| Индекс | F3 (↓α, ↑τδ), ↑τР4 | |
| » | δ (↓P3, ↓F3) | Адинамия |
| Частота | τ (↑C3, F3, ↓О2) | |
| » | δ (↑C3, ↓P4), ↑τF4 | Тревога |
| Амплитуда | F4↓ (β, α, τ), ↑O2 (β, α) | Астенические расстройства |
| Индекс | C3 (↑α, ↓τ), ↑τР4 | |
| » | C4 (↑α, ↓τ, δ) | Депрессия |
Примечание: греческие буквы обозначают ритмы ЭЭГ, латинские буквы — отведения ЭЭГ по международной схеме 10—20 (Frontal, Central, Parietal, Occipital; нечетные числа — левое полушарие, четные — правое полушарие). Стрелки вверх и вниз — усиление или ослабление признака относительно нормы. За скобки вынесены общие члены структуры данного фактора.
Выявление дифференцированных клинико-ЭЭГ-коррелятов на уровне системной организации электрических процессов мозга сопряжено с рядом трудностей, возникающих в процессе их поиска и изучения. Прежде всего необходим высокий уровень технического оснащения и математического обеспечения исследований. Не меньшее значение имеют и специальные статистические процедуры формирования «рафинированных» подгрупп изучаемых больных. При этом необходимо учитывать влияние на ЭЭГ-показатели психофармакотерапии, как правило, назначаемой подавляющему числу больных, обращающихся к врачу-психиатру. В связи с последним обстоятельством особое значение в настоящее время приобретает новое направление электроэнцефалографии, которое имеет уже достаточно устоявшееся название (нейропсихофармакология) и хорошо разработанный метод анализа — количественную фармакоэлектроэнцефалографию (quantitative pharmacoelectroencephalography, QPEEG). Исследователи, являющиеся ведущими в этой области, определяют QPEEG как «процесс, который включает в себя использование ЭВМ-анализа спонтанной ЭЭГ и серию статистических процедур, направленных на выявление центрального действия новых препаратов, предсказание их клинического (психотропного) действия, оценку их эффективной дозы и продолжительности действия после приема разовой пероральной дозы препарата» (Itil T.M., 1974).
Основным моментом количественной фармако-ЭЭГ является получение компьютеризованного ЭЭГ-профиля (КЭЭГ-профиля) исследуемого препарата. КЭЭГ-профиль представляет собой статистическую оценку реакции ЭЭГ-ритмов на воздействие психофармакологического средства. Изображается ЭЭГ-профиль в виде графика, по оси абсцисс которого располагаются частотные показатели ЭЭГ-диапазона (от 0 до 35 Гц), а по оси ординат — величины Т-критерия, характеризующие закономерность изменения частотных показателей ЭЭГ после введения психотропного препарата (рис. 10). Для построения КЭЭГ-профиля обычно используют данные электроэнцефалограммы, зарегистрированной от правой затылочной области, в которой представлены в основном все виды ритмической активности.
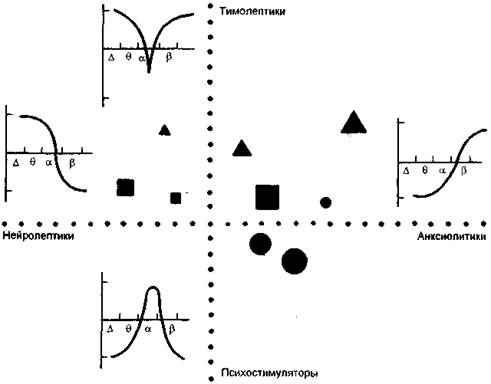
Конфигурацией значка закодирован определенный препарат; величиной значка закодирована большая или меньшая доза. Возле каждой из осей координат схематически изображены ЭЭГ-профили соответствующего класса препаратов, описанные в тексте.
Рис. 10. Компьютерная ЭЭГ-классификация психотропных препаратов (по Itil T.M., 1982).
Воздействие различных психотропных средств вызывает весьма специфичные изменения основных ритмов ЭЭГ. Препараты со сходным клиническим действием имеют сходные КЭЭГ-профили. Наиболее ярким подтверждением этого факта являются данные об успешном ЭЭГ-предсказании психотропных свойств новых фармакологических препаратов и биологических субстанций, например гормонов (Itil T.M., 1982).
Квалификация психотропных свойств препаратов производится при сопоставлении КЭЭГ-профиля данного препарата с эталонными КЭЭГ-профилями всех основных классов психотропных веществ (нейролептики, тимолептики, анксиолитики, психостимуляторы). Степень сходства исследуемого КЭЭГ-профиля с каждым из эталонов определяет место данного препарата в системе координат, что позволяет описать его психотропные свойства.
Нейролептический КЭЭГ-профиль характеризуется усилением медленной части спектра (δ, τ) и замедленные (α-волны) и ослаблением быстрых β-волн и быстрой α-активности. Анксиолитики вызывают ослабление δ-τ-диапазона и усиление всего β-диапазона. Для КЭЭГ-профиля тимолептиков характерно усиление δ-, τ- и β-активности и ослабление α-ритма. КЭЭГ-профиль психостимуляторов свидетельствует о том, что под воздействием психоактивирующих средств происходит угнетение δ-, τ- и быстрой β-активности при усилении α-ритма и медленной части β-диапазона. КЭЭГ-профиль ноотропов близок по своей структуре к КЭЭГ-профилю психостимуляторов.
Изучение системной пространственной реорганизации ЭЭГ, вызванной введением психотропных препаратов, обнаружило, что психотропное воздействие затрагивает различные уровни интеграции электрических процессов мозга (от уровня общемозговой интеграции до уровня межполушарной, внутриполушарной и локальной организации электроактивности). Представленные выше классические ЭЭГ-профили описывают наслаивающиеся друг на друга генерализованную реакцию и локальные изменения в правой затылочной области.
Значение количественной фармако-ЭЭГ не ограничивается областью ЭЭГ-анализа психотропных свойств препаратов и экспериментально-теоретическими изысканиями в области нейрофизиологических механизмов психотропного воздействия. Этот метод (и в классическом варианте, и при системном подходе к анализу ЭЭГ-реакции на психотропные препараты) раскрывает новые возможности для предикции эффективности курсовой терапии по характеру ЭЭГ-реакции на первую пробную разовую дозу препарата, выбранного врачом в качестве основного лечебного средства. Использование ЭЭГ-предикторов в клинической практике способно существенно повысить целенаправленность и индивидуальную адекватность фармакотерапии.
Классическими предикторами эффективности терапии являются достаточная выраженность ЭЭГ-реакции и типичность ЭЭГ-профиля тестируемого препарата, т.е. показатели общей и специфической реактивности.
При специально проведенном анализе системноорганизованной ЭЭГ-реакции на пробную дозу препарата были получены ЭЭГ-паттерны, обладающие свойствами предикторов эффективности курсовой терапии нейролептиками и антидепрессантами. В первом случае это были ЭЭГ-факторы, описывавшие в основном внутриполушарные перестройки β- и α-активности, а во втором случае — ЭЭГ-реакции, отражающие сглаживание межполушарной асимметрии ритмов. Кроме того, были выделены ЭЭГ-реакции, свойственные только больным с отрицательным или незначительным эффектом курсовой терапии. Они касались изменения тех сторон пространственной организации ЭЭГ, которые отличались большой стабильностью при эффективной терапии. Такие факты, очевидно, могут свидетельствовать о том, что при неэффективном лечении психофармакологическое воздействие, адресованное определенным механизмам нарушения психической деятельности, не достигает цели. Оно как бы переадресовывается мозговым процессам, не имеющим прямого отношения к нарушенной психической функции.
Исследование влияния транквилизаторов также выявило ЭЭГ-реакции, содержащие прогностическую информацию об отдаленном терапевтическом эффекте. Как выяснилось, слабые фармакологические воздействия на ЭЭГ разовой дозы анксиолитика имеют прогностическую значимость не только на временных срезах, характеризующихся максимальной выраженностью изменений ЭЭГ (через 1 и 4 ч после введения препарата), но и при угасании этих изменений (через 24 ч). Наибольшей прогностической информативностью обладали перестройки ЭЭГ-ритмики правого полушария в целом и центрально-теменных отделов обоих полушарий мозга. Были выделены пространственные паттерны ЭЭГ-реакции, зарегистрированной через 1 ч после введения однократной дозы транквилизаторов, и обнаружена их избирательная связь с нормализацией к 14-му дню терапии таких психических нарушений, как эмоциональная напряженность, депрессия, расстройства психической активности, вегетативные расстройства, дневная сонливость.
Дальнейшее развитие количественной фармакоэлектроэнцефалографии открывает новые перспективы для понимания самого феномена спонтанной ЭЭГ и использования ее показателей в клинической практике. Психофармакологические воздействия из фактора, затрудняющего ЭЭГ-анализ психопатологического состояния, могут перейти в ранг специфических маркеров нарушения психической деятельности. Традиционная клиническая электроэнцефалография позволяла успешно интерпретировать признаки активации и торможения коры только в рамках представлений о регуляции уровня бодрствования, чем и обусловлено безоговорочное значение клинической ЭЭГ лишь для изучения сна. Однако в настоящее время известны не только неспецифические активирующие системы, функциональное значение которых определяется регуляцией уровня бодрствования, но и специфические нейромедиаторные активирующие системы (дофаминергическая, адренергическая, холинергическая, гамкергическая и т.д.). Поскольку каждый психотропный препарат достаточно узкого спектра действия целенаправленно активирует и угнетает какую-либо из этих систем, данные количественного фармако-ЭЭГ-анализа, очевидно, могут отражать изменения психического состояния и особенности нейромедиации, определяющие конкретное состояние.
До недавнего прошлого роль электроэнцефалографии, располагавшей только общепринятыми методами анализа, ограничивалась в психиатрической клинике выявлением диффузных и очаговых органических поражений головного мозга. Компьютеризация ЭЭГ-исследований превращает ЭЭГ в ценный комплексный параклинический показатель, дающий дополнительную объективную оценку исходного психического состояния и динамики психопатологических проявлений во время терапии. Компьютеризованная ЭЭГ открывает новые перспективы для предикции свойств психотропных препаратов и эффективности фармакотерапии, а также для углубленного анализа нейрофизиологических закономерностей в развитии и редукции психических нарушений.
Раздел II. Клиника пограничных психических расстройств
Методологические особенности обследования больных с пограничными психическими расстройствами
При общении с больными, предъявляющими те или иные жалобы на расстройства, относимые к числу пограничных, перед врачом встает множество вопросов,… В поисках ответа на эти основные вопросы врачу приходится решать множество… Клинический метод в психиатрии многими неспециалистами нередко понимается как субъективный, зависящий от позиции врача…Клинические особенности основных форм пограничных психических расстройств
Общие подходы
С некоторыми оговорами патологические проявления при психогениях и других пограничных состояниях в отечественной литературе в настоящее время… Что касается неврозоподобных (псевдоневротических) и психопатоподобных… Невротические реакции и состояния, психопатии и случаи патологического развития личности при условном схематическом их…Перечень диагностических рубрик Международной статистической классификации болезней и проблем, связанных со здоровьем, десятый пересмотр, 1995 (МКБ-10), включающих пограничные состояния
[Издание ВОЗ. Русский перевод С.-П., 1994, 1995; адаптированный вариант для использования в Российской Федерации. — М., 1998.]
F3 Аффективные расстройства настроения
F30 Маниакальный эпизод
F30.0 Гипомания
F30.1 Мания без психотических симптомов
F30.2 Мания с психотическими симптомами
F30.8 Другие маниакальные эпизоды
F30.9 Маниакальные эпизоды, неуточненные
F31 Биполярное аффективное расстройство
F31.1 Биполярное аффективное расстройство, текущий эпизод мании без психотических симптомов F31.2 Биполярное аффективное расстройство, текущий маниакальный эпизод с… F31.3 Биполярное аффективное расстройство, текущий эпизод умеренной или легкой депрессииF32 Депрессивный эпизод
F32.0 Легкий депрессивный эпизод
.00 без соматических симптомов
.01 с соматическими симптомами
F32.1 Умеренный депрессивный эпизод
.10 без соматических симптомов
.11 с соматическими симптомами
F32.2 Тяжелый депрессивный эпизод без психотических симптомов
F32.3 Тяжелый депрессивный эпизод с психотическими симптомами
F32.8 Другие депрессивные эпизоды
F32.9 Депрессивные эпизоды, неуточненные
F33 Рекуррентное депрессивное расстройство
.00 без соматических симптомов .01 с соматическими симптомами F33.1 Рекуррентное депрессивное расстройство, текущий эпизод умеренной тяжестиF34 Хронические (аффективные) расстройства настроения
F34.0 Циклотимия
F34.1 Дистимия
F34.8 Другие хронические аффективные расстройства F34.9 Хроническое (аффективное) расстройство настроения, неуточненное
F38 Другие (аффективные) расстройства настроения
F38.0 Другие единичные (аффективные) расстройства настроения
.00 смешанный аффективный эпизод
F38.1 Другие рекуррентные (аффективные) расстройства настроения
.10 рекуррентное кратковременное депрессивное расстройство
F38.8 Другие уточненные (аффективные) расстройства настроения
F39 Неуточненные (аффективные) расстройства настроения
F4 Невротические, связанные со стрессом и соматоформные расстройства
F40 Тревожно-фобические расстройства
F40.0 Агорафобия
.00 без панического расстройства
.01 с паническим расстройством
F40.1 Социальные фобии
F40.2 Специфические (изолированные) фобии
F40.8 Другие тревожно-фобические расстройства
F40.9 Фобическое тревожное расстройство, неуточненное
F41 Другие тревожные расстройства
F41.0 Паническое расстройство (эпизодическая пароксизмальная тревога)
F41.1 Генерализованное тревожное расстройство
F41.2 Смешанное тревожное и депрессивное расстройство
F41.3 Другие смешанные тревожные расстройства
F41.8 Другие уточненные тревожные расстройства
F41.9 Тревожное расстройство, неуточненное
F42 Обсессивно-компульсивное расстройство
F42.0 Преимущественно навязчивые мысли или размышления (умственная жвачка)
F42.1 Преимущественно компульсивные действия (обсессивные ритуалы)
F42.2 Смешанные обсессивные мысли и действия
F42.8 Другие обсессивно-компульсивные расстройства
F42.9 Обсессивно-компульсивное расстройство, неуточненное
F43 Реакции на тяжелый стресс и нарушения адаптации
F43.0 Острая реакция на стресс F43.1 Посттравматическое стрессовое расстройство F43.2 Расстройства адаптацииF44 Диссоциативные (конверсионные) расстройства
F44.0 Диссоциативная амнезия F44.1 Диссоциативная фуга F44.2 Диссоциативный ступорF45 Соматоформные расстройства
F45.0 Соматизированное расстройство F45.1 Недифференцированное соматоформное расстройство F45.2 Ипохондрическое расстройствоF48 Другие невротические расстройства
F48.0 Неврастения
F48.1 Синдром деперсонализации-дереализации
F48.8 Другие специфические невротические расстройства
F48.9 Невротическое расстройство, неуточненное
F5 Поведенческие синдромы, связанные с физиологическими нарушениями и физическими факторами
F50 Расстройства приема пищи
F50.0 Нервная анорексия
F50.1 Атипичная нервная анорексия
F50.2 Нервная булимия
F50.3 Атипичная нервная булимия
F50.4 Переедание, сочетающееся с другими психологическими нарушениями
F50.5 Рвота, сочетающаяся с другими психологическими нарушениями
F50.8 Другие расстройства приема пищи
F50.9 Расстройство приема пищи, неуточненное
F51 Расстройства сна неорганической природы
F51.0 Бессонница неорганической природы
F51.1 Гиперсомния неорганической природы
F51.2 Расстройство режима сна—бодрствования неорганической природы
F51.3 Снохождение (сомнамбулизм)
F51.4 Ужасы во время сна (ночные ужасы)
F51.5 Кошмары
F51.8 Другие расстройства сна неорганической природы
F51.9 Расстройство сна неорганической природы, неуточненное
F52 Половая дисфункция, не обусловленная органическим расстройством или заболеванием
F52.1 Сексуальное отвращение и отсутствие сексуального удовлетворения .10 сексуальное отвращение . 11 отсутствие сексуального удовлетворенияF53 Психические и поведенческие расстройства, связанные с послеродовым периодом и не классифицируемые в других разделах
F53.0 Легкие психические и поведенческие расстройства, связанные с послеродовым периодом и не классифицируемые в других разделах
F53.1 Тяжелые психические и поведенческие расстройства, связанные с послеродовым периодом и не классифицируемые в других разделах
F53.8 Другие психические и поведенческие расстройства, связанные с послеродовым периодом и не классифицируемые в других разделах
F53.9 Послеродовое психическое расстройство, неуточненное
F54 Психологические и поведенческие факторы, связанные с расстройствами или заболеваниями, классифицированными в других разделах
F55 Злоупотребление веществами, не вызывающими зависимости
F55.0 Антидепрессанты
F55.1 Слабительные
F55.2 Анальгетики
F55.3 Средства снижения кислотности
F55.4 Витамины
F55.5 Стероиды или гормоны
F55.6 Специфические травы и народные средства
F55.8 Другие вещества, которые не вызывают зависимости
F55.9 Неуточненные
F59 Неуточненные поведенческие синдромы, связанные с физиологическими нарушениями и физическими факторами
F6 Расстройства зрелой личности и поведения у взрослых
F60 Специфические расстройства личности
F60.1 Шизоидное расстройство личности F60.2 Диссоциальное расстройство личности F60.3 Эмоционально неустойчивое расстройство личностиF61 Смешанное и другие расстройства личности
F61.0 Смешанные расстройства личности
F61.1 Причиняющие беспокойство изменения личности
F62 Хронические изменения личности, не связанные с повреждением или заболеванием мозга
F62.0 Хроническое изменение личности после переживания катастрофы
F62.1 Хроническое изменение личности после психической болезни
F62.8 Другие хронические изменения личности
F62.9 Хроническое изменение личности, неуточненное
F63 Расстройства привычек и влечений
F63.0 Патологическая склонность к азартным играм
F63.1 Патологические поджоги (пиромания)
F63.2 Патологическое воровство (клептомания)
F63.3 Трихотиломания
F63.8 Другие расстройства привычек и влечений
F63.9 Расстройство привычек и влечений, неуточненное
F64 Расстройства половой идентификации
F64.0 Транссексуализм
F64.1 Трансвестизм двойной роли
F64.2 Расстройство половой идентификации у детей
F64.8 Другие расстройства половой идентификации
F64.9 Расстройство половой идентификации, неуточненное
F65 Расстройства сексуального предпочтения
F65.0 Фетишизм
F65.1 Фетишистский трансвестизм
F65.2 Эксгибиционизм
F65.3 Вуайеризм
F65.4 Педофилия
F65.5 Садомазохизм
F65.6 Множественные расстройства сексуального предпочтения
F65.8 Другие расстройства сексуального предпочтения
F65.9 Расстройство сексуального предпочтения, неуточненное
F66 Психологические и поведенческие расстройства, связанные с сексуальным развитием и ориентацией
F66.0 Расстройство полового созревания
F66.1 Эго-дистоническая сексуальная ориентация
F66.2 Расстройство сексуальных отношений
F66.8 Другие расстройства психосоциального развития
F66.9 Расстройство психосоциального развития, неуточненное
F68 Другие расстройства зрелой личности и поведения у взрослых
F68.0 Преувеличение физических симптомов по психологическим причинам
F68.1 Преднамеренное вызывание или симуляция симптомов или инвалидизации, физических или психологических (симулятивное расстройство)
F68.8 Другие специфические расстройства зрелой личности и поведения у взрослых
Основные клинические варианты невротических расстройств
К числу основных вариантов невротических расстройств относятся реакции (аффективно-шоковые, невротические), неврозы (состояния), невротические развития личности. Многообразие их клинических проявлений, как уже отмечалось, достаточно хорошо описано в отечественной и зарубежной литературе. Однако из поля зрения многих авторов обычно выпадают так называемые непатологические невротические проявления, характеризующие различные этапы ситуационно обусловленного психоэмоционального перенапряжения человека, сопровождающего в силу своей неспецифичности любое состояние психической дезадаптации (в МКБ-10 они частично описываются в рамках рубрики F43.2 «расстройства адаптации»). Невротическое проявление — понятие более широкое, чем невроз или схожие с ним патологические состояния. Наряду с ними оно характеризует и состояния, объединяемые с болезненными нарушениями лишь феноменологическим подобием.
В изолированном виде «пограничные» симптомы встречаются редко, что указывает, например, на причастность к их развитию многих как биологических, так и психологических механизмов. Обычно симптомы невротического уровня группируются и взаимодополняют друг друга в зависимости от индивидуально-психологических особенностей человека, значимости для него стрессовой ситуации и ряда других факторов. В результате формируются клинические формы и варианты расстройств.
По ведущим признакам и стереотипу развития заболевания к основным видам неврозов с позиций «классической» психиатрии принято относить неврастению, истерию, психастению, навязчивые состояния. [Ниже в обобщенном виде приводится клиническая характеристика лишь основных форм невротических расстройств. С другими многочисленными формами и вариантами невротических расстройств и расстройств зрелой личности (психопатий) и подобными им состояниями можно познакомиться в разделах «Клинические варианты расстройств личности (психопатических расстройств)», «Пограничные психические расстройства при соматических заболеваниях» и др., а также в специальных изданиях.] Наряду с этим в ряде случаев преобладает невротическая депрессия, сенесто-ипохондрические и некоторые другие расстройства.
Неврастения [При описании неврастении используется более широкий подход к ее пониманию по сравнению с рубрикой F48.0 МКБ-10. Он соответствует традиционному пониманию неврастенических расстройств в нашей стране.] в обобщенном виде характеризуется, выражаясь словами одного из первых ее исследователей H. Bird, сказанными в конце прошлого столетия, «легкой возбудимостью и быстрой истощаемостью нервных функций». /50- С.7/ Дословно этот термин означает «нервная слабость». Больной начинает замечать не свойственную ему быструю утомляемость, затруднения при работе, требующей сосредоточения внимания и усидчивости, потерю спокойствия и внутренней уравновешенности. Появляется повышенная раздражительность. Он может из-за пустяка нагрубить, а потом, успокоившись, сожалеет, что «вышел из себя». У таких больных утрачивается пропорциональность между силой раздражителя (незначительная неприятность) и интенсивностью реакции и аффекта (выраженная «нервная» вспышка). Усталость и одновременное возбуждение лишают человека четкости и свежести мысли, что необходимо для продуктивной и целенаправленной деятельности. Он раним, крайне чувствителен к обидам, не выдерживает сколько-нибудь горячих споров, плохо переносит яркий свет и шум.
Больной неврастенией осознает свою «нервную слабость»: у него появляются неуверенность в себе, чувство внутренней напряженности и тревоги. Иногда такие люди жалуются на «плохую память», однако при проверке это не обнаруживается. Дело в том, что всякое напряжение внимания, необходимое для воспоминания, становится для них трудным, тягостным. Ослабление внимания ведет к рассеянности, которая в свою очередь способствует плохому запоминанию. Больные неврастенией обычно не выдерживают длительного напряжения. Для их деятельности характерно удачное интенсивное «начало» и быстрое падение продуктивности в работе.
На фоне указанных проявлений «нервной слабости», особенно при утомлении, возникают приступы гневных вспышек, которые являются самым ярким, наиболее заметным для окружающих выражением неврастении. Аффективные вспышки обычно непродолжительны, но их интенсивность и частота могут постепенно нарастать. В обстановке, когда вспышка раздражения может особенно сильно повредить больному, например при разговоре со своим начальником на работе, он может сдерживаться. Однако при общении с людьми, в какой-то мере от него зависящими (дома или на работе со своими подчиненными), он как бы «разряжает» накопившееся внутреннее недовольство и напряжение: начинает кричать, грубить, не слушает объяснений, в гневе иногда может ударить. Остановить в этот момент приступ возбуждения очень трудно, но, как правило, он быстро завершается полным бессилием — и физическим, и нравственным.
Как и при других видах неврозов, при неврастении расстраивается сон. Здоровому человеку, ложащемуся в кровать после рабочего дня, свойственно спокойное состояние. Больным же овладевает множество мыслей, связанных с его работой, с взаимоотношениями с окружающими. Сон у него недостаточно глубокий, беспокоят тревожные сновидения, ему не хочется вставать, он вял, плохо себя чувствует, в течение дня сонливость мешает нормально работать. Однако к вечеру состояние выравнивается, появляется даже бодрость, и снова до глубокой ночи человек не может уснуть. Такой ритм сна объясняется тем, что тормозное состояние мозга после ночного сна долго не рассеивается, так же как и возникшее возбуждение (в результате работы, выполняемой «через силу») сохраняется гораздо дольше, чем у здорового человека.
Почти постоянным спутником неврастении является головная боль. Наряду с этим пациент отмечает неприятные ощущения во внутренних органах, прежде всего в сердце, а также в желудке, кишечнике, печени и т.д. Считается, что в этих случаях интерорецептивные раздражения, поступающие из внутренних органов в кору головного мозга, не «затормаживаются» должным образом и вызывают состояние дискомфорта.
Бодрый, веселый, жизнерадостный человек, заболевая неврастенией, становится унылым, малообщительным, мнительным, у него появляется усталая, расслабленная походка. Волнение и удрученность вызывают сердцебиение, частый пульс, сопровождаемые дрожью, обильной потливостью, головокружением; могут наблюдаться приступы удушья, учащенное или затрудненное дыхание; запор, снижение аппетита, нередко учащенное мочеиспускание. Часто неврастения сопровождается различными нарушениями половой функции, которые из-за мнительности больных вызывают у них сильную тревогу и еще более ухудшают общее состояние.
Основная причина развития неврастении — переутомление в результате непосильной работы, длительного умственного напряжения, нездоровых, «невысказанных» отношений между родными и близкими. Все это постоянно «давит» на человека и вызывает у него невротические нарушения.
Установлено, что вынужденная бездеятельность, наблюдаемая, в частности, при ряде экспериментальных и тренировочных занятий, также вызывает невротические реакции. Эти наблюдения в полной мере подтверждают точку зрения о том, что неврастенические расстройства могут быть вызваны как чересчур сильным раздражителем, так и отсутствием раздражения.
С физиологической точки зрения принято считать, что неврастения определяется слабостью процессов внутреннего торможения или же ослаблением раздражительного процесса в центральной нервной системе. Заболевание может возникнуть у людей с различным типом нервной деятельности, чаще при слабом типе, реже при сильном. Протекает болезнь неровно, периодически наступает ремиссия или ухудшение в зависимости от внешних условий или соматических заболеваний.
Об истерическом неврозе [Используется традиционная для специалистов нашей страны трактовка истерических расстройств. В МКБ-10 термин «истерия» не употребляется. Взамен его используется понятие о диссоциативных (конверсионных) расстройствах (рубрика F44).] говорят в тех случаях, когда чрезвычайная яркость представлений об окружающем, эмоциональная окраска переживаний преобладают над рассудочностью, нарушая тем самым соразмерность реакции человека на жизненные события.
Людей с образно-эмоциональным мышлением И.П. Павлов относил к «художественному» типу, что само по себе не является патологией, но у них легко развиваются болезненные черты. Слишком эмоционально, бурно реагируя на окружающее, они подчеркивают свои симпатии и антипатии, эгоцентричны, капризны, крикливы, резки в своих движениях, если они смеются, то долго, если плачут, то навзрыд. Обычно человек, страдающий истерическим неврозом, стремится привлечь внимание окружающих и с этой целью изображает себя несчастным, обиженным или, наоборот, превозносит собственные заслуги. При этом можно отметить искусственность, театральность, а нередко и фальшивость в поведении такого человека, он как бы постоянно «играет» придуманную им самим роль.
Люди с таким складом характера успешно работают, могут быть дисциплинированными, часто вызывают симпатию окружающих и действительно становятся «центром общества». Считается, что в случае «невротического срыва» и без того ослабленное влияние человека на свое эмоциональное состояние снижается, в результате чего усиливается односторонность в восприятии окружающего. При этом обостряются все черты истерического характера, особенно усиливаются театральность, нарочитость поступков.
П.Б. Ганнушкин (1934) писал, что в балансе психической жизни людей, страдающих истерией, первостепенную роль играют внешние впечатления, человек «не углублен в свои внутренние переживания (как это делает хотя бы психастеник), он ни на минуту не забывает происходящего кругом, но его реакция на окружающее является крайне своеобразной и прежде всего избирательной». Для больного истерией реальный мир «приобретает своеобразные, причудливые очертания; объективный критерий для него утрачен и это часто дает повод окружающим обвинять истеричного в лучшем случае во лжи и притворстве».
Истерию называли раньше «великой притворщицей», «великой симулянткой», имея в виду не преднамеренную симуляцию, а невольное, неосознанное подражание окружающим. Человек, страдающий истерией, легко подвергается внушению, по существу он не в состоянии воспринимать разницу между фантазией и действительностью. Под влиянием сильных впечатлений у него некоторые мыслительные образы, принимая патологическую яркость, превращаются в ощущения, вытесняя иногда из сознания окружающую реальность.
Проявления истерии многолики. Наиболее наглядно они выражаются в расстройствах движения (паралич). От волнения больные истерией могут временно терять речь, слепнуть. У них расстраиваются различные функции: повышается температура, усиливается сердцебиение, исчезает аппетит, даже появляется рвота (без нарушения пищеварения), возникают кожные заболевания и т.д. К числу истерических расстройств могут относиться утрата или ослабление слуха, осязания и обоняния, судороги конечностей, летаргический сон, наконец, истерические припадки, которые возникают после какой-нибудь неприятности или волнующего события. Припадок, как правило, начинается с громкого плача, крика, хохота, сменяемых двигательным возбуждением и отдельными судорожными подергиваниями. Иногда больной во время припадка падает, у него бывают резко напряжены мышцы, в редких случаях он лежит на спине, изогнув тело дугой. Такой припадок длится от нескольких до десятков минут.
Истерический паралич также обычно является ответом на какое-то переживание. Парализуется одна или обе (очень редко все) конечности. Значительно чаще развиваются контрактуры рук или ног: отдельные пальцы неподвижно застывают в неестественном, «странном» положении. Отмечается своеобразное нарушение способности стоять и ходить; в постели больной активно выполняет все движения, но, становясь на ноги, падает, «как подкошенный». В этом наглядно проявляется характерная для истерии тенденция больных не преодолевать возникшее у них нарушение (например, «паралич»), а даже подчеркивать его. Обычно они часто противятся попытке врача согнуть или разогнуть их «парализованные» конечности.
Нарушения движений у больных истерией принципиально отличаются от двигательных расстройств, свойственных органическим заболеваниям нервной системы. Прежде всего они не постоянны, как при органических заболеваниях, и, как правило, исчезают во время сна и обостряются под влиянием психогенных обстоятельств, но главное — при истерических параличах отсутствуют нарушения сухожильных рефлексов, патологические рефлексы.
На высоте истерического припадка у больного сужается сознание и резко снижается внимание, что в ряде случаев ведет к кратковременной потере памяти.
Истерия может начаться в детстве, но чаще болезнь проявляется в 16—25-летнем возрасте. Протекает она различно в зависимости от индивидуальных особенностей организма, у некоторых больных все симптомы проходят с наступлением периода зрелости, а у других сохраняются на долгие годы. Под влиянием неблагоприятных жизненных ситуаций истерические проявления обычно усиливаются, если же нет травмирующих нервную систему обстоятельств, а также благодаря лечению болезнь значительно ослабевает и практически не мешает человеку жить и работать.
Психастения [В МКБ-10 психопатологические феномены, характерные для психастении, специально не выделяются. Они рассматриваются в разных разделах классификационной схемы, прежде всего в рубриках F4 и F6.] означает в переводе с греческого языка «душевную слабость» (в отличие от неврастении — «нервной слабости»). Она развивается преимущественно у людей с «мыслительным» типом психической деятельности и как бы противоположна истерии. О механизмах и проявлениях психастении И.П. Павлов писал: «Масса раздражителей, действующих на нас через первую сигнальную систему, определяет наше поведение благодаря образованию массы условных рефлексов для разговора, манер и пр. Если же берет верх вторая сигнальная система, то она может тормозить выработанные условные рефлексы, отсюда нерешительность, неумение свободно держаться, чувство неестественности своего поведения. И из этого вытекает сплошная неприспособленность к жизни, вечные сомнения». /51- Т.I, С.238/
Эти особенности определяют клинические проявления болезни. Больные жалуются на то, что окружающее воспринимается ими «как во сне», собственные действия, решения, поступки кажутся недостаточно ясными и точными. Отсюда — постоянная наклонность к сомнениям, нерешительность, неуверенность, тревожно-мнительное настроение, робость, повышенная застенчивость. Раньше психастению называли «помешательством сомнения». Вследствие постоянных сомнений в правильности сделанного человек часто стремится переделывать только что законченное дело. Все это вместе взятое создает у больного тягостное ощущение собственной неполноценности. Вымышленная неприятность не менее, а может быть, и более страшна, чем существующая.
Больные психастенией часто предаются всевозможным размышлениям отвлеченного характера, мысленно в своих мечтах они способны пережить многое, но от участия в реальной действительности всячески стараются уклониться. Описано так называемое профессиональное безволие (абулия) больных психастенией, проявляющееся прежде всего на работе, при выполнении своих непосредственных обязанностей, когда человек с психастеническими расстройствами часто начинает испытывать сомнения и проявлять нерешительность. Нередко при психастении развиваются различные ипохондрические и навязчивые состояния.
Психастенические черты характера, как и многие другие невротические нарушения, могут проявляться уже в молодом возрасте. Однако отдельные и неярко выраженные проявления еще не дают основания говорить о психастении как о болезни. Если же они под влиянием психогенно-травмирующих обстоятельств нарастают, усложняются, становятся главенствующими в психической деятельности человека, то имеются основания говорить не о своеобразии характера, а о болезненном невротическом состоянии, мешающем человеку жить и работать.
Психастенические расстройства во время болезни носят обычно постоянный характер, но вначале больной справляется с ними сам. Если же травмирующие обстоятельства сохраняются и усиливаются, а систематического лечения нет, проявления заболевания могут нарастать.
Особым видом неврозов являются навязчивые состояния. [Приводимые в настоящем издании клинические характеристики невротических расстройств основываются на традиционных для отечественных специалистов подходах к их обобщенному пониманию. В МКБ-10 навязчивые состояния рассматриваются главным образом в разделе F42 «Обсессивно-компульсивные расстройства».] Они могут встречаться как при неврастении, так и при психастении, но в ряде случаев являются «самостоятельным» симптомокомплексом. Для этого невроза характерно появление мыслей, воспоминаний, страхов, желаний, нелепость и нереальность которых больные понимают, но избавиться, «отвязаться» от них не могут. В этой связи постепенно меняется поведение человека.
Наиболее часто встречаются навязчивые страхи (фобии): больные боятся смерти от какой-либо определенной причины, боятся темноты, закрытых пространств (например, театрального зала, из-за чего не посещают театр), острых предметов (которыми они будто бы могут нанести себе порезы), рукопожатия или прикосновения к дверям («чтобы не заразиться»), покраснения лица и многого другого.
Страхи накладывают определенный отпечаток на все поведение больных, оно нередко вызывает насмешки окружающих, особенно в тех случаях, когда больные совершают защитные от навязчивостей действия — ритуалы. Действительно, странно видеть человека, который, чтобы «нечаянно не выброситься из окна», спит в коридоре, где нет окон, а двери в другие комнаты запирает на ключ. Или, поднимаясь по лестнице, «чтобы не упасть и не сломать ногу», через каждые три ступеньки останавливается и производит своеобразный «ритуальный обряд» — два раза подпрыгивает на одной ноге. Страх заболеть, например, раком побуждает больных ходить от врача к врачу, не веря, что они здоровы, настоятельно просить сделать им операцию. К особому виду фобий относятся навязчивые опасения, связанные с профессией. Так, например, у актеров иногда развивается страх, что на сцене они «забудут текст роли», «упадут в оркестровую яму» и т.п. Попытки преодолеть эти состояния обычно сопровождаются одышкой, обильной потливостью, расширением зрачков, бледностью лица и другими вегетативными расстройствами.
У многих больных навязчивые состояния разрастаются на почве реальных, но значительно преувеличенных опасений. Например, после смерти близкого родственника от раковой опухоли человек начинает выискивать и у себя признаки заболевания. При этом появляется необоснованное беспокойство по поводу мнимых симптомов тяжелого заболевания, которое обусловливает формирование сенестопатических и ипохондрических расстройств.
Красочное описание ипохондрии можно найти не только в историях болезни, но и в художественной литературе. Вот, например, как Анатоль Франс обобщенно и образно пишет об ипохондрических расстройствах у короля Христофора в новелле «Рубашка».
«Она (ипохондрия. — Ю.А.) под действием врачебного ухода беспрестанно видоизменяется, облекаясь в самые странные, самые грозные формы: то это ястреб желудочной язвы, то змей воспаления почек; то она внезапно явит желтый лик разлития желчи, то обнаружит румяные щеки чахотки, то судорожно вцепится в горло страшной дланью удушительницы, вызывая мысль о перерождении сердца; она призрак всех болезней, угрожающих человеческому телу, пока она не поддается воздействию медицины и, признав себя пораженной, не пустится в бегство, приняв свой истинный облик — обезьяны болезней».
При всех описанных выше основных формах неврозов, а также при психопатических, неврозоподобных и психопатоподобных расстройствах наибольшие сложности при клинической оценке состояния представляют многообразные начальные проявления расстройств. Это объясняется, вероятно, тремя обстоятельствами. Во-первых, анализом специалистами преимущественно достаточно клинически выраженных невротических состояний, по поводу которых больные обращаются к врачам, и возможностью в этих случаях лишь ретроспективного анализа начальных невротических нарушений. Во-вторых, сравнительно небольшим числом людей, у которых развиваются клинические формы невротических расстройств по сравнению с числом лиц, имеющих непатологические невротические проявления, подверженных самокупированию и самокоррекции, в связи с чем эти люди не попадают под наблюдение специалиста.
В-третьих, обыденной естественностью и психологической понятностью отдельных выраженных невротических феноменов, наблюдаемых в индивидуально значимых экстремальных ситуациях.
Начальные (преневротические) проявления невротических расстройств
Сотрудники Федерального центра пограничной психиатрии специально изучали начальные проявления невротических расстройств в территориальных… Сведения о состоянии каждого обследуемого собирали на основе методических… В первую группу вошли 874 (57,6 %) человека с непатологическими невротическими проявлениями, как протекавшими по типу…Посттравматические стрессовые расстройства
Диагноз «посттравматические стрессовые расстройства» (ПТСР) занимает одно из центральных мест в числе так называемых новых пограничных психических… Опыт показывает, что при этом частота острых психогенных реакций («острых… Данные эпидемиологического анализа ПТСР свидетельствуют о том, что их распространенность колеблется от 1 до 12 % среди…Социально-стрессовые расстройства
В 1991 г. на основе анализа состояния психического здоровья населения России и бывших республик Советского Союза было высказано предположение о… Постсоциалистический период привел к ломке общественного сознания, смене… Аналогичные «модели» можно выявить при анализе психического здоровья населения в разные периоды развития не только…Критерии диагностики ССР
- коренное изменение общественных отношений, выходящее за рамки обычного опыта; - смена системы культуральных, идеологических, моральных, религиозных… - изменение социальных связей и жизненных планов;Основные варианты ССР
1. Непатологические (психофизиологические) предболезненные реакции.
Основные проявления:
- эмоциональная напряженность;
- декомпенсация личностных акцентуаций;
- вегетативные дисфункции;
- гипостения;
- гиперстения;
- инсомния.
Указанные проявления носят преходящий характер, непосредственно связаны с реакцией на социально-стрессовые обстоятельства.
2. Психогенные адаптивные реакции.
Невротические расстройства с преобладанием:
- неврастении;
- депрессии;
- истерии;
- других расстройств.
«Клиническое выражение» реакции возникает под влиянием индивидуально значимого конкретного обстоятельства, но «готовность» к ней определяется для человека социально изменившимся «фоном».
3. Невротические состояния (неврозы) с преобладанием:
- депрессии;
- тревожно-фобических расстройств;
- сенестоипохондрии;
- других расстройств.
Хронизация невротических расстройств при неразрешении вызвавших их социально обусловленных причин ведет к:
- патохарактерологическому развитию личности;
- психосоматическим расстройствам;
- алкоголизму, токсикоманиям, наркоманиям;
- реакциям социального протеста с противоправными действиями.
4. Острые реакции на стресс:
Острые аффективно-шоковые реакции, протекающие с:
- двигательным возбуждением;
- моторной заторможенностью;
- бредом;
- псевдодеменцией;
- другими расстройствами.
Продолжительность ССР
- Непатологические (психофизиологические) реакции — несколько дней.
- Психогенные адаптивные реакции — до 6 мес.
- Невротические и соматоформные расстройства — до 3—5 лет.
- Патохарактерологические развития личности — через 3—5 лет наличия стабильных невротических расстройств.
Основное отличие ПТСР от ССР
- ССР развиваются не только у людей, переживших конкретные жизнеопасные ситуации, но и в находящихся под влиянием макросоциальной общегрупповой… Рассматриваемые ССР по своей феноменологии принципиально не отличаются от… Выделение ССР является частным примером анализа влияния социальных условий жизни на диагностические подходы и…Панические состояния
Наиболее существенными симптомокомплексами, способствующими формированию и развитию достаточно «острых» невротических расстройств — невротических… В соответствии с МКБ-10 тревожно-фобические расстройства рассматриваются в… Клинические проявления, определяющие приступ, многообразны. К числу основных из них относятся следующие 13 симптомов:…Некоторые обобщения
Общие закономерности динамики психогенных расстройств, выявляемые у больных с пограничными психическими расстройствами, представлены на схеме 4, из…Понимание единства и различий отдельных видов пограничных состояний не дает оснований для их отождествления. Вместе с тем представленные выше данные показывают целесообразность объединения различных пограничных расстройств как особой группы психических нарушений, имеющей общие этиопатогенетические звенья и клиническую феноменологию, отражающую ослабление возможностей адаптированной психической деятельности.
Зависимость клинических проявлений пограничных состояний от индивидуально-типологических особенностей больных
Во многих клинико-психологических исследованиях различных пограничных психических расстройств развивается идея, обоснованная огромным объемом… Нет и не может быть какого-то одного слова или однозначного понятия,… Еще Гиппократ описывал четыре вида темперамента.Таблица 8. Общая характеристика обследованных больных
| Диагноз | Больные с преобладанием возбудимых типологических особенностей | Больные с преобладанием тормозимых типологических особенностей |
| Неврастения | ||
| Истерический невроз | — | |
| Невроз навязчивых состояний | ||
| Декомпенсация психопатии |
Выделенные группы оказались сопоставимы по числу случаев неврастении, невроза навязчивых состояний, декомпенсации психопатии. Однако ни у одного из больных с преобладанием тормозимых типологических особенностей не был констатирован истерический невроз. Этот факт соответствует данным, согласно которым в преморбиде у больных истерическим неврозом наблюдаются преимущественно истерические черты.
В зависимости от «стержневых» психопатологических нарушений, определяющих клиническую картину заболевания, в каждой группе были выделены больные с депрессивными, астеническими, обсессивно-фобическими и ипохондрическими расстройствами (табл. 9).
Таблица 9. Характеристика обследованных больных в зависимости от их индивидуально-типологических особенностей
| Ведущий синдром | Больные с преобладанием возбудимых типологических особенностей | |||
| неврастения | истерический невроз | невроз навязчивых состояний | декомпенсация психопатии | |
| Депрессивный | — | |||
| Астенический | — | |||
| Обсессивно-фобический | — | — | ||
| Ипохондрический | — | |||
| Ведущий синдром | Больные с преобладанием тормозимых типологических особенностей | |||
| неврастения | истерический невроз | невроз навязчивых состояний | декомпенсация психопатии | |
| Депрессивный | — | — | ||
| Астенический | — | — | ||
| Обсессивно-фобический | — | — | ||
| Ипохондрический | — |
Представленный анализ распределения больных по синдромальному принципу показывает полную сопоставимость изученных типологических групп.
Независимо от структуры состояния для больных с преобладанием возбудимых типологических особенностей (первая группа) характерным в преморбиде и на протяжении всей жизни являлось наличие раздражительности, гневливости, эксплозивности, наклонности к изменениям настроения (иногда с проявлением в нем оттенков тоски, гнева). У части из них отмечались ригидность установок и аффектов, бескомпромисность суждений и убеждений, себялюбие, нежелание считаться с чьими бы то ни было интересами, обостренная «гиперсоциальность», напряженность, мелочная придирчивость, подозрительность, склонность к образованию сверхценных идей.
У ряда больных этой группы наблюдались повышенная внушаемость, эгоцентризм, незрелость эмоций и суждений, эмоциональная неустойчивость, стремление «казаться больше, чем есть», «не быть, а казаться», хвастливость, лживость, стремление манипулировать окружающими.
Как правило, в жизни больные с возбудимыми типологическими особенностями развивали достаточную активность, стремились к преодолению трудностей. Однако в экстремальных ситуациях отмечался рост эксплозивности, учащались эпизоды снижения настроения, которое нередко приближалось по своему характеру к дисфории. У других больных в поведении проявлялись большая театральность, демонстративность, эмоциональная неустойчивость и слезливость. Часто деятельность оказывалась непродуктивной, больные становились суетливыми, разбросанными, непоследовательными, что критически ими самими оценивалось и переживалось.
Исследование тестом СМИЛ, проведенное до начала лечения, подтвердило правильность клинического определения типологических особенностей. На усредненном по группе профиле больных с преобладанием возбудимых типологических особенностей ведущими являлись пики по 6-й и 8-й шкалам, вторыми по высоте — по 4-й и 9-й, соотношение между 9-й и 0-й шкалами противоположно. Такой рисунок профиля свидетельствует об активной жизненной позиции больных, значительной экстравертированности, внешне обвиняющей форме их реагирования с раздражительностью, гневливостью.
Появление невротических расстройств в этой группе больных обычно происходило после личностно значимых, острых, внезапно возникающих психотравмирующих воздействий (семейных и служебных конфликтов, смерти близких и пр.). Развитие болезни происходило чаще подостро (в 42,5 % случаев) либо при формировании обсессивно-фобического и ипохондрического симптомокомплексов, начало болезни чаще было острым (в 62,5 % случаев). Лишь при формировании депрессивных и астенических расстройств наблюдалась тенденция к более медленному началу заболевания.
Развитие невротических расстройств у больных с преобладанием возбудимых типологических особенностей почти всегда начиналось с периода заострения характерологических черт. Наблюдался рост эксплозивности, демонстративности, учащались истерические формы реагирования. В последующем эти личностные реакции тесно «переплетались» с формирующейся симптоматикой, определяя ее своеобразие. Психопатологические синдромы при этом также имели некоторые отличия.
У больных с ведущими депрессивными нарушениями отмечалось снижение настроения, не доходящее до степени тоскливого аффекта. Они жаловались на «ощущение грусти», «скуку». Сниженное настроение обычно сочеталось с выраженной эмоциональной лабильностью, беспричинной слезливостью, непостоянной тревогой, некоторым повышением идеаторной и моторной активности, ухудшением аппетита, диссомническими нарушениями. Если пониженное настроение сочеталось с повышенной истощаемостью, более выраженными были нарушения засыпания, глубины ночного сна. Всеми больными осознавалась связь своего состояния с психотравмой. Пессимистические переживания обычно ограничивались конфликтной ситуацией. Суточные изменения настроения отсутствовали, за исключением 2 больных с декомпенсацией психопатии возбудимого круга, у которых настроение к вечеру несколько улучшалось. Больные критически оценивали свое состояние, активно боролись с болезнью. В случае преобладания в структуре возбудимых типологических черт истерических особенностей они были склонны к драматизации своего состояния и проблем, стремились разрешить конфликт пассивными способами.
Невротические нарушения у пациентов с преобладанием возбудимых типологических особенностей, описываемые в рамках астенического синдрома, чаще могли быть отнесены к гиперстенической его форме. Наряду с повышенной истощаемостью, снижением трудоспособности, ухудшением способности к концентрации внимания и запоминания наблюдались повышенная возбудимость, раздражительность, несдержанность, нетерпеливость, лабильность настроения, некоторое повышение активности (носящее, как правило, нецеленаправленный характер). Частыми были жалобы на различные неприятные ощущения в области сердца, головную боль, потливость. При наблюдаемых у этих больных диссомнических расстройствах обычно преобладали затруднения при засыпании. Наличие истерического преморбида приводило в ряде случаев к несоответствию между степенью предъявляемых астенических жалоб и действительной выраженностью истощаемости и снижения работоспособности.
При ведущем обсессивно-фобическом синдроме состояние больных характеризовалось навязчивыми переживаниями страха с четкой фабулой, обостряющимися в определенной обстановке. У большинства из них фобии появлялись и при представлении ситуации, в которой они обычно возникали. Критическое отношение к страху было сохранено, больные старались бороться с его появлением. Однако часто на высоте развития страха критика снижалась, что приводило к нарушению контроля за своим поведением. Наблюдаемые в этой группе разновидности фобий относились преимущественно к кардиофобии (как разновидности нозофобии) и к страху общественного транспорта (как разновидности клаустрофобии). Наряду с обсессивно-фобическими проявлениями у больных отмечались повышенная раздражительность, колебания настроения, его снижение; в ряде случаев несколько уменьшалась двигательная и идеаторная активность, в случае же преобладания в преморбиде эксплозивных черт наблюдалось ее повышение. При наличии ведущих ипохондрических расстройств состояние в основном определялось фобически-ипохондрическим синдромом. Как правило, в результате повышенного внимания к интероцептивной сфере неприятные ощущения, имеющиеся у больных, приводили к формированию кардиофобии либо другой разновидности нозофобии, ипохондрической по своему содержанию. Кроме того, у больных отмечались снижение настроения, периодически возникающая тревога, нарушения сна. У 2 больных ипохондрические идеи имели сверхценный характер.
В целом психическое состояние больных с преобладанием возбудимых типологических особенностей характеризовалось аффективной насыщенностью переживаний, наличием возбудимости, эмоциональной лабильности, яркостью соматовегетативных проявлений.
Для больных с преобладанием тормозимых типологических особенностей (вторая группа) в преморбиде и на протяжении всей жизни были характерны повышенная истощаемость, утомляемость, пассивность, иногда общая вялость, отсутствие инициативы, угнетенный фон настроения и пессимизм, мучительное чувство собственного несовершенства, повышенная впечатлительность и ранимость, робость, застенчивость, малодушие. Другим были свойственны нерешительность, неуверенность в своих силах и поступках, склонность к перепроверке сделанного, тревожность по поводу своего здоровья и будущего. У ряда больных отмечались некоторая замкнутость, «оторванность» от внешнего мира, бедность эмоциональных реакций и их своеобразие, сенситивность, своеобразное «нестандартное» мышление.
На экстремальные ситуации, как правило, эти больные реагировали пассивно, созерцательно. Часто в этих случаях наблюдалось усиление истощаемости, тревожной мнительности, снижение самооценки. Обычно эти явления проходили самостоятельно после разрешения конфликта.
Изучение профиля СМИЛ показало совпадение клинической и экспериментально-психологической интерпретации состояния больных. Преобладали пики по 2-й и 7-й шкалам, несколько сниженными оказались показатели по 9-й и 0-й шкалам. Такой рисунок профиля свидетельствовал о пассивной жизненной позиции, низкой общей активности, ограничении социальных контактов, переживании чувства вины, снижении самооценки. Депрессивные переживания носили тревожный характер. В целом такой профиль, по данным литературы, соответствует тормозимым типологическим особенностям у больных.
Невротические расстройства развивались в этой группе после личностно значимых, хронически действующих, как правило, прогнозируемых больными психотравмирующих влияний. Заболевание развивалось чаще постепенно (42,6 % случаев), лишь при формировании ипохондрических расстройств начало было острым (75 % случаев).
Развитие невротических расстройств у больных этой группы, так же как и у больных с преобладанием возбудимых типологических особенностей, начиналось с заострения преморбидных характерологических черт, усиливались утомляемость, впечатлительность, сенситивность. В ряде случаев появлялись тревожная мнительность, желание оградить себя от малейших физических и особенно психических нагрузок. В дальнейшем формирование невротической симптоматики происходило как бы на базе гипертрофированного личностного преморбида, что приводило к некоторому своеобразию психопатологических синдромов.
У больных с ведущими депрессивными расстройствами наблюдалось снижение настроения, не носящее характера тоски и не имеющее четких суточных изменений. Чаще депрессивный аффект имел тревожный характер, причем у ряда больных тревога была довольно заметной и постоянной. Однако связь состояния с психотравмирующими обстоятельствами четко осознавалась всеми больными. В отличие от больных с депрессивными нарушениями из группы возбудимых пониженное настроение сочеталось с астеническими проявлениями — раздражительностью, повышенной утомляемостью, гиперестезией, которые обычно не уменьшались после длительного отдыха. Больные подолгу не могли заснуть, ночной сон был кратковременным, с частыми пробуждениями. По утрам и на протяжении дня у них наблюдалась сонливость, отсутствовало чувство бодрости, отдыха, имевшееся до заболевания. Больные жаловались на «замедленность мыслей», «вялость, заторможенность движений».
У больных с ведущими астеническими нарушениями психическое состояние обычно определялось гипостеническим синдромом. Повышенная утомляемость, снижение работоспособности были значительными и мало изменялись после отдыха, они сочетались с выраженными расстройствами сна. Засыпание у больных наступало на протяжении 1—2 ч; такие затруднения засыпания были постоянными, сопровождались тревогой, внутренним напряжением. Наступивший сон был поверхностным, сопровождался грезоподобными сновидениями либо частыми пробуждениями с обильными вегетативными нарушениями (сердцебиение, страх, потливость). Утренние пробуждения носили затяжной характер, у больных отсутствовало чувство свежести, бодрости, наблюдались сонливость, вялость. Значительными были трудности в концентрации внимания и сосредоточении на каких-либо задачах, непереносимость яркого света и громких звуков.
Состояние больных с ведущим обсессивно-фобическим синдромом характеризовалось фобическими нарушениями, возникающими, как правило, только в определенной обстановке. Лишь у нескольких больных фобии появлялись при представлении патогенной ситуации. У всех больных имелся элемент борьбы с навязчивыми страхами, критическое отношение к ним. Фобии в большинстве случаев представляли собой страх общественного транспорта. Наряду с ними в клинической картине болезни наблюдалась усиливавшаяся тревожная мнительность. Часто повышенное внимание к неприятным ощущениям, сопровождающим собственно фобии, приводило у больных к их ипохондрической переработке. Мысли о возможно существующем соматическом неблагополучии приобретали навязчивый характер. Одновременно у больных отмечались выраженные нарушения сна в виде сокращения его продолжительности, глубины, частых пробуждений, а также повышенная утомляемость.
У больных, состояние которых определялось ипохондрическими нарушениями, основными были выраженные опасения по поводу своего здоровья, носившие, как правило, навязчивый характер. Неприятные соматогенные ощущения подвергались у этих больных значительной идеаторной переработке, усугублялись имевшейся тревожной мнительностью. Наряду с этим у больных имелись тревога, повышенная утомляемость, непереносимость яркого света и громких звуков, диссомнические расстройства. Сниженной была их идеаторная и физическая продуктивность.
Из приведенных данных следует, что преобладание у больных неврозами и психопатиями возбудимых или тормозимых личностно-типологических особенностей обусловливает своеобразие развития и клинических проявлений заболевания.У больных с преобладанием возбудимых типологических особенностей неврозы либо декомпенсации психопатии происходят чаще остро или подостро, как правило, после внезапно возникающих психотравмирующих воздействий. На первых этапах формирования болезни прослеживается «заострение» типологических особенностей в виде роста эксплозивности, учащения истерических форм реагирования. В клинических проявлениях заболевания отмечаются аффективная насыщенность переживаний, преобладание возбудимости, эмоциональной лабильности, яркость соматовегетативных проявлений.
Преобладание у больных тормозимых типологических особенностей сочетается с постепенностью развития болезни, начинающегося обычно после хронических психотравмирующих влияний. Так же как и у больных с преобладанием возбудимых типологических особенностей, на начальных стадиях невроза или декомпенсации психопатии происходит «заострение» преморбидных особенностей в виде усиления впечатлительности, сенситивности, тревожной мнительности. В психопатологической картине болезни в значительной степени проявляются астенические нарушения.
Выявленные зависимости клинических проявлений невротических расстройств от индивидуально-типологических особенностей больных имеют значение не только для понимания феноменологической динамики психопатологических образований (в том числе и для прогнозирования ее возникновения в условиях психогенных воздействий), но и для обоснованной оценки терапевтического влияния, в частности, транквилизаторов.
С учетом установленных связей психопатологической картины у больных неврозами с преморбидными особенностями их стеничности в группе больных (45 человек) с преобладанием гиперстении (24 человека) и гипостении (21 человек) было проведено квантифицированное контролируемое изучение терапевтической эффективности типичного по действию транквилизатора из группы бензодиазепина феназепама (Александровский Ю.А., Хруленко-Варницкий И.О., 1984, 1987). В процессе терапии в обеих группах наблюдалась редукция невротических расстройств, выражавшаяся прежде всего в уменьшении раздражительности и тревоги, улучшении настроения, нормализации ночного сна, снижении аффективной лабильности. У ряда больных наряду с этим появлялись психомоторная заторможенность, вялость, сонливость в дневное время. В дальнейшем происходило постепенное обратное развитие имевшихся психопатологических проявлений: обсессивно-фобических, астенических, астенодепрессивных, фобически-ипохондрических и др.
При сходной в целом терапевтической динамике в зависимости от характера исходной стеничности имелись и определенные различия.
У больных с гиперстеническими особенностями под влиянием феназепама транквилизация сопровождалась определенным седативным влиянием, выражавшимся в снижении в течение первых же дней терапии исходно повышенной идеаторной и физической активности, что совпало по времени с редукцией тревожной напряженности, страха и нарушений засыпания. После первых 5—7 дней лечения (по мере снижения эмоциональной насыщенности невротических переживаний) практически все больные этой группы отмечали непосредственно связанное по времени с приемом очередной дозы препарата (через 40 мин — 1 ч) не свойственное им ранее и субъективно оцениваемое как «неприятная скованность» снижение моторной активности. Оно выражалось в появлении замедленности, угловатости и вялости движений, не отмечавшегося ранее желания больше лежать, ощущении повышенной утомляемости при привычных действиях, почти постоянной сонливости. Моторная заторможенность обычно сочеталась с появлением не наблюдавшихся ранее и не связанных с психопатологической структурой невротического состояния затруднений интеллектуальной деятельности (элементы индифферентности, аспонтанности мышления, уменьшение числа ассоциаций, снижение побуждений) и аффективной заторможенности (монотонность аффективных реакций, тоскливость, безразличие). Хотя после 2—3-недельной терапии феназепамом указанные явления медикаментозной седации ослабевали, а собственно психотропный, транквилизирующий эффект продолжал нарастать и у большинства больных способствовал значительному улучшению состояния, ощущение «неестественной заторможенности» сохранялось. Больные подчеркивали, что не могут из-за этого вернуться к своей «норме», и просили отменить феназепам. Снижение доз препарата или прекращение терапии действительно способствовало дальнейшему улучшению состояния у 5 больных. У всех из них к этому времени наблюдалось достаточно стабильное снижение тревоги, страха, фобических и других имевшихся расстройств. У 7 больных с недостаточной редукцией этих нарушений прекращение терапии в течение 2— 3 дней способствовало их нарастанию. Однако в данный период больные также отмечали исчезновение «неестественной скованности», зависящей от приема феназепама.
На протяжении 2-недельного лечения феназепамом у больных с преобладанием гипостенических черт степень выраженности терапевтической динамики всех имевшихся нарушений, за исключением тревоги и страха, идеаторной и физической гиперактивности и расстройств засыпания, оказалась несколько меньшей. В отличие от больных с гиперстенической типологией транквилизация в этой группе сопровождалась определенной активацией, которая выражалась в появлении через 40 мин — 1 ч после приема очередной дозы препарата не свойственного ранее больным повышения моторной активности (ощущение физической силы и бодрости, снижение утомляемости), интеллектуальной деятельности (субъективное ощущение легкости, свободы мышления, тенденции к увеличению числа ассоциаций, расширение круга интересов, увеличение волевых побуждений) и настроения. Развившаяся на фоне основного транквилизирующего действия активизация носила сложный характер. Нередко она сочеталась с описанным у больных с гиперстеническими особенностями седативным и сомнолентным действием. Отмечая неестественный характер своей активности, большинство больных определяли ее как положительное терапевтическое воздействие. После отмены феназепама активирующий компонент транквилизации исчезал, стабильность же общей терапевтической эффективности зависела, как и у больных первой группы, от многих клинических и других факторов, определяющих течение невротических расстройств.
Приведенные данные свидетельствуют о том, что феназепам (как вероятно, и другие схожие по действию транквилизаторы) обладает различным действием в зависимости от характера стеничности больных с невротическими расстройствами. С одной стороны, он оказывает транквилизирующе-седативное влияние при наличии гиперстенических типологических черт, с другой — при преобладании у больных гипостенических особенностей наблюдается транквилизирующе-стимулирующий эффект. Это позволяет говорить о том, что клинически обнаруживаемое транквилизирующее действие проявляется качественно различно. У лиц с гиперстенией транквилизация непосредственно связана с седацией, при преобладании же гипостении — с активацией. В определенной мере это находит свое подтверждение при анализе электроэнцефалографических исследований (исследование проводилось совместно с Л.Г. Уваровой в 1987 г.).
Действие транквилизаторов бензодиазепинового ряда на ЭЭГ, как известно, характеризуется вполне определенной динамикой ее основных показателей. Вместе с тем отмечается межиндивидуальная вариабельность изменений ЭЭГ, взаимосвязь которой с типологическим своеобразием стеничности больных с невротическими расстройствами ранее специально не изучалась.
Электроэнцефалографически изучено 24 больных с преобладанием гиперстенических (первая группа) и 19 — с преобладанием гипостенических (вторая группа) типологических особенностей.
Запись ЭЭГ проводили на 16-канальном электроэнцефалографе фирмы «Альвар» до назначения феназепама и через 1,5—2 ч после приема его первой стандартной дозы (1 мг), а также динамически — во время курсовой терапии. Больные были обследованы в состоянии спокойного бодрствования с закрытыми глазами и при двух видах активации (при открывании глаз и при интеллектуальной нагрузке в виде счета в уме с последовательным вычитанием двузначных чисел). Для частотного анализа и интегрирования использовались монополярные отведения от симметричных точек теменных и центральных областей коры обоих полушарий. Определяли абсолютные показатели мощности суммарной ЭЭГ, относительную (процентную) мощность δ-, τ-, α- и β-ритмов до и после приема препарата, а также изменения абсолютных показателей мощности основных частотных диапазонов ЭЭГ. С помощью прибора АМГ-1 в тех же ситуациях изучали асимметрию внутриполушарных затылочно-теменных, центрально-лобных и височно-теменных кросс-корреляционных связей ЭЭГ методом знаковой корреляции (эпоха анализа 16 с). Достоверность полученных данных оценивали с помощью критерия t Стьюдента и непараметрического критерия знаков.
У обследованных больных было выделено три типа исходных ЭЭГ (в основу разделения положены их амплитудные характеристики и выраженность α-ритма). К 1-му типу отнесены ЭЭГ средней амплитуды с наличием α-ритма, ко 2-му — низкоамплитудные дизритмичные кривые, к 3-му — гиперсинхронизированные ЭЭГ с преобладанием α-ритма. В обеих группах больных были представлены все типы ЭЭГ, однако встречались они с различной частотой. У больных с гиперстеническими и гипостеническими особенностями 1-й тип был представлен соответственно в 62,3 и 40,7 %, 2-й — в 33,5 и 22,5 %, 3-й — в 4,7 и 36,8 % наблюдений. У больных второй группы обнаружена более высокая средняя мощность суммарной ЭЭГ (различия достоверны в теменных зонах; р<0,05). По данным относительной мощности основных ритмов межгрупповые различия не были значимыми. Однако у больных первой группы выявлялась некоторая тенденция к понижению процентной мощности α-ритма в теменных и центральных областях коры при сопутствующем увеличении процентной мощности τ-ритма. Таким образом, у больных с гипостеническими особенностями имеются указания на ослабление восходящих активирующих структур, у больных с гиперстеническими чертами можно предположить усиление их активности.
Через 1,5—2 ч после приема однократной дозы феназепама у больных обеих групп достоверно возрастали интегративные показатели биоэлектрической активности в теменных и центральных зонах коры обоих полушарий большого мозга (р<0,01), что является характерным для эффекта транквилизаторов группы бензодиазепина. Отмечено также уменьшение τ-активности в левой теменной области. Тенденция к снижению α-ритма в центральных отделах коры была достоверной лишь у больных с гипостеническими особенностями (р<0,05). Подавление α-ритма у них сопровождалось снижением средней мощности суммарной ЭЭГ (р<0,01). Эти данные могут свидетельствовать о том, что при гипостении использовавшаяся доза феназепама оказывает на ЭЭГ выраженное активизирующее влияние.
До назначения терапии реактивные сдвиги ЭЭГ на открывание глаз у больных обеих групп заключались в уменьшении мощности τ-, α- и β-ритмов симметрично в обоих полушариях. При интеллектуальной нагрузке у больных с гиперстеническими особенностями α-ритм подавлялся не только в левом (р<0,05), но и в правом (р<0,05) полушарии, что, вероятно, указывает на относительное усиление и генерализацию процессов активации ЭЭГ у больных первой группы. При гипостении же при счете в уме отмечалось левостороннее преобладание реактивных сдвигов.
После приема феназепама у больных первой группы с гиперстеническими особенностями была выявлена тенденция к ослаблению реакций на свет, нормализации реакций на интеллектуальную нагрузку в виде снижения их в правой гемисфере и концентрации в левой. У больных второй группы при приеме феназепама сохранялись отмеченные до терапии особенности реакции ЭЭГ на открывание глаз, хотя при счете в уме уменьшались проявления активации левой гемисферы.
Эти различия в динамике реактивных сдвигов ЭЭГ после приема феназепама у больных двух изучавшихся групп могут быть связаны с его влиянием на характер доминантно-субдоминантных межполушарных отношений. Для их оценки мы изучали асимметрию внутриполушарных корреляционных связей ЭЭГ. Все исследовавшиеся больные были правшами. До начала терапии в покое у больных первой группы достоверно преобладали теменно-височные корреляционные связи в правом полушарии (р<0,05), что указывало на изменение межполушарных отношений в этих зонах коры в сторону правополушарного доминирования. У больных второй группы эти особенности отсутствовали, преобладали левосторонние теменно-лобные констелляции взаимосвязей. После приема феназепама у больных первой группы обнаруживалась тенденция к нормализации межполушарных отношений. Сопоставление результатов анализа реактивных сдвигов и асимметрии корреляционных связей ЭЭГ позволяет предположить, что феназепам оказывает определенное влияние на межполушарные отношения у больных с невротическими расстройствами преимущественно при гиперстенических особенностях. Основной эффект в этих случаях связан с уменьшением гиперреактивности височно-теменных зон коры правого полушария.
Согласно полученным данным, влияние на ЭЭГ курсовой терапии феназепамом несколько отличалось от эффекта однократных доз. Направление изменений мощности α-ритма в большинстве случаев зависело от его особенностей в исходных ЭЭГ. Достоверных межгрупповых различий при этом не выявлено. Вместе с тем обнаружена тенденция к подавлению мощности δ-активности в центральных отделах коры у больных обеих групп (р<0,05), которая при гипостении была выражена более четко и отмечалась также в теменных зонах. У больных первой группы, кроме того, достоверно снижалась мощность τ-диапазона в теменной и центральной областях правой гемисферы (р<0,05). Как и при действии однократной дозы феназепама, при курсовой терапии наблюдалось возрастание мощности β-активности в теменных и центральных отделах коры (р<0,05 и р<0,01 соответственно), обусловленное, вероятно, собственно транквилизирующим эффектом препарата.
Полученные данные позволяют предполагать, что тормозное влияние транквилизаторов на гиппокамп более выражено у больных с гиперстеническими особенностями, у которых до начала терапии отмечался более высокий уровень тревоги и эмоциональной лабильности. Динамика ЭЭГ во время курсовой терапии феназепамом в большей степени отражала тенденцию к нормализации электрической активности коры, связанную со стабильным улучшением психического состояния больных, чем непосредственный эффект его однократной дозы.
Представленные данные электроэнцефалографических исследований, так же как и клинико-фармакологического анализа, свидетельствуют о разных путях реализации транквилизирующего модулирующего влияния транквилизаторов на центральную нервную систему и психическую деятельность в зависимости от исходного функционального состояния. У больных с гиперстеническими типологическими особенностями преимущественно наблюдается седативное действие в виде ограничения процессов неспецифической активации и особенно подавления гиперреактивности правого полушария. У больных с гипостеническими особенностями, напротив, в большей степени выявляется активирующий эффект препарата.
Пограничные психические расстройства при соматических заболеваниях
В силу своей неспецифичности психопатологические проявления невротического уровня могут обусловливаться различными, в том числе и соматическими,… Для дифференциально-диагностического понимания невротических расстройств в… Отвечая на эти вопросы, всякий раз можно убедиться в справедливости единства биологических и социально-психологических…Таблица 10. Структура распределения больных с пограничными психическими расстройствами в общесоматических учреждениях
| Диагноз | Терапевтический участок территориальной поликлиники (удельный вес по отношению ко всем обследованным, %) | Психиатрический кабинет (удельный вес по отношению ко всем обследованным, %) (а) |
| Неврозы, невротические реакции | 14,9 | 8,9 |
| Психопатии и акцентуации характера | 13,6 | 16,1 |
| Неврозоподобные расстройства при соматических заболеваниях | 23,1 | |
| Всего | 51,6 % всех наблюдений | 37,0 % всех наблюдений |
а) Данные В.Н. Козырева и А.Б. Смулевича.
Эта динамика определяется, с одной стороны, психотравмирующими факторами и личностными особенностями больного, с другой — закономерностями течения основного болезненного процесса, в той или иной степени изменяющего психическую деятельность. Необходимость пребывания в стационаре, соблюдения постельного режима, изменение в связи с болезнью привычного образа жизни по сути играют роль психогенных (зачастую хронических) воздействий, в значительной мере обусловливающих развитие психопатологических расстройств. Однако в большинстве случаев здесь четко выявляется также недостаточность (органическая или функциональная) различных органов и систем, что независимо от психогенных переживаний больного ведет к определенной перестройке организма. Общим в клинической картине у всех подобных больных является наличие психической астенизации. Картина имеющихся соматических проявлений как бы «окрашивается» астенической симптоматикой, являющейся неотъемлемой частью основного болезненного процесса и выражающейся в повышенной утомляемости, дневной сонливости, адинамии, аффективной лабильности, раздражительности, вспыльчивости, гиперестезии, ослаблении внимания и памяти. Эти расстройства нередко сочетаются с головной болью, головокружением, шумом в ушах, вазовегетативными нарушениями (тахикардия, усиленная потливость, колебания артериального давления, вегетососудистые пароксизмы).
Для больных, находящихся в терапевтическом и кардиологическом отделениях, наиболее характерным синдромом является кардиофобия. Незначительные изменения со стороны сердечной деятельности, возникающие после волнения, умственной или физической перегрузки, приведшей к состоянию длительной астенизации, вызывают у больных стойкую уверенность в наличии сердечного заболевания и обусловленный этим страх смерти. Таким больным свойственно сверхценное отношение к вопросам своего здоровья вообще и к функции сердца в частности. Они регистрируют малейшие нарушения его деятельности, часто измеряют пульс и артериальное давление, фиксируются на различных неприятных ощущениях в области сердца. Чаще всего это бывает ощущение боли, причем иррадиирующей именно в левую руку и лопатку, что, как известно, типично для ишемической болезни и инфаркта миокарда. От истинных кардиалгий эти боли отличаются неопределенностью (они напоминают то сдавливание, то распирание, то холод или жжение) и появлением после воздействия какого-либо психотравмирующего фактора. При этом болевые ощущения сопровождаются тревогой, напряжением, беспокойством.
Нарушения, связанные с сердечной деятельностью, в ряде случаев сочетаются с жалобами на затруднение дыхания. Последние чаще всего ограничиваются чувством «нехватки воздуха», спазмами в горле, иногда же возникают тяжелые приступы, выражающиеся в ощущении остановки дыхания и приближения смерти. Речь идет о гиперкапнии, возникающей вторично как результат переживаемого больным навязчивого страха удушья и развития вследствие этого форсированного дыхания.
Другой разновидностью неврозоподобных расстройств, относящихся к дыхательной сфере, является синдром нарушенного ритма дыхания. Больные утрачивают ощущение полноценности вдоха, для преодоления чего они глубоко дышат, предпринимают попытки интенсифицировать дыхательные движения, тем самым вызывая искусственную гипервентиляцию. При этом возникает комплекс сопутствующих ощущений в виде легкого головокружения, подташнивания и, что наиболее типично для этих больных, отсутствия потребности во вдохе, являющегося следствием избыточного насыщения крови кислородом и снижения возбудимости дыхательного центра. В связи с утратой непроизвольности дыхания больные начинают постоянно контролировать его, отмечая малейшие сбои в дыхательных движениях, их аритмичность, не могут отвлечься от неприятных ощущений, сопровождающих акт дыхания. Они глубоко заглатывают воздух, тем самым стараясь «исправить» нарушенный ритм дыхания, с этой же целью производят дополнительные движения головой, шеей, руками. Обычно отмечается сочетание описанных расстройств с другой неврозоподобной симптоматикой, убежденность в серьезности заболевания, навязчивые мысли о неполноценности дыхания, о нарастающем кислородном голодании, чувство тревоги и страха смерти от удушья, подавленное настроение. Все это сопровождается выраженными вегетативными дисфункциями.
Особого внимания заслуживают неврозоподобные расстройства у больных с патологией желудочно-кишечного тракта. При заболеваниях органов пищеварения вторичные психопатологические проявления отсутствуют лишь у 10,3 % больных, у 22,1 % отмечаются отдельные, фрагментарные астенические нарушения, у 67,6 % — более сложные неврозоподобные состояния (Матвеева Е.С., 1989). Клиническая картина определяется особенностями гастроэнтерологической симптоматики, склонной к многолетнему, торпидному течению с тенденцией к вовлечению в патологический процесс всей пищеварительной системы. В соответствии с этим неврозоподобные расстройства у таких больных характеризуются малой динамичностью, склонностью к полиморфизму, «срастанию» с личностью. Однородная клиническая картина наблюдается лишь у больных с соматогенной астенией, выраженность которой, как правило, коррелирует со степенью тяжести и давностью основного заболевания (Гельфанд В.Б., Булгаков Г.А., 1979).
Значительно чаще отмечается сложная, полиморфная картина неврозоподобного состояния (так называемый малый полиморфизм). Постоянным стержнем клинической картины при этом обычно являются астенические и ипохондрические расстройства, которые сочетаются с депрессивными, обсессивно-фобическими или истерическими компонентами. Перечисленные психопатологические проявления в большинстве наблюдений характеризуются нерезкой выраженностью, стертостью клинической картины. Ипохондрические расстройства обычно представлены относительно легким полюсом в виде сенестоипохондрии, тревожно-ипохондрических опасений, реже отмечается сверхценная ипохондрия. Депрессия в структуре неврозоподобного состояния не имеет меланхолического аффекта, тревога также характеризуется стертыми проявлениями. Фобические расстройства (канцерофобия, страх перед кишечными кризами и др.) носят, как правило, незавершенный характер, некоторые психопатологические признаки навязчивого страха представлены рудиментарно (такие как стремление личности к сопротивлению патологическому страху, отношение к страху как к чуждому, принудительно возникающему).
Интерес представляют данные, полученные И.С. Козыревой и Л.В. Герус при исследовании больных с алиментарно-конституциональным ожирением (АКО). Психопатологическая симптоматика определялась в этих случаях психогенными (невротическими) расстройствами в сочетании с патохарактерологическими, церебрально-органическими и психоэндокринными. Невротические расстройства наблюдались у 38 % изученных больных (преимущественно в виде тревожной субдепрессии). У остальных больных (62 %) клинические проявления при внешнем феноменологическом сходстве с невротическими нарушениями имели «органическую окраску», отличались монотонностью и спаянностью с психоэндокринным, психоорганическим синдромами. Формирование и динамика невротического симптомокомплекса у больных с АКО характеризовались отчетливой взаимосвязью с динамикой основного заболевания. Невротические расстройства у одних больных сопутствовали развитию АКО с самого начала, у других возникали вторично как реакция на болезнь. При обоих вариантах возникновение невротической симптоматики определяло неблагоприятное течение заболевания с нарушением пищевого поведения, ограничением активности и прогрессирующим нарастанием массы тела.
Моделью функциональных нарушений деятельности желудочно-кишечного тракта, имеющих несомненную этиопатогенетическую связь с психогенными факторами, может служить синдром раздраженного толстого кишечника. При этом речь идет о функциональной патологии толстого кишечника в виде расстройств его двигательной, тонической и секреторной функции, которые проявляются в диспепсических явлениях, болях, вздутии, урчании, дискомфорте в животе. Клиническое исследование больных с функциональными нарушениями толстого кишечника, проведенное О.В. Фисенко (1989), показало, что соматические симптомы сочетаются у этих больных с разнообразными расстройствами невротического круга в виде астенического симптомокомплекса, тревожных ипохондрических проявлений, в ряде случаев — с истероидными или фобическими включениями. Начальные проявления болезни возникают в тесной связи с протрагированными или повторными психотравмирующими обстоятельствами и выражаются в эмоциональной лабильности, гиперестезии, повышенной реактивности, вегетативных расстройств, а также в преходящих болях в животе и расстройствах стула. В дальнейшем круг факторов, провоцирующих усиление соматических жалоб, неуклонно расширяется и включает как психотравмирующие, так и специфические соматические вредности (нарушение диеты). Ухудшение функции кишечника усиливает беспокойство и тревогу, что приводит к формированию замкнутого круга, в котором психические и соматические факторы находятся в сложном взаимодействии.
Своеобразие неврозоподобных состояний в клинике гастроэнтерологии определяется, как показывают наблюдения, тесным слиянием психопатологических проявлений невротического регистра с симптомами основного заболевания, с характерными для данной органопатологии жалобами, которые могут иметь как соматогенное, так и функциональное происхождение (тошнота, анорексия, абдоминальные боли). Обычно эти жалобы стоят на первом плане в состоянии больных. При наличии объективно подтвержденного обострения хронического заболевания органов пищеварения их соматогенный характер не подвергается сомнению. Вместе с тем фиксация этих жалоб вопреки улучшению соматических показателей, отсутствие параллелизма между субъективными и объективными данными свидетельствует об их тенденции к психогенному закреплению. В таких случаях толерантные, резистентные к традиционному соматическому лечению симптомы становятся более динамичными при дополнении лечения психотропными средствами и психотерапией. В анамнезе указанные симптомы также не всегда коррелируют с обострением желудочно-кишечного заболевания и возобновляются как от погрешности в еде, так и в результате нервного напряжения или психической травматизации. Таким образом, неврозоподобное состояние включает расстройства, характерные для основной соматической патологии, которые в динамике болезни носят то преимущественно соматогенный, то психогенно-функциональный характер.
Важное значение в современной медицинской практике имеет обследование больных ревматоидным артритом (РА), которым страдает около 1 % населения различных стран мира. Сотрудниками Центра пограничной психиатрии Л.В. Ромасенко, Н.В. Вуколовой (1998) была изучена динамика непсихотических психических расстройств, наблюдаемых у больных как перед развитием клинических проявлений РА, так и на различных этапах заболевания. Полученные данные позволили подтвердить точку зрения о том, что в развитии так называемых полиэтиологических болезненных нарушений, к которым относится и РА, большое значение имеет комплекс наследственных, аллергических и психологических факторов. Причем психоэмоциональное перенапряжение («стрессовое» состояние) является причиной обострения аутоиммунных заболеваний. На модели изучения пограничных психических расстройств при РА можно подтвердить правомерность точки зрения о том, что имеются два вида патогенного влияния соматической болезни на психическую деятельность: интоксикационное (прямое или опосредованное) воздействие на ЦНС и психогенное (реакция заболевшего человека на болезнь и ее последствия). У больных с РА наблюдаются полиморфные клинические проявления невротического уровня с преобладанием аффективных и астенических нарушений. Если на первых этапах течения болезни они коррелируют как с характером основного заболевания, так и с психологически понятной реакцией на болезнь, то по мере хронизации симптоматики РА и длительности заболевания формируется общий нозогенный комплекс, в котором психические расстройства (прежде всего сверхценные переживания своей физической и социальной неполноценности и личностные декомпенсации) по существу определяют состояние больного и весь его жизненный уклад. В этих случаях наблюдается сужение круга интересов и обязанностей, на фоне которого нередко формируются сенситивно-шизоидные и ипохондрические расстройства. Все это требует при длительном течении РА переориентации терапевтической тактики, включения в комплекс лечебно-реабилитационных мероприятий психотерапии и психофармакотерапии, что способствует не только симптоматическому облегчению состояния больных, но и оказывает существенное влияние на течение различных проявлений РА.
У больных, находящихся в неврологическом отделении, наиболее часто неврозоподобная симптоматика обнаруживается на фоне церебрально-сосудистой патологии. В этих случаях обычно отмечается сочетание астенического симптомокомплекса и разнообразных личностных реакций: эмоциональной неустойчивости, тревоги, повышенной слезливости, которые нередко сопровождаются депрессивными проявлениями длительностью от 2—3 дней до нескольких месяцев. Больные с церебрально-сосудистым поражением особенно тяжело переносят волнующие события независимо от того, какими эмоциями они сопровождаются — приятными или тягостными. Частыми оказываются нарушения сна, взрывчатость, внезапно возникающие приступы страха, обсессивные явления. По мере течения сосудистого процесса все более утрачивается первоначальная зависимость неврозоподобных нарушений от физического состояния. Объективное улучшение соматического статуса не уменьшает выраженности психопатологической симптоматики; незначительное ухудшение самочувствия, легкая головная боль или кратковременное нарушение сна оказывают на этих больных сильное психотравмирующее влияние, вызывая тревогу, раздражительность, беспокойство, страх. Гипертрофированная реакция в ответ на любые мелочи, касающиеся здоровья, выраженный эгоцентризм и склонность к конфликтам подчас делают пациентов трудными для пребывания в стационаре, а также способствуют повышенной восприимчивости их к ятрогенным влияниям.
Наиболее часто и вне зависимости от характера соматического заболевания у больных в общемедицинских учреждениях, помимо комплекса астенических нарушений, наблюдаются так называемые соматизированные депрессии. В известной мере депрессия в этих случаях является психическим эквивалентом неприятных ощущений в теле (существующих длительное время и не поддающихся какой-то объективизации), приступов усиленных сердцебиений, головокружений, тошноты, слабости. Именно эти пациенты становятся объектом бесплодных (часто многолетних) поисков соматической болезни. Они неоднократно стационируются, подвергаются повторным обследованиям, а иногда даже и оперативному вмешательству. Отсутствие у врачей-интернистов достаточной осведомленности о существовании этих форм депрессивных состояний приводит к более позднему, чем это необходимо, направлению больных к психиатру.
Обращает на себя внимание тесная связь соматических отклонений с чувством подавленности, тоски и тревоги, физические ощущения как бы сливаются с практически не отделимыми от них расстройствами настроения. У больных отмечается тенденция к постоянному анализу своих ощущений и возможных причин их возникновения, выискиванию у себя все новых симптомов соматического неблагополучия. Снижение настроения расценивается этими лицами как естественное следствие «нераспознанного» заболевания какого-либо органа. Подавленность и тревога с немотивированными опасениями за свое здоровье, мрачные прогнозы в отношении будущего нередко полностью выбивают больных из активной жизни, приводят к значительному снижению их адаптационных возможностей.
Существование у больных депрессии (при жалобах исключительно соматического характера) доказывается наличием слабо очерченных, но несомненных признаков депрессии в общей картине состояния, цикличности в усилении и уменьшении соматических расстройств, отсутствием соответствия между объективным физическим статусом и тяжестью субъективного самочувствия, неэффективностью общесоматической терапии.
В процессе наблюдения обнаруживается сходство имеющихся клинических проявлений с типичными симптомами депрессии. Обращает на себя внимание витальный ее характер, наличие тоски, тревоги. Больные сами констатируют «пессимистический фон» настроения, утрату прежней активности и живости. Глубина аффективных расстройств оказывается, как правило, незначительной, тревога никогда не достигает уровня ажитации. Вместе с тем выявляются стойкие тревожные опасения по поводу своего здоровья, в некоторых случаях с явной ипохондрической фиксацией. Больные постоянно говорят о предстоящих неприятностях, связанных с их соматическим недугом, ищут у окружающих поддержки и сочувствия.
Можно отметить некоторые особенности депрессивных расстройств в зависимости от того, при какой соматической патологии они наблюдаются. При сердечно-сосудистых заболеваниях в клинической картине преобладают заторможенность, быстрая утомляемость, слабость, вялость, апатия с неверием в возможность выздоровления, мысли о якобы неминуемо наступающей при любом сердечном заболевании «физической несостоятельности». Больные тоскливы, погружены в свои переживания, обнаруживают склонность к постоянному самоанализу, много времени проводят в постели, неохотно вступают в контакт с соседями по палате и персоналом. В беседе говорят преимущественно о своей «тяжелой» болезни, о том, что не видят выхода из создавшегося положения. Типичны жалобы на резкий упадок сил, на потерю всяких желаний и стремлений, на неспособность сосредоточиться на чем-либо (трудно читать, смотреть телевизор, даже говорить трудно). Больные часто строят всякого рода предположения относительно своего плохого физического состояния, о возможности неблагоприятного прогноза, высказывают неуверенность в правильности проводимого лечения.
В тех случаях, когда во внутренней картине болезни преобладают представления о нарушениях в желудочно-кишечном тракте, состояние больных определяется стойким тоскливым аффектом, тревожными сомнениями относительно своего будущего, подчинением внимания исключительно одному объекту — деятельности желудка и кишечника с фиксацией на различных исходящих из них неприятных ощущениях. Отмечаются жалобы на «щемящее» чувство, локализующееся в области эпигастрия и внизу живота, на почти непроходящую тяжесть, сдавливание, распирание и другие неприятные ощущения в кишечнике. Больные в этих случаях нередко связывают такие расстройства с «нервным напряжением», состоянием угнетенности, подавленности, трактуя их как вторичные.
Важно отметить, что лица, страдающие соматизированными депрессиями, обычно в течение длительного времени остаются вне поля зрения психиатров, поскольку имеет место невыраженность, «смазанность» клинических проявлений, когда психопатологическая симптоматика полностью имитирует картину соматических расстройств. Они оказываются пациентами поликлиник и стационаров общего профиля, находятся на учете в этих учреждениях с самыми различными диагнозами и не получают квалифицированной помощи. Из этого вытекает необходимость ранней диагностики рассмотренных расстройств, адекватный подбор медикаментозных средств в сочетании с психотерапией, что обеспечивает достижение лечебного эффекта и помогает проведению реабилитационных мероприятий.
Представленные краткие данные о пограничных психических нарушениях в общесоматической практике носят фрагментарный характер и не охватывают всех возможных форм и вариантов расстройств. Они лишь иллюстрируют общие закономерности их развития. Вероятно, при любом соматическом (неврологическом и др.) страдании возможны те или иные психопатологические проявления невротического уровня. Это обосновывает необходимость «сближения» современной пограничной психиатрии и общей медицины. Психиатр-консультант, которого зачастую приглашают в общесоматические учреждения лишь для оценки возникших психотических расстройств и организации перевода больных в психиатрические больницы, в последнее время все чаще осуществляет вместе с интернистами диагностическую и лечебную работу. Эта тенденция требует новых организационных решений и соответствующего определения роли и места психиатрии в общемедицинских стационарных и поликлинических учреждениях.
Психические расстройства при ожогах
В течении ожоговой болезни обычно выделяют три периода: шок (продолжительностью от 1 до 3 сут), период септикотоксемии (продолжительность которого… В каждом из этих периодов могут наблюдаться как психотические, так и… В периоде шока у большинства больных имеются аффективные и психопатоподобные расстройства, а также отдельные…Пограничные психические расстройства у больных, перенесших травму головного мозга
Особое значение для лечебной практики имеет дифференциально-диагностическая оценка и определяемая ею терапевтическая тактика при различных… При рассмотрении психопатологических проявлений у больных, перенесших ЧМТ,… 1. Синдромы выключения сознания: запредельная кома, глубокая кома, умеренная кома, сопор. Эти синдромы наблюдаются в…Психические расстройства при синдроме длительного сдавления (СДС) мягких тканей
К числу особо значимых для практической деятельности врачей, оказывающих помощь пострадавшим во время стихийных бедствий и катастроф и после их… При олигурической фазе СДС нередко отмечаются нарушения сознания — от глубокой… Более длительная анурическая фаза и бОльшая выраженность психических нарушений наблюдаются у пациентов, перенесших…Психогенные расстройства при стихийных бедствиях и катастрофах
Психогенные расстройства при стихийных бедствиях и катастрофах занимают особое место в связи с тем, что они могут одновременно возникать у большого… Под экстремальными условиями в этих случаях понимают ситуации, опасные для… Как показали специальные исследования (Александровский Ю.А., Лобастов О.С., Спивак Л.И., Щукин Б.П., 1991),…Таблица 11. Психогенные расстройства, наблюдаемые при жизнеопасных ситуациях во время и после стихийных бедствий и катастроф
| Реакции и психогенные расстройства | Клинические особенности | |
| Непатологические (физиологические) реакции | Преобладание эмоциональной напряженности, психомоторных, психовегетативных, гипотимических проявлений, сохранение критической оценки происходящего и способности к целенаправленной деятельности | |
| Психогенные патологические реакции | Невротический уровень расстройств — остро возникшие астенический, депрессивный, истерический и другие синдромы, снижение критической оценки происходящего и возможностей целенаправленной деятельности | |
| Психогенные невротические состояния | Стабилизированные и усложняющиеся невротические расстройства — неврастения (невроз истощения, астенический невроз), истерический невроз, невроз навязчивых состояний, депрессивный невроз, в ряде случаев утрата критического понимания происходящего и возможностей целенаправленной деятельности | |
| Реактивные психозы | Острые | Острые аффективно-шоковые реакции, сумеречные состояния сознания с двигательным возбуждением или двигательной заторможенностью |
| Затяжные | Депрессивные, параноидные, псевдодементные синдромы, истерические и другие психозы |
Реактивные психозы (аффективно-шоковые реакции), развивающиеся в экстремальных ситуациях, в отличие от непатологических невротических расстройств характеризуются выраженными нарушениями психической деятельности, которые лишают человека (или группу людей) возможности правильно (неискаженно) отражать происходящее и на продолжительное время вызывают нарушение трудо- и работоспособности. При этом, как уже отмечалось, отчетливо проявляются вегетативные и соматические нарушения — со стороны сердечно-сосудистой, эндокринной и дыхательной систем, желудочно-кишечного тракта и т.д. В ряде случаев соматические расстройства становятся столь резко выраженными, что являются ведущими в болезненных проявлениях. Реактивные психозы развиваются, как правило, остро, для их возникновения обычно необходима совокупность чрезвычайных неблагоприятных факторов. Принято считать, что развитие реактивных психозов, как и невротических реакций, облегчается предрасполагающими факторами, например переутомлением, общей астенизацией, нарушением режима сна, питания и др., предварительной физической и психической травматизацией (например, легкие травмы тела и головы, переживание за судьбу родных и близких и т.п.). Фугиформные реакции кратковременны — до нескольких часов, ступорозные более длительны — до 15—20 сут. Полное выздоровление отмечается практически во всех случаях, средний срок госпитализации при острых аффективно-шоковых реакциях в период войны составлял до 30 сут. Эти реакции, типичные для боевых условий, по механизмам возникновения трактуются как «примитивные реакции на угрозу для жизни» (Иванов Ф.И., 1970).
Психогенные сумеречные состояния сознания характеризуются сужением объема сознания, преимущественно автоматическими формами поведения, двигательным беспокойством (реже заторможенностью), иногда отрывочными галлюцинаторными и бредовыми переживаниями, они обычно непродолжительны (у 40 % всех больных завершаются в течение одних суток). Как правило, у всех лиц, перенесших психогенные сумеречные расстройства, отмечается полное восстановление здоровья и адаптированной деятельности.
Затяжные реактивные психозы формируются более медленно, чем острые, обычно в течение нескольких суток, чаще всего отмечается депрессивная форма затяжного психоза. По симптоматике это типичные депрессивные состояния с известной триадой клинических проявлений (снижение настроения, двигательная заторможенность, замедление мышления). При этом больные «поглощены» ситуацией и все их переживания определяются ею. Обычно наблюдаются ухудшение аппетита, похудание, плохой сон, запоры, тахикардия, сухость слизистых оболочек, у женщин — прекращение менструаций. Выраженные проявления депрессий без активного лечения нередко затягиваются на 2—3 мес. Окончательный прогноз в большинстве случаев относительно благоприятный.
Психогенный параноид обычно развивается медленно, в течение нескольких дней, и, как правило, носит затяжной характер. Среди клинических проявлений на первом месте стоят аффективные нарушения: тревога, страх, депрессия. На фоне этих нарушений обычно развиваются стойкие бредовые идеи отношения и преследования. Отмечается тесная связь аффективных расстройств и выраженности (насыщенности) бредовых переживаний.
Псевдодементная форма, так же как и остальные затяжные психозы, формируется в течение нескольких дней, хотя нередко отмечаются и случаи острого развития псевдодеменции. Длительность периода психотических явлений достигает месяца и более. Состояние больных характеризуется нарочито грубыми демонстрациями нарушения интеллекта (невозможность назвать возраст, дату, перечислить факты анамнеза, имена родных, произвести элементарный счет и др.). Поведение при этом носит характер дурашливости: неадекватная мимика, вытягивание губ «хоботком», сюсюкающая речь и т.д. Особо отчетливо псевдодеменция проявляется при просьбе совершить простейшие арифметические операции (сложение, вычитание, умножение). Ошибки при этом столь чудовищны, что складывается впечатление, что больной дает нарочито неверные ответы.
Следует отметить, что в литературе особое внимание уделяется возможности развития психогений одновременно с другими поражениями — травмами, ранениями, ожогами. В таких случаях возможно более тяжелое течение основного поражения. Вероятно, можно согласиться с Н.Н. Тимофеевым (1967), отметившим, что «каждая закрытая травма головного мозга чревата возможностями легкого развития психогенных, невротических реакций и фиксации болезненных симптомов». Поэтому неосложненное течение закрытой травмы головного мозга зависит от тактики врача-специалиста, обеспечивающего «психическую асептику» в той же мере, в какой правильная обработка раны обеспечивает неосложненное ее заживление.
Изучение наблюдавшихся при экстремальных ситуациях психических расстройств, а также анализ всего комплекса спасательных, социальных и медицинских мероприятий дает возможность схематически выделить три периода развития ситуации, в которых наблюдаются различные психогенные нарушения (схема 5).
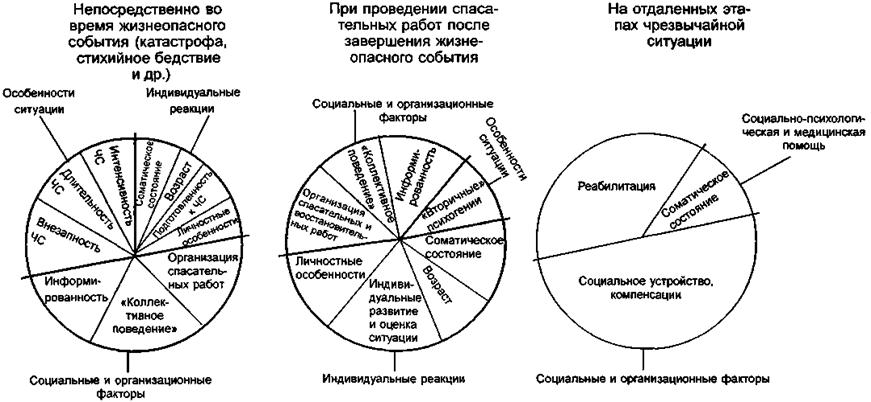
Схема 5. Основные факторы, влияющие на развитие и компенсацию психических расстройств при чрезвычайных ситуациях.
Первый — острый — период характеризуется внезапно возникшей угрозой собственной жизни и гибели близких. Он продолжается от начала воздействия до организации спасательных работ (минуты, часы). Мощное экстремальное воздействие затрагивает в этот период в основном жизненные инстинкты (самосохранение) и приводит к развитию неспецифических, внеличностных психогенных реакций, основу которых составляет страх различной интенсивности. В это время преимущественно наблюдаются психогенные реакции психотического и непсихотического уровня, в ряде случаев возможно развитие паники. Особое место в этот период занимают психические расстройства у получивших травмы и ранения. В таких случаях требуется квалифицированный дифференциально-диагностический анализ, направленный на выявление причинно-следственной связи психических нарушений как с непосредственно психогениями, так и с полученными повреждениями (черепно-мозговая травма, интоксикация вследствие ожога и др.).
Во втором периоде, протекающем при развертывании спасательных работ, по образному выражению, начинается «нормальная жизнь в экстремальных условиях». В это время в формировании состояний дезадаптации и психических расстройств значительно большее значение имеют особенности личности пострадавших, а также осознание ими не только продолжающейся в ряде случаев жизнеопасной ситуации, но и новых стрессовых воздействий, таких как утрата родных, разобщение семей, потеря дома, имущества. Важным элементом пролонгированного стресса в этот период является ожидание повторных воздействий, несовпадение ожиданий с результатами спасательных работ, необходимость идентификации погибших родственников. Психоэмоциональное напряжение, характерное для начала второго периода, сменяется к его концу, как правило, повышенной утомляемостью и «демобилизацией» с астенодепрессивными проявлениями.
В третьем периоде, начинающемся для пострадавших после их эвакуации в безопасные районы, у многих происходит сложная эмоциональная и когнитивная переработка ситуации, оценка собственных переживаний и ощущений, своеобразная «калькуляция» утрат. При этом приобретают актуальность также психогенно-травмирующие факторы, связанные с изменением жизненного стереотипа, проживанием в разрушенном районе или в месте эвакуации. Становясь хроническими, эти факторы способствуют формированию относительно стойких психогенных расстройств. Наряду с сохраняющимися неспецифическими невротическими реакциями и состояниями в этот период начинают преобладают затянувшиеся и развивающиеся патохарактерологические расстройства. Соматогенные психические нарушения при этом могут носить разнообразный «подострый» характер. В этих случаях наблюдается как «соматизация» многих невротических расстройств, так и в известной мере противоположные этому процессу «невротизация» и «психопатизация», связанные с осознанием имеющихся травматических повреждений и соматических заболеваний, а также реальными трудностями жизни пострадавших.
В рамках указанных трех периодов можно рассматривать динамику психических расстройств при различных чрезвычайных ситуациях. Несмотря на многие специфические особенности, связанные с причинами их возникновения и «постчрезвычайной» динамикой, вероятно, во всех случаях сохраняются описанные тенденции. Многолетние наблюдения участников ликвидации аварии на Чернобыльской АЭС, происшедшей в апреле 1986 г., позволили С.В. Литвинцеву, И.С. Рудому (1998) во втором и третьем периодах последовательно рассматривать динамику психических расстройств. Она имела свои особенности, связанные с полученным облучением «малыми» дозами радиации. Умеренно выраженные астенические (астеноневротические и астеновегетативные) расстройства определяли психическое состояние в первые 4 года после аварии. Они по существу являлись преневротическими проявлениями. В последующие 4 года наблюдалось развитие сложных симптомокомплексов, называемых авторами «радиационной психосоматической болезнью». В этот период преобладали аффективные, ипохондрические, обсессивно-фобические расстройства. Спустя 6—8 лет после аварии уже диагностировались психоорганические и соматоформные расстройства. В их происхождении имели значение как последствия радиационного облучения, так и комплекс психогенных воздействий, связанный со сложными жизненными обстоятельствами.
При исследовании сотрудниками Федерального научно-методического центра пограничной психиатрии 300 случайно отобранных жителей сельских районов Белоруссии (Г.М. Румянцева и др.), проживающих на протяжении 3 лет в пострадавших после аварии на Чернобыльской АЭС районах, выявлено, что лишь у 5 % обследованных отсутствовали психогенные расстройства. Особенностью психотравмирующего воздействия в остальных наблюдениях являлись универсальная значимость и чрезвычайная актуальность для каждого человека переживаний, непосредственно связанных с соматическим здоровьем. Эти переживания носили хронический характер, их длительность измерялась несколькими годами. Структура форм психической дезадаптации в этих случаях в соответствии с общими закономерностями развития психогенных расстройств была тесно связана с индивидуальной значимостью характера психотравмирующего воздействия.
Преобладающее место (у 25,7 % обследованных) занимали неврозоподобные расстройства при хронических психосоматических заболеваниях (гипертоническая болезнь, сердечно-сосудистые заболевания, вегетососудистая дистония, желудочно-кишечные болезни и др.). Второе по частоте место составляли собственно невротические проявления (22,4 %). У 8,9 % обследованных обнаружена декомпенсация личностных акцентуаций, в 38 % наблюдений выявлены атипичные посттравматические стрессовые расстройства (ПТСР). В обобщенном виде они выражались в снижении инициативы, обостренных реакциях на раздражители, связанные с основным травмирующим фактором, изменением отношений с окружающей средой, формированием стойких идей обвинения виновников случившегося. В отличие от «классических» вариантов ПТСР (DSM-III-R) в рассматриваемых случаях отсутствовали чувство вины и повторные переживания острой психогенной травмы.
Во все периоды развития ситуации перед врачами-психиатрами, а также перед другими медицинскими работниками встают различные вопросы, связанные не только с непосредственным лечением возникших или обострившихся в экстремальных условиях психических заболеваний, но и с оценкой психологических и клинико-психопатологических особенностей лиц, находящихся в очаге бедствия. Это необходимо в ряде случаев для предотвращения панических реакций, выявления и психокоррекции особенностей, способствующих возникновению нежелательных форм поведения и психогенных расстройств, вносящих осложнения во взаимоотношения и взаимовлияние отдельных групп пострадавших и участников восстановительных работ. Важное значение это имеет также для профилактики развития патохарактерологических и психосоматических расстройств и для квалификационной оценки рентных установок на отдаленных этапах. Особенности психотравмирующих воздействий, их взаимодействие с конституционально-типологическими и соматическими индивидуальными особенностями человека и его жизненным опытом могут приводить к развитию разных психических расстройств на всех этапах развития экстремального воздействия. При этом их частота и характер во многом зависят от внезапности возникновения и остроты жизнеопасной ситуации.
Наиболее часто психогенные расстройства наблюдаются при остро возникающих жизнеопасных ситуациях, которые характеризуются внезапностью и чаще всего кратковременностью психогенного воздействия. Поведение человека при этом во многом определяется эмоцией страха, которая до определенных пределов может считаться физиологически нормальной и приспособительно полезной, способствующей экстренной мобилизации физического и психического напряжения, необходимого для самосохранения. По существу при любой осознаваемой человеком катастрофе возникают тревожное напряжение и страх. «Бесстрашных» психически нормальных людей в общепринятом понимании этого состояния не бывает. Все дело в мгновениях времени, необходимого для преодоления чувства растерянности, рационального принятия решения и начала действий. У подготовленного к экстремальной ситуации, компетентного человека это происходит значительно скорее, у полностью не подготовленного сохраняющаяся растерянность определяет длительное бездействие, суетливость и является важнейшим показателем риска развития психогенных психических расстройств.
Клинические проявления страха зависят от его глубины и выражаются в «объективных» проявлениях и «субъективных» переживаниях. Наиболее характерны двигательные нарушения поведения, которые лежат в диапазоне от увеличения активности (гипердинамия, «двигательная буря») до ее уменьшения (гиподинамия, ступор). Однако следует отметить, что в любых даже самых тяжелых условиях 12—25 % людей сохраняют самообладание, правильно оценивают обстановку и четко и решительно действуют в соответствии с ситуацией (Волович В.Г., 1983; Iyhurst J., 1951; Tiniker, 1966). По нашим наблюдениям и расспросам людей, испытавших различные жизнеопасные ситуации и сохранивших в критические мгновения самообладание и способность к целенаправленным действиям, при осознании катастрофичности происходящего они думали не о собственном выживании, а об ответственности за необходимость исправления случившегося и сохранение жизни окружающих. Именно эта «сверхмысль» в сознании и определяла соответствующие действия, выполнявшиеся четко и целенаправленно. Как только «сверхмысль» заменялась паническим страхом и незнанием, что конкретно делать, наступала потеря самообладания и развивались различные психогенные расстройства. Большинство людей (примерно 50— 75 %) при экстремальных ситуациях в первые мгновения оказываются «ошеломленными» и малоактивными.
Вот как описывает свое восприятие в таком состоянии экстремальных условий, связанных с аварией на атомном энергоблоке, специалист-атомщик Г.У. Медведев: «В момент нажатия кнопки АЗ-5 (аварийная защита) пугающе вспыхнула яркая подсветка шкал сельсинов-указателей. Даже у самых опытных и хладнокровных операторов в такие секунды сжимается сердце... Мне знакомо чувство, переживаемое операторами в первый момент аварии. Неоднократно бывал в их шкуре, когда работал на эксплуатации атомных станций. В первый миг — онемение, в груди все обрушивается лавиной, обдает холодной волной невольного страха прежде всего оттого, что застигнут врасплох и вначале не знаешь, что делать, пока стрелки самописцев и показывающих приборов разбегаются в разные стороны, а твои глаза разбегаются вслед за ними, когда неясна еще причина и закономерность аварийного режима, когда одновременно (опять же невольно) думается где-то в глубине, третьим планом, об ответственности и последствиях случившегося. Но уже в следующее мгновение наступает необычайная ясность головы и хладнокровие...». /55- С.32—33/
Неожиданное возникновение жизнеопасной ситуации у неподготовленных людей может вызвать страх, сопровождающийся появлением измененного состояния сознания. Наиболее часто развивается оглушенность, выражающаяся в неполном осмыслении происходящего, затруднении восприятия окружающего, нечетком (при глубоких степенях — неадекватном) выполнении необходимых жизнеспасающих действий.
Специальные исследования большого числа пострадавших, проводившихся со второго дня спитакского землетрясения в Армении в декабре 1988 г., показали, что более чем у 90 % обследованных имелись психогенные расстройства. Их выраженность и продолжительность были различны — от нескольких минут до длительных и стойких невротических и психотических расстройств. Вот несколько примеров, описанных врачами психиатрических бригад, работавших в зоне землетрясения, В.П. Ваховым, Ю.В. Назаренко и И.В. Колос.
«Обследуемый П. отмечает, что «по минутам» помнит все события, предшествовавшие подземному толчку, «память как бы фотографически запечатлела эти мгновения»; события, происходившие в течение нескольких часов после начала толчков, также помнит хорошо, а вот потом «время как бы ускорило свой ход, поэтому в памяти многое сохранилось отрывочно».
При начале землетрясения П. находился в приемной начальника, говорил по телефону. С первым толчком упал, быстро выбежал из здания. Земля «ходила под ногами» (начало землетрясения характеризовалось внезапно возникшим первым горизонтальным толчком и резкими колебаниями земли при втором и последующих вертикальных толчках), многие падали, бежали. Видел все четко, но перестал что-либо слышать. Ужас и страх, появившиеся сначала, сменились ощущением покоя и даже душевного комфорта. Время «застыло», перед глазами стоял туман, однако видно было хорошо. Руки казались чужими, не слушались, потеряли чувствительность. Внезапно вспомнил, что забыл закрыть дверь, и спокойно пошел в здание. П. совершал непонятные действия: начал спокойно раскладывать средство для борьбы с мышами, не обращая внимания на окружающее. Выходя из здания, никак не мог закрыть дверь, не замечая, что она перекошена. Вдруг «вспомнил», что происходит землетрясение, увидел проломленный потолок. Вернулся слух, появился сильный страх, выбежал на улицу, стал рыдать, кричать, кататься, вспомнил о детях, побежал к дому. Окружающее представлялось не вполне реальным, похожим на спектакль, сон или кино. Думал, что «все так задумано», уже «все это было и будет еще долго». Прибежал не к дому, а на окраину города. В последующем обнаружил живых детей и жену, стоящих около разрушенного дома. «Руки и ноги не слушались», было ощущение нереальности. Лишь на второй день осознал происшедшее, пытался принимать участие в спасательных работах, но ничего «не мог делать — была смертельная усталость и безразличие».»
«М. в момент землетрясения находился недалеко от своего дома. После окончания толчков не мог сдвинуться с места, оторвать руки от забора, за который держался. На его глазах обрушились школа и жилой дом. Сколько времени стоял неподвижно — не помнит, плохо слышал, «как бы оглох», не понимал, что происходит вокруг. В глазах было темно, тошнило, сильно болела голова. Вдруг «прозрел», бросился к школе спасать детей, затем вспомнил о родных и побежал к дому. Дом разрушился, дочь не нашел, жену вытащили всю в крови, ее увезли в больницу, сын оказался погребенным под руинами школы. У М. развилось реактивное состояние с преобладанием депрессивных нарушений, несколько дней ничего не ел и не спал, бродил по разрушенному городу, ничем не мог заниматься...»
«К. во время начала землетрясения ехал с женой и детьми в автомашине. При первом толчке машину занесло. Увидел, как все вокруг рушится, ощутил тошноту, головокружение, резкую головную боль. Стал «как без сознания», «сердце летало», ничего не видел, было ощущение, что «смотришь на сварку, а потом темно». Что делали жена, дети — не помнит. Через некоторое время пришел в себя, поехал к дому. Увидел раздавленных, изувеченных, висящих на обломках дома соседей. Резко почувствовал себя плохо, сердце «остановилось», «внутри все умерло», «ничего не чувствовал». Лишь через несколько часов понял, что произошло землетрясение и надо спасать людей. Несмотря на это, несколько дней полностью был нетрудоспособен из-за астенизации и «полного безразличия» к происходящему.»
Аналогичные психогенные расстройства, однако не всегда столь выраженные и продолжительные, наблюдаются при всех остро развившихся жизнеопасных ситуациях, затрагивающих большое число людей. Вот еще несколько примеров, наблюдавшихся в июне 1988 г. вблизи переезда у железнодорожной станции Арзамас во время мощного взрыва химических веществ. Очевидцы отмечают внезапную яркую вспышку, сильную ударную волну, большое яркое грибообразное облако. На месте взрыва образовалась воронка глубиной 26—28 м и размерами примерно 80x50 м. Ударная волна вызвала сильные разрушения в радиусе 5—6 км. В результате взрыва погиб 91 человек, 744 человека получили повреждения и обратились за медицинской помощью. Многие люди, не получившие физических повреждений и даже находившиеся в отдалении от места взрыва, были потрясены, у части из них наблюдались достаточно выраженные психогенные расстройства.
Врач психиатрической бригады Г.В. Петров описывал состояние некоторых пострадавших.
«В., 42 лет. Во время взрыва находилась в служебном кабинете на заводе, расположенном вблизи переезда. Внезапно ощутила колебания пола, удар, услышала шум, треск, сыпались разбитые стекла. Подумала, что упала люлька с малярами, производившими ремонт дома, хотела выбежать и оказать им помощь. В коридоре увидела сослуживцев, упавших на пол (от толчков взрывной волной), во дворе заметила испуганных людей, которые метались, спрашивали: «Что случилось?». Увидела темное грибообразное облако со стороны железнодорожного переезда. Появилась тревога за близких, сменившаяся «смертельным страхом». Не понимала, что происходит. Была «как парализованная». Видела раненых осколками стекла и получивших ушибы, не могла подойти к ним, чтобы оказать помощь. Начал беспокоить пульсирующий шум в ушах. Такое состояние продолжалось несколько минут. Потом, «пересилив себя» и поняв, что произошло, начала помогать пострадавшим. В последующем длительное время боялась подходить к железной дороге, сотрясение почвы проходящего поезда было крайне неприятно, вызывало тошноту и шум в ушах.»
«Пострадавшая Г. в момент взрыва готовилась гладить белье, находилась у себя дома. Внезапно почувствовала сотрясение, удар по голове. При этом боли не ощущала. Видела, как с потолка сыпалась штукатурка. Считала, что обрушивается перекрытие, давно находившееся в аварийном состоянии. Ощутила удар электрическим током в руку (от кисти к плечу), думала, что это поражение электрическим током от включенного утюга: «Наверное, я умерла, может быть, даже обуглилась, но если я думаю — значит, я жива». Решила узнать, что же случилось. Осмотрелась, увидела холодильник, удивилась — он должен быть на кухне. Оказалось, что через разрушенную перегородку взрывной волной пострадавшую переместило туда, где была кухня. На холодильнике увидела кровь, поняла, что ранена. Слышала на улице шум, громкие голоса, хотела узнать, что произошло, но была «как обездвижена», ощущала «безразличие» к окружающему и «ужасную слабость». Был сильный шум в ушах и головокружение. Вспомнила о сыне, который гулял во дворе, но не было сил подняться с пола и взглянуть в окно. Услышала голоса: «Не трогай ее, надо помочь тем, кто еще жив». Поняла, что ее считают мертвой, пыталась кричать и двигаться, но ничего не получалось, была «как окаменелой». В больнице узнала о смерти сына. В последующем развилось стойкое невротическое состояние с преобладанием депрессивных расстройств.»
Из приведенных в качестве примеров наблюдений и из анализа общего состояния людей, переживших сильное землетрясение, ураган или катастрофу, следует важное для планирования и организации спасательных мероприятий заключение: подавляющее большинство людей после внезапно возникшей жизнеопасной ситуации даже при отсутствии физического повреждения вследствие психогенных расстройств в первый период развития ситуации являются практически нетрудоспособными. Это позволяет ставить вопрос о выводе при первой же возможности из зоны бедствия переживших катастрофу и о планировании спасательных и первых восстановительных работ главным образом силами людей, прибывающих из непострадавших районов. Однако опыт показывает, что вопросы замены в зоне бедствия специалистов, особенно занимающих руководящее положение, требуют индивидуальной оценки их состояния. Вероятно, в ряде случаев допустима не замена специалистов и руководителей, а временное прикомандирование к ним соответствующих дублеров. С нашей точки зрения, такая система, часто использовавшаяся в зоне спитакского землетрясения, полностью себя оправдала.
Специальный обобщенный анализ позволяет проследить определенную динамику возникновения и развития у пострадавших отдельных психопатологических проявлений, зависящих от этапа внезапно развившейся экстремальной ситуации. Непосредственно после острого воздействия, когда появляются признаки опасности, у людей возникают растерянность, непонимание того, что происходит. За этим коротким периодом при простой реакции страха отмечается умеренное повышение активности: движения становятся четкими, экономными, увеличивается мышечная сила, что способствует перемещению многих людей в безопасное место. Нарушения речи ограничиваются ускорением ее темпа, запинанием, голос становится громким, звонким, отмечается мобилизация воли, внимания, идеаторных процессов. Мнестические нарушения в этот период бывают представлены снижением фиксации окружающего, нечеткими воспоминаниями происходящего вокруг, однако в полном объеме запоминаются собственные действия и переживания. Характерным является изменение переживания времени, течение которого замедляется и длительность острого периода представляется увеличенной в несколько раз.
При сложных реакциях страха в первую очередь отмечаются более выраженные двигательные расстройства. При гипердинамическом варианте наблюдается бесцельное, беспорядочное метание, множество нецелесообразных движений, затрудняющих быстрое принятие правильного решения и перемещение в безопасное место, в ряде случаев наблюдается паническое бегство. Гиподинамический вариант характерен тем, что человек как бы застывает на месте, нередко старается «уменьшиться», принимая эмбриональную позу, садится на корточки, обхватив голову руками. При попытке оказать помощь либо пассивно подчиняется, либо становится негативистичным. Речевая продукция бывает в этих случаях отрывочной, ограничивается восклицаниями, в ряде случаев отмечается афония. Воспоминания о событии и своем поведении у пострадавших в этот период недифференцированны, суммарны.
Наряду с психическими расстройствами нередко отмечаются тошнота, головокружение, учащенное мочеиспускание, ознобоподобный тремор, обмороки; у беременных женщин — выкидыши. Восприятие пространства изменяется, искажаются расстояние между предметами, их размеры и форма. В ряде наблюдений окружающее представляется «нереальным», причем это ощущение затягивается на несколько часов после воздействия. Длительными могут быть и кинестетические иллюзии (ощущение качающейся земли, полета, плавания и т.д.).
Обычно эти переживания развиваются при землетрясениях, ураганах. Например, после смерча многие пострадавшие отмечают своеобразное ощущение действия непонятной силы, которая их «как будто тянет в яму», «толкает в спину», они «сопротивлялись этому», хватались руками за различные предметы, стараясь удержаться на месте. Один из пострадавших рассказал, что у него было впечатление, что он плыл по воздуху, совершая при этом движения руками, имитирующими плавание.
При простой и сложной реакциях страха сознание сужено, хотя в большинстве случаев сохраняется доступность внешним воздействиям, избирательность поведения, возможность самостоятельно находить выход из затруднительного положения. Особое место в этот период занимает возможность развития состояний паники, которая в прошлом была типичной при крупных землетрясениях. Индивидуальные панические расстройства определяются аффективно-шоковыми реакциями при их развитии одновременно у нескольких пострадавших, возможно их взаимовлияние друг на друга и на окружающих, приводящее к массовым индуцированным эмоциональным расстройствам, сопровождающимся «животным» страхом. Индукторы паники — паникеры, люди, которые обладают выразительными движениями, гипнотизирующей силой криков, ложной уверенностью в целесообразности своих действий, становясь лидерами толпы в чрезвычайных обстоятельствах, могут создать общий беспорядок, быстро парализующий целый коллектив, лишающий возможности оказывать взаимопомощь, соблюдать целесообразные нормы поведения. «Эпицентром» развития массовой паники обычно являются высоковнушаемые истерические личности, отличающиеся эгоистичностью и повышенным самолюбием.
Как свидетельствует опыт,при различных катастрофических ситуациях в мирное и военное время предотвращение паники состоит в предварительном обучении людей действиям в критических ситуациях, в правдивой и полной информации во время и на всех этапах развития чрезвычайных событий, в специальной подготовке активных лидеров, способных в критический момент возглавить растерявшихся людей, направить их действия на самоспасение и спасение других пострадавших.
Во время спитакского землетрясения (и других наблюдаемых в последние годы катастроф) многие люди, зная, что проживают в сейсмоопасном районе, сразу же понимали, что происходящее вокруг связано с сильным землетрясением, а не с чем-либо другим, также катастрофическим (например, с войной). В основных районах сосредоточения пострадавших имелась информация о событиях, которая опровергала панические слухи, а главное — появились лидеры, сумевшие во многих районах организовать спасательные работы и предотвратить развитие паники.
В ситуации острого экстремального воздействия реактивные психозы представлены в основном аффективно-шоковыми реакциями, которые развиваются мгновенно и протекают в двух основных формах: фугиформной и ступорозной.
Фугиформная реакция характеризуется сумеречным расстройством сознания с бессмысленными беспорядочными движениями, безудержным бегством нередко в сторону опасности. Пострадавший не узнает окружающих, отсутствует адекватный контакт, речевая продукция бессвязная, нередко ограничивается нечленораздельным криком. Отмечается гиперпатия, при которой звук, прикосновение еще более усиливают страх, при этом нередко возможна немотивированная агрессия. Воспоминания о пережитом частичные, обычно запоминается начало события.
При ступорозной форме наблюдаются общая обездвиженность, оцепенение, мутизм, иногда кататоноподобная симптоматика; больные не реагируют на окружающее, часто принимают эмбриональную позу, отмечаются нарушения памяти в виде фиксационной амнезии.
Истерические психозы при острых внезапных экстремальных воздействиях являются аффектогенными, и в их возникновении важную роль играют не только страх, но и такие особенности личности, как психическая незрелость, эгоизм. В клинической картине истерического психоза облигатным синдромом является аффективное сужение сознания с последующей амнезией. Нередко сознание заполняют яркие тематичные зрительные и слуховые галлюцинации, больной «переносится» в психотравмирующую ситуацию, вновь переживая события, в которых он участвовал. При истерическом ступоре мимика больного отражает переживания страха, ужаса, иногда больной беззвучно плачет; обездвиженность, мутизм нередко прерываются и больной может рассказывать о психотравмирующей ситуации. Истерические психозы обычно более длительны, нежели аффективно-шоковые реакции, и, возникнув в период экстремального воздействия, они могут продолжаться до нескольких месяцев после его завершения и требуют длительного лечения.
Завершаются острые реактивные психозы резким падением психического тонуса, частичным ступором в «виде паралича эмоций» (Молохов А.В., 1962). Довольно часто отмечаются состояния прострации, тяжелой астении, апатии, когда угрожающая ситуация не вызывает переживаний. Нередки остаточные явления в виде истерических расстройств, представленных пуэрилизмом, синдромом Ганзера, псевдодеменцией. Однако наиболее распространенным является астенический симптомокомплекс.
После завершения острого периода во втором периоде развития ситуации у некоторых пострадавших наблюдаются кратковременное облегчение, подъем настроения, активное участие в спасательных работах, многоречивость с многократным повторением рассказа о своих переживаниях, отношении к случившемуся, бравада, дискредитация опасности. Эта фаза эйфории длится от нескольких минут до нескольких часов. Как правило, она сменяется вялостью, безразличием, идеаторной заторможенностью, затруднением в осмыслении задаваемых вопросов, трудностями при выполнении даже простых заданий. На этом фоне наблюдаются эпизоды психоэмоционального напряжения с преобладанием тревоги, в ряде случаев пострадавшие производят впечатление отрешенных, погруженных в себя, они часто и глубоко вздыхают, отмечается брадифазия. Ретроспективный анализ показывает, что в этих случаях внутренние переживания нередко связываются с мистически-религиозными представлениями. Другим вариантом развития тревожного состояния в этот период может быть «тревога с активностью». Характерными для этих состояний являются двигательное беспокойство, суетливость, нетерпеливость, многоречивость, стремление к обилию контактов с окружающими. Экспрессивные движения бывают несколько демонстративны, утрированы. Эпизоды психоэмоционального напряжения быстро сменяются вялостью, апатией. На этом этапе происходит мысленная «переработка» случившегося, осознание утрат, предпринимаются попытки адаптироваться к новым условиям жизни.
В третьем периоде развития остро начавшейся катастрофической ситуации наблюдается сближение, а во многих случаях и идентификация клинических проявлений с расстройствами, отмечаемыми на отдаленных этапах медленно развивающихся экстремальных воздействий. Существенные отличия имеются у лиц, переживших ту или иную катастрофу и продолжающих находиться под влиянием ее последствий (например, для жителей «загрязненных» радиационными выбросами территорий длительное проживание на них является по существу хронической психотравмирующей ситуацией). В этот период у пострадавших происходит развитие прежде всего разнообразных неврастенических и психосоматических расстройств, а также патохарактерологических развитии личности. По особенностям проявлений, степени выраженности и стабильности наблюдающиеся психогенные нарушения в этот период могут быть разделены на начальные рудиментарные и развернутые проявления психической дезадаптации (невротические, психопатические, психосоматические). Для первых из них характерны нестабильность, фрагментарность расстройств, ограниченных одним-двумя симптомами непсихотического регистра, непосредственная связь болезненных проявлений с конкретными внешними воздействиями, уменьшение и исчезновение отдельных расстройств после отдыха, переключения внимания или деятельности, снижения порога переносимости различных вредностей, физического или психического напряжения.
При активном расспросе пострадавших в этот период отмечаются чувство повышенной усталости, мышечная слабость, дневная сонливость, расстройства ночного сна, диспепсические явления, транзиторные дизритмические и дистонические расстройства, усиление потливости, тремор конечностей. Часто встречаются состояния повышенной ранимости, обидчивости. Указанные расстройства наблюдаются изолированно и не могут быть объединены в клинические симптомокомплексы. Однако по преобладанию тех или иных расстройств можно выделить начальные субневротические нарушения, аффективные, астенические, вегетативные, а также смешанные расстройства.
Наряду с невротическими и психопатическими реакциями на всех трех этапах развития ситуации у пострадавших отмечаются расстройства сна, вегетативные и психосоматические нарушения. Инсомния не только отражает весь комплекс невротических нарушений, но и в значительной мере способствует их стабилизации и дальнейшему усугублению. Чаще всего страдает засыпание, чему мешают чувство эмоционального напряжения, беспокойство, гиперестезии. Ночной сон носит поверхностный характер, сопровождается кошмарными сновидениями, обычно непродолжителен. Наиболее интенсивные сдвиги в функциональной активности вегетативной нервной системы проявляются в виде колебаний артериального давления, лабильности пульса, гипергидроза, озноба, головной боли, вестибулярных нарушений, желудочно-кишечных расстройств. В ряде случаев эти состояния приобретают пароксизмальный характер, становясь наиболее выраженными во время приступа. На фоне вегетативных дисфункций нередко обостряются психосоматические заболевания, относительно компенсированные до экстремального события, и появляются стойкие психосоматические нарушения. Наиболее часто это отмечается у лиц пожилого возраста, а также при наличии резидуальных явлений органического заболевания ЦНС воспалительного, травматического, сосудистого генеза.
Динамика, компенсация и, напротив, декомпенсация указанных пограничных форм психических расстройств на отдаленных этапах течения экстремально возникшей жизнеопасной ситуации зависят главным образом от решения социальных проблем, в которых оказались пострадавшие. Собственно медицинские и медико-профилактические мероприятия в этих случаях носят в известной мере вспомогательный характер.
Особенностью начала развития жизнеопасной ситуации при растянутом во времени первом периоде катастрофы является то, что опасность может не иметь признаков, которые, воздействуя на орган чувств, позволяют воспринимать ее как угрожающую (как, например, при аварии на Чернобыльской АЭС). Поэтому осознание угрозы жизни и здоровью возникает лишь в результате официальной и неофициальной (слухи) информации, получаемой из различных источников. В связи с этим развитие психогенных реакций происходит постепенно, с вовлечением все новых групп населения.
При этом в структуре развившихся психических нарушений удельный вес психотических форм обычно незначителен, лишь в единичных случаях выявляются реактивные психозы с тревожно-депрессивными и депрессивно-параноидными расстройствами, а также обострение имевшихся психических заболеваний. Преобладают непатологические невротические проявления, а также реакции невротического уровня, определяемые тревогой, развивающейся вслед за оценкой опасности.
Организация и содержание медицинской помощи пострадавшим с психогенными расстройствами, развившимися в экстремальных условиях, определяются прежде всего масштабами катастрофы или стихийного бедствия, величиной санитарных потерь населения вообще и потерь психоневрологического профиля в особенности. При ограниченных единичных или немногочисленных очагах стихийного бедствия или катастрофы, при сохранившейся системе оказания медицинской помощи, как правило, имеется возможность направить в очаги (к очагам) стихийного бедствия достаточные силы и средства, в том числе подготовленный врачебный и средний медицинский персонал. Принципиально иные условия возникают при стихийных бедствиях и катастрофах, охватывающих значительные территории, не говоря уже о многочисленных очагах массовых санитарных потерь, которые могут возникнуть, например, во время войны, в результате разрушения атомных электростанций, плотин, химических заводов или применения оружия массового поражения. В подобных ситуациях в большей или меньшей мере нарушается система здравоохранения [Показателен в этом отношении опыт ашхабадского землетрясения 1948 г., когда практически вся сеть лечебно-профилактических учреждений была разрушена, а значительная часть врачебного и среднего медицинского персонала погибла. При спитакском землетрясении в 1988 г. медицинскую помощь также оказывали специалисты, прибывшие из других районов.], резко возрастают санитарные потери населения, существенно страдает материально-техническая база здравоохранения, возникает острый дефицит врачей-специалистов. Решающее значение при этом приобретает подготовка врачей любой специальности к оказанию помощи при психогениях, радиационных и термических поражениях, поскольку они часто могут сочетаться с любой другой формой патологии. Уместно сказать, что именно так формулируется задача подготовки врачебного и среднего медицинского персонала к работе в военное время и при стихийных бедствиях в США в системе не только военного, но и гражданского здравоохранения. Опыт медицинской помощи при ликвидации последствий аварии на Чернобыльской АЭС, землетрясения в Армении, взрыва газовой смеси невдалеке от участка железной дороги Уфа — Челябинск и во время других крупномасштабных катастроф и стихийных бедствий, происшедших в нашей стране, подтверждает правильность такого подхода.
В условиях массовых санитарных потерь населения медицинскую помощь пострадавшим с психогениями оказывают в соответствии с двухэтапной системой лечебно-эвакуационного обеспечения пораженных, принятой медицинской службой гражданской обороны. Эта система предусматривает оказание трех видов медицинской помощи — первой медицинской, первой врачебной и специализированной медицинской помощи соответственно в очагах массовых санитарных потерь населения и на двух этапах медицинской эвакуации — в отрядах первой медицинской помощи (ОПМ) и профилированных больничных базах.
Ориентировочные лечебно-эвакуационные показатели, характеризующие обе эти группы пострадавших с психогениями мирного и военного времени, представлены в табл. 12. Эти показатели разработаны на основе обобщения и анализа литературных данных и собственного опыта (Александровский Ю.А., Лобастов О.С., Спивак Л.И., Щукин Б.П., 1991).
Таблица 12. Лечебно-эвакуационные показатели, характеризующие пострадавших с психогениями в экстремальных условиях (% к данной группе пострадавших)
| Категории пострадавших | Лечебно-эвакуационные показатели | ||||||||||
| нуждается в первой медицинской помощи | нуждается в первой врачебной помощи | нуждается в специализированной медицинской помощи | сроки лечения, сут | исходы | |||||||
| до 1 | до 10 | 11—30 | 31—60 | 61—90 | более 90 | способность к выполнению обычных обязанностей | инвалидность | ||||
| Кратковременно (до 1 сут) потерявшие способность к выполнению обычных обязанностей: | |||||||||||
| — с реакциями невротического уровня | — | — | — | — | — | — | — | — | |||
| — с реакциями психотического уровня | — | — | — | — | — | — | — | ||||
| Санитарные потери за счет психогений разной степени тяжести: | |||||||||||
| — легкой | — | — | — | — | — | ||||||
| — средней | — | ||||||||||
| — тяжелой | — | — | — |
Примечание: данные, приводимые в таблице, относятся к тем пострадавшим, у которых имеются только нервно-психические нарушения или они являются ведущими при наличии легких механических, термических, радиационных и других поражений.
Из представленных данных следует, что из числа лиц, кратковременно (до суток) потерявших способность к выполнению служебных обязанностей в результате развития у них расстройств невротического уровня, только 10 % нуждаются в первой медицинской помощи. При расстройствах психотического уровня в первой медицинской помощи нуждаются 90 % пострадавших, а в первой врачебной помощи — до 40 %.
Основные мероприятия по оказанию первой медицинской помощи, первой врачебной помощи и специализированной медицинской помощи пострадавшим во время жизнеопасных экстремальных ситуаций, приведены в табл. 13.
Таблица 13. Мероприятия по оказанию первой медицинской, первой врачебной и специализированной (психиатрической) помощи пострадавшим с психическими расстройствами
| Первая медицинская помощь | Первая врачебная помощь | Специализированная медицинская помощь (психоневрологическая больница) |
| Успокоение, горячее питье. При двигательном возбуждении, неадекватных поступках в качестве крайней меры — фиксация к носилкам с использованием лямок и подручных средств, простыней, полотенец (следить, чтобы не были пережаты сосуды и нервы рук и ног). Можно давать успокаивающие микстуры (валерианы, боярышника, пустырника с бромом и др.). При наличии условий с целью купирования двигательного возбуждения показаны внутримышечно 2,5 % раствор тизерцина (2 мл); 2,5 % раствор аминазина (2— 3 мл (а)) вместе с кордиамином (1— 2 мг (а), 0,1 % раствор феназепама (2 мл (а)) | Успокоение. Успокаивающие микстуры. При двигательном возбуждении — 2,5 % раствор тизерцина или аминазина (2 — 3 мл); галоперидол (10 — 20 мг (б)); 0,1 % раствор феназепама (2 мл); литическая смесь: 2,5 % раствор аминазина (2 — 3 мл) или 2,5 % раствор тизерцина (2 мл), 1 % раствор димедрола (3 мл); при отсутствии гипотонии 25 % раствор магния сульфата (5 мл (а)). Медикаменты вводят внутримышечно | Специализированная психиатрическая помощь в полном объеме в зависимости от особенностей заболевания и ведущего синдрома |
Примечание: а) разовые дозы препаратов; б) суточные дозы препаратов.
Их реализация требует решения медико-организационных вопросов в зависимости от масштаба чрезвычайной ситуации. В нашей стране разработаны дифференцированные подходы (программы) необходимых мероприятий, которые должны проводиться на федеральном, региональном и местном уровнях (Кекелидзе З.И. и др., 1998).
Организация медико-психологической помощи пострадавшим при чрезвычайных ситуациях:
- Специализированные психолого-психиатрические бригады
- Отделения (кабинеты) в лечебно-профилактических учреждениях пострадавшего региона
- Реабилитационные центры
- Психиатрические и общесоматические учреждения
Психогении у военнослужащих и пограничные состояния
В современной жизни многих стран, в том числе и России, военнослужащие, особенно принимающие участие в локальных конфликтах внутри своих стран и в… С изложенных позиций, ситуация, сложившаяся в последние годы в Российской… По данным военных медиков, в структуре психической патологии среди военнослужащих срочной службы, принимавших участие…Экологическая психиатрия и пограничные состояния
Токсическое воздействие на организм человека, сопровождающееся психопатологическими расстройствами, достаточно хорошо известно. В работах,… Все сказанное до последних десятилетий составляло особое направление в… К изучению вопросов экологической психиатрии можно подойти и с иных позиций, анализируя не столь масштабные…Таблица 15. Распределение (в процентах) выявленных предболезненных изменений и клинически очерченных психопатологических проявлений в зависимости от физико-химической структуры СХОК
| Пограничные психические изменения и нарушения | СХОК на основе растворителя Д | СХОК на основе растворителя Д и М | СХОК на основе растворителя М |
| Клинически очерченные психопатологические проявления | 60,1 | 62,0 | 39,3 |
| Предболезненные неврозоподобные изменения | 30,1 | 18,4 | 33,4 |
| Без патологических изменений | 9,8 | 19,6 | 27,3 |
| Всего | 100,0 | 100,0 | 100,0 |
С целью уточнения роли химического фактора в возникновении пограничных психических расстройств В.Л. Филипповым (1998) [Исследование проводилось в рамках научно-исследовательских разработок, выполнявшихся под руководством Федерального научно-методического Центра пограничной психиатрии.] обследовано 709 человек (445 мужчин и 264 женщины), работающих с высокотоксичными химическими веществами. Оказалось, что, несмотря на тщательный профотбор при приеме на работу, более чем у 60 % (у 440 человек) обследованных выявлялись достаточно выраженные состояния психической дезадаптации, рассматриваемыми в рамках пограничных психических расстройств. При этом у 133 человек был поставлен диагноз невроз, у 218 состояние оценено как неврозоподобное, у 89 — как декомпенсация личностных особенностей. Аналогичные расстройства среди контрольной группы населения, сравнимой по возрасту, социальному положению и другим показателям, наблюдались в несколько раз реже. В процессе исследования установлено, что высокотоксичные химические вещества вызывают так называемую астению и психоорганические расстройства, которые обусловливают возникновение и динамику различных вариантов пограничных состояний. При этом многолетнее катамнестическое изучение больных с хроническими профинтоксикациями показало, что в динамике психического состояния имеются следующие этапы: астенический, церебрастенический, психопатоподобный или неврозоподобный. Завершающий этап определяется полиморфными проявлениями энцефалопатии и психоорганическими расстройствами.
Основные проявления пограничных психических расстройств при хроническом воздействии субтоксических доз разных типов СХНК проявлялись в виде астенического, фобического, астено-субдепрессивного, истеро-ипохондрического синдромов, сопровождавшихся вегетососудистыми нарушениями. Обращало на себя внимание сочетание указанных расстройств с вестибулярными нарушениями и развивающимися признаками гонадной недостаточности. Установлено, что все типы СХОК и кадмийсодержащие СХК в субтоксических дозах на третьем году контакта инициируют свободнорадикальное перекисное окисление липидов биомембран гепатоцитов, нарушая их проницаемость, дезорганизуя структуру, что приводит к цитолизу клеток и их гибели. Это создает условия для изменения гепатоцеребральных взаимоотношений (ферментативных, липидных, иммунологических, молекулярных), являясь основой развития нарушения функционирования нервно-психической деятельности. Биохимические и морфологические исследования подтверждают, что даже субтоксические дозы СХОК и СХНК способны оказывать мембранотоксическое и гепатотоксическое действие. Выявление ведущих патогенетических звеньев развития наблюдавшихся пограничных психических расстройств позволило разработать новые подходы к их терапии и профилактике с дифференцированной «адресацией» терапевтических воздействий к отдельным звеньям патогенеза. Достижению терапевтического результата способствовало применение комплекса антиоксидантов, обладающих мембранопротекторным и потенцирующим анксиолитическим эффектом транквилизаторов; гепатопротекторов, восстанавливающих антитоксические функции печени; актопротекторов, ангиопротекторов и ноотропов, устраняющих церебральные проявления экзогенных воздействий.
Представленные данные являются частным случаем экологической психиатрической патологии. Другим примером могут являться результаты, полученные при обследовании сотрудниками Федерального центра пограничной психиатрии группы шахтеров, пострадавших в результате аварийной ситуации на енакиевской шахте «Углегорская» в Донбассе в апреле 1990 г. [В обследовании и оказании помощи пострадавшим принимали участие Ю.А. Александровский и Б.П. Щукин.] В шахтных водах, окрасившихся в неестественный голубой цвет, появились ядовитые вещества, просочившиеся туда, вероятно, со свалки, незаконно возникшей много лет назад возле химзавода, расположенного недалеко от шахты. Идентифицировать действовавшее отравляющее вещество не удалось. Однако наиболее общими (хотя и неспецифичными) «маркерами» состояния были психические нарушения. У всех пострадавших шахтеров имелись в разной степени выраженные неспецифические эмоциональные расстройства, головная боль, полиморфные вегетативные дисфункции, астенические проявления, расстройства ночного сна. На этом фоне, как правило, отмечалось заострение индивидуально-личностных черт. Наряду с общими нарушениями клинический анализ позволил на основании преобладания тех или иных проявлений, а также наличия более специфических симптомов выделить три группы пострадавших.
К первой группе отнесены шахтеры с развившейся после контакта с «голубой водой» астенической симптоматикой и психоорганическими расстройствами (резкая утомляемость, сонливость, аспонтанность, снижение памяти на текущие и прошлые события, затруднения концентрации внимания, снижение интереса к окружающему, ошибки при решении даже простых логических задач). Вторую, более многочисленную группу составили пострадавшие, у которых наряду с невыраженной астенической симптоматикой (умственная и физическая утомляемость, нетерпеливость, повышенная истощаемость, нарушения памяти на текущие события) имелись психоэмоциональное напряжение, тревога, дистимические расстройства. Третья группа включала лиц, у которых преобладали тревожная напряженность, сенситивность, некоторая демонстративность, колебания настроения, навязчивые сомнения, жалобы на соматическое здоровье, не находившие объективного подтверждения.
У пострадавших, вошедших в первую и частично во вторую группы, в анамнезе имелись указания на травмы головы, ревмоваскулит и другие поражения ЦНС. У них выявлены различные неврологические симптомы без четкого указания на очаговое поражение. У обследованных третьей группы преобладали истерические акцентуации характера.
Анализ представленных данных свидетельствует о том, что у части пострадавших ведущими были нервно-психические интоксикационные расстройства (первая и частично вторая группы), у части же обследованных третьей группы (наиболее многочисленной) — психогенные нарушения, обусловленные не только обеспокоенностью за свое здоровье, но и нерешенностью многих социальных проблем жизни шахтеров.
Динамика выявленных нарушений была неоднозначна; у подавляющего большинства в результате лечебных и реабилитационных мероприятий она завершилась полной редукцией симптоматики, у части же пострадавших (при затягивании решения социальных вопросов) отмечено развитие рентных установок и асоциальных тенденций.
Обобщая указанные примеры психиатрических проблем, обусловленных экологическими причинами, небезынтересно обратиться к концепции видного патолога профессора Д.Д. Зербино (1989, 1990), относящего к числу наиболее значимых патогенетических механизмов неспецифических проявлений экологической патологии системные васкулиты и токсическую энцефалопатию, а также нарушения иммуногенеза. Д.Д. Зербино считает, что всенарастающее увеличение содержания в воде, воздухе, почве, пище веществ, чужеродных организму человека (ксенобиотиков), является основой экологической патологии. Их накопление в организме и повреждающее действие вызывают неспецифическую патологию сосудов (васкулиты) с преимущественной локализацией в каком-либо бассейне. При этом ранние этапы системных васкулитов, с точки зрения неврологического (и общесоматического) статуса, протекают бессимптомно (Саркисов Д.С., 1988). Однако начальные невротические (неврозоподобные) проявления, как следует из приведенных выше данных, могут являться самыми ранними неспецифическими показателями функционально-сосудистых изменений, обусловленных ксенобиотиками. Это является одним из веских оснований для сближения психиатрии с другими разделами современной медицины, изучающей неблагоприятное влияние экологических факторов на человека. Целью этого изучения должна быть научная разработка конкретных мер по выполнению Европейской хартии по окружающей среде и охране здоровья. /57- С.5/
Значимость представленных данных возрастает при знакомстве с конкретной экологически неблагополучной ситуацией в том или ином регионе и с критическим положением с условиями и безопасностью труда. В сборнике документов Совета Безопасности «Охрана здоровья населения России», изданном в 1995 г. (с. 94), приводится такая цифра: 5 млн человек (более 17 % всех работающих в стране) трудятся в условиях, не отвечающих санитарно-гигиеническим нормативам по уровню содержания вредных веществ в воздухе рабочей зоны, шума, вибрации, параметрам микроклимата и другим показателям. Загрязнение атмосферного воздуха характеризуется превышением предельно допустимых концентраций вредных веществ (пыли, диоксида, азота, аммиака, сажи и др.) в 231 из 294 городов, где ведется мониторинг, а в 41 городе это превышение составляет 5 раз и более. В таких условиях проживают более 40 млн человек. На предприятиях угольной промышленности загрязнение воздуха пылью превышают ПДК в 6—10 раз. На металлургических заводах содержание свинца, никеля, хрома и других производственных примесей выше допустимой нормы в 4—7 раз, на машиностроительных заводах концентрации сварочного аэрозоля достигают 8—12 ПДК. В 1993 г. впервые диагноз профессионального отравления был установлен у 10 069 рабочих и служащих. Можно с большой долей достоверности предположить, что у значительно большего числа людей, работающих на предприятиях с вредными условиями труда и просто проживающих в загрязненных регионах, при внимательном исследовании будут обнаружены начальные и легкие формы отравления химическими веществами органической и неорганической природы. В указанную статистику эти люди не попадают.
«Экологические причины» развития пограничных психических расстройств имеют не только конкретную, непосредственно действующую «биологическую основу». Осознание человеком близости к вредным веществам или неблагоприятно влияющим факторам окружающей среды во многих случаях является актуальной психогенией. Это достаточно четко выявилось в специальном исследовании, проведенном в ГНЦ социальной и судебной психиатрии имени В.П. Сербского В.В. Вандышем и В.М. Кровяковым (1996). Наблюдая большую группу лиц, длительно занятых на урановом производстве, они изучили следующие показатели психогенных влияний: содержание ключевых переживаний, роль «почвы» в их формировании, значение конкретных средовых факторов (информация об окружении, изменение социального положения), «запускающих» эти переживания, субъективное отношение к имеющимся психогенным переживаниям (оценка их значимости, форма реакции и др.).
Специфические психогении, выявляемые у лиц, занятых в урановом производстве, были дифференцированы на: 1) психогении общефрустрирующего характера; 2) психогении с фрустрирующим воздействием, опосредованным через опасения по поводу собственного здоровья; 3) психогении, связанные с сознанием опасности конкретных ситуаций как непосредственно угрожающих здоровью и жизни. Указанные группы психогенных влияний, а в ряде случаев и их сочетание с другими, собственно экологическими (биологическими) воздействиями, обусловливали различные нарушения адаптации (МКБ-10, F43) и другие невротические и соматоформные расстройства. Понимание в этих случаях сложности причинно-следственной зависимости наблюдаемых расстройств не позволяет избирательно обращать внимание только на экологическую вредность или только на актуальную психогенную ситуацию. Причина болезненного состояния всегда носит комплексный и взаимодополняющий характер. С учетом этого должна строиться профилактическая, терапевтическая и реабилитационная тактика.
Загрязнение окружающей среды, приводящее к новым болезням и ухудшающее здоровье населения многих стран в конце XX столетия, представляет реальную угрозу, которую трудно точно оценить и с которой невозможно бороться только медицинскими средствами. Это общее положение имеет прямое отношение к возникновению, течению и исходам многих пограничных психических расстройств. В отличие от ведущих стран с развитой экономикой, где разрабатываются экологощадящие технологии и где защита людей от вредного воздействия неизбежных издержек промышленного производства находится под постоянным гласным и достаточно действенным контролем государственных и общественных организаций, в Советском Союзе, а после его распада — в России игнорируются многие основные законы современной экологии. Это приводит к загрязнению не только внешней, но и внутренней среды организма человека со всеми негативными медико-социальными последствиями. Множество примеров этого можно найти в специальных научных и популярных публикациях последних лет (см., например, обобщающую монографию Мерри Фешбах и Альфреда Френдли-младшего «Экоцид в СССР». М., 1992). Основной причиной сложившейся ситуации, по мнению С.П. Залыгина (автора предисловия к русскому изданию этой книги), является то, что в годы войн и революций (а именно в этот период живет уже не одно поколение наших современников), как и в «годы любых, более или менее значительных междоусобиц и общественных потрясений... экологические законы нарушаются прежде всего, но, будучи с головой погруженными в свои страсти, люди этого даже и не замечают. В эти годы человек ведь не столько живет, сколько выживает, а выживание есть не что иное, как антипод жизни».
Улучшение экологической ситуации требует социальной стабильности. В этом состоит одно из основных условий глобальной профилактики многих болезней современного человека, в том числе и значительной части пограничных психических расстройств.
Пограничные психические расстройства у лиц, работающих в условиях темноты и неактиничного освещения
[написано совместно с К.К. Яхиным] Развитие промышленности, появление новых отраслей производства привели к… Большинство же факторов внешней среды воспринимается органами чувств: свет, звук, вибрация, давление, механические…Раздел III. Профилактика и терапия больных с пограничными психическими расстройствами
Общие подходы к профилактике и терапии пограничных состояний
В терапии психических заболеваний в наиболее полном виде сконцентрированы все стороны организации психиатрической помощи, лекарственного и… Терапия любого больного с пограничным состоянием включает комплекс… Терапия больного включает:Нет и не может существовать шаблонного средства для лечения больного тем или иным психическим заболеванием, как нет и единой методики его терапии.
Стандартный набор симптомов влечет за собой стандартный набор средств и методов терапии. Такой упрощенный подход порождает «фельдшеризм», лишает… Чрезвычайно важным при лечении больных с пограничными состояниями является… В.В.Абабковым (1998) предложена схема системы взаимоотношений в психотерапевтическом процессе (схема 6), которая может…Психотерапия
[написано Б.Д. Карвасарским]
Основные направления современной психотерапии и тенденции ее развития
[В настоящее время трудно говорить о психотерапии как о единой научно обоснованной системе лечебного воздействия. Она отличается эклектизмом в… Последние десятилетия характеризуются все большей интеграцией психотерапии в… С развитием психотерапии, появлением только за последние десятилетия нескольких десятков новых психотерапевтических…Критерии и методы оценки эффективности психотерапии
В последнее десятилетие в связи с повышением «магического» настроя населения, что обычно связывается с углублением кризисных явлений в различных… Альтернативные целители (медицинских и немедицинских специальностей),… Значение, которое придается в научной психотерапии разработке условий, критериев и методов оценки эффективности…Определение показаний и особенности психотерапии при основных формах пограничных психических расстройств
Психотерапия при неврозах. Наиболее распространенное представление о неврозах как о психогенных заболеваниях, в механизмах развития, компенсации и… Исследования последних лет отражают смещение акцента с индивидуальной… Вопрос о соотношении индивидуальной и групповой психотерапии при неврозах может решаться в соответствии с…Основные методы психотерапии
Основные методы психотерапии, применяемые для лечения больных с пограничными психическими расстройствами, представлены в табл. 17. Их использование… Таблица 17. Основные методы психотерапии, применяемые для лечения больных с пограничными психическими…Психофармакотерапия
Общие подходы к психофармакотерапии
Компенсация состояний психической дезадаптации при расстройствах невротической структуры может происходить различными путями. Системное… Избирательность психофармакологического действия проявляется: - на нейрохимическом уровне в виде селективного воздействия на изолированный механизм, например, обратного захвата…Лекарственные средства, применяемые для лечения больных с пограничными психическими расстройствами
К числу лекарственных средств, используемых в настоящее время в психиатрической практике, относится большое количество препаратов, объединяемых… У психофармакологических препаратов принято выделять несколько особенностей… Во-первых, наличие так называемого собственного психотропного эффекта, заключающегося в характерном для каждого…Основные клинико-терапевтические характеристики действия психофармакологических препаратов
- Индивидуальный спектр психотропной активности, отражающий «тропизм» действия к психопатологическим проявлениям (синдромам) - Избирательная антипсихотическая (антиневротическая) активность, выражающаяся… - Соматотропное действиеТаблица 18. Лекарственные препараты, применяемые для лечения больных с пограничными психическими расстройствами
| Название препарата | Особенности психотропного действия | Основные показания к применению | Рекомендуемые суточные дозы и способы применения | Побочные явления и осложнения | Противопоказания | Форма выпуска |
| Транквилизаторы | ||||||
| Транквилизаторы с выраженным анксиолитическим действием | ||||||
| Альпразолам, кассадан, ксанакс и др. | Транквилизирующее действие сочетается с достаточно выраженным снотворным и вегетотропным эффектом | Невротические и неврозоподобные состояния с тревогой страхом, пониженным настроением, нарушениями сна; может применяться при лечении пожилых больных | Начальные суточные дозы 0,5 — 0,75 мг, средние суточные дозы 1 — 2 мг, максимальная суточная доза 3 мг | Сонливость, нарушение координации, тошнота, гипотензия, тахикардия, сухость во рту | Острая легочная недостаточность, тяжелые нарушения функций печени и почек, острая глаукома, беременность, лактация | Таблетки овальной формы, покрытые оболочкой, по 0,00025 и 0,0005 г (0,25 и 0,5 мг) |
| Бромазепам, лексотан, лексотанил, лексилиум | Обладает анксиолитической, седативной и миорелаксирующей активностью | Тревога, внутреннее напряжение при неврозах, психосоматических расстройствах, неврозоподобных состояниях | Начальная суточная доза 1 ,5 — 3 мг средняя суточная доза 4 — 6 мг; максимальная суточная доза 9 мг | Незначительная дневная сонливость, мышечная гипотония | Миастения, беременность | Таблетки по 0,0015, 0,003 и 0,006 г (1,5; 3; 6 мг) |
| Диазепам, сибазон, седуксен, реланиум, апаурин, валиум, фаустан и др. | Выраженное транквилизирующее действие сочетается со слабым активирующим эффектом; оказывает регулирующее действие на вегетативные дисфункции | Невротические и неврозоподобные состояния, сопровождающиеся тревогой, повышенной раздражительностью, страхом, внутренней напряженностью, бессонницей; реактивные состояния; диэнцефальные расстройства, остаточные явления органического поражения ЦНС различного генеза | Начальная суточная доза 5 — 10 мг, средние суточные дозы 15 — 45 мг, максимальная суточная доза 60 мг. Назначается внутрь, внутримышечно и внутривенно | Мышечная слабость, сонливость, вялость, атаксия. В редких случаях — кожно-аллергические высыпания | Тяжелая форма миастении, острые заболевания печени и почек, беременность и лактация, острая алкогольная и барбитуровая интоксикация; не следует назначать в период работы, требующей быстрой психической и моторной реакции | Таблетки по 0,005 г (5 мг), ампулы по 2 мл 0,5 % раствора (10 мг в ампуле) |
| Клоназепам, ривотрил, антелепсин | Обладает значительной противотревожной активностью, сочетающейся с седативными и миорелаксирующими эффектами, а также выраженным противосудорожным действием | Тревожные нарушения, протекающие по типу панических атак с чувством страха, напряженности, двигательным беспокойством, вегетативными нарушениями, а также различные формы эпилепсии | Начальные суточные дозы 1 — 2 мл, средние суточные дозы 4 — 6 мг, максимальная суточная доза 6 — 8 мг. Назначается внутрь и внутримышечно | Сонливость днем, слабость, мышечная гипотония, нарушения координации, раздражительность | Миастения, легочно-сердечная недостаточность, тяжелые нарушения функции печени и почек, беременность, гиперчувствительность к препарату | Таблетки по 0,00025, 0,001 и 0,002 г (0,25; 1 и 2 мг), капли (по 1 мг в 10 каплях), ампулы по 2 мл в 1 ампуле |
| Лоразепам, ативан | Обладает выраженным анксиолитическим действием, гипнотический и миорелаксирующий эффекты выражены слабее по сравнению с другими бензодиазепиновыми производными | Невротические и неврозоподобные состояния с тревогой, обсессивно-фобическими нарушениями; возможно применение при соматических заболеваниях (гипертоническая болезнь, стенокардия, бронхиальная астма и др.) | Начальные суточные дозы 1,5 — 2,5 мг; средние суточные дозы — 6 — 9 мг; максимальная доза 12 мг | Наблюдаются редко, в основном те же, что и при применении диазепама | Те же, что и для диазепама | Таблетки по 0,0015; 0,0025; 0,003 и 0,006 г (1,5; 2,5; 3 и 6 мг) |
| Феназепам | Выраженное анксиолитическое действие; обладает значительным транквилизирующим эффектом и вегетостабилизирующей активности | Невротические и неврозоподобные состояния с тревогой, нарушениями сна, обсессивными, фобическими и сенестоипохондрическими расстройствами | Начальные суточные дозы 0,5 — 1 мг; средние суточные дозы 1,5— 3 мг; максимальные суточные дозы 5 — 8 мг. Назначается внутрь, внутримышечно и внутривенно | Мышечная слабость, головокружение, тошнота, сонливость. Следует применять с осторожностью при органической церебральной недостаточности | Те же, что и для диазепама | Таблетки по 0,0005 и 0,001 г (0,5 и 1 мг), ампулы по 1 мл 1 % и 3 % раствора |
| Хлордиазепоксид, элениум, либриум и др. | Обладает выраженным транквилизирующим действием, оказывает влияние на навязчивые и фобические расстройства. Обладает умеренным снотворным (обычно в первые 3 — 5 дней непрерывного приема) и вегетостабилизирующим действием | Невротические состояния, сопровождающиеся тревогой, раздражительностью, беспокойством, бессонницей, обсессивными расстройствами. Неврозоподобные и психопатоподобные состояния. Соматовегетативные нарушения, синдром предменструального напряжения | Начальные суточные дозы 5 — 10 мг, средние су точные дозы 30— 50 мг, высшие суточные дозы 100—120 мг. Назначается внутрь, внутримышечно, внутривенно | Сонливость, вялость, тошнота, атаксия, гипотензия, кожный зуд, шелушение кожи нарушение менструального цикла, понижение либидо | Те же, что и для диазепама | Таблетки, покрытые оболочкой по 0,005; 0,01 и 0,025 г (5, 10 и 25 мг) и ампулы по 0,1 г (100 мг) с приложением растворителя (10 мг дистиллированной воды для инъекций) |
| «Дневные» транквилизаторы | ||||||
| Гидазепам | Транквилизирующее действие в сочетании с активизирующим эффектом. Обладает вегетонормализующим и снотворным действием | Невротические и неврозоподобные нарушения с повышенной утомляемостью, раздражительностью, пониженным настроением, нарушениями сна. Может применяться для лечения больных с соматоформными расстройствами, лиц пожилого возраста и ослабленных больных | Начальные суточные дозы 50 — 100 мг; средние суточные дозы 120—150 мг; максимальная суточная доза 200 мг | Встречаются редко. При применении высоких доз возможны дневная сонливость и понижение мышечного тонуса | Те же, что и для диазепама | Таблетки по 0,02 и 0,05 мг (20; 50 мг) |
| Клобазам, фризиум | Обладает анксиолитической и седативной активностью. Снижает мышечный тонус, имеет противосудорожное действие | Невротические страх и тревога, психовегетативные и психосоматические расстройства, внутреннее напряжение, эмоциональная лабильность, раздражительность. Может использоваться как дополнительное средство при лечении эпилепсии | Начальная суточная доза 10 мг; средняя суточная доза 20 — 40 мг; максимальная суточная доза — 50 мг | Слабость, сухость во рту, запоры, тошнота, головокружение, тремор, снижение аппетита | Гиперчувствительность к препарату, миастения, атаксия, беременность, легочная недостаточность | Таблетки по 0,01 и 0,02 г (10 и 20 мг) |
| Медазепам, мезапам, нобриум и др. | Обладает нерезко выраженным успокаивающим и анксиолитическим эффектами в сочетании с активирующим компонентом психотропного действия; миорелаксирующее действие выражено слабо | Невротические и неврозоподобные состояния с тревогой, повышенной раздражительностью; эффективен при астенических, обсессивных и фобических состояниях. В связи с умеренными гипноседативными и миорелаксантными свойствами может назначаться в дневное время работающим больным. Может использоваться для лечения соматически ослабленных больных и лиц пожилого возраста | Начальные суточные дозы 5 — 15 мг; средние суточные дозы 20 — 30 мг; максимальная суточная доза 40 мг | Наблюдаются редко, в основном те же, что и при применении диазепама, могут появляться аллергические высыпания на коже | Те же, что и для диазепама | Таблетки по 0,01 г (10 мг) |
| Мексидол | Атипичный анксиолитик без седативного и миорелаксирующего действия. Обладает антиоксидантным и антигипоксическим влиянием | Невротические и неврозоподобные состояния с тревогой и вегетативными дисфункциями. Имеет преимущества перед другими средствами при лечении больных с «органической предиспозицией» | Начальная доза — 125 мг. Средние суточные дозы — 375—625 мг | — | — | Таблетки по 0,25 г (25 мг), ампулы по 2 мл 5 % раствора (100 мг) |
| Оксазепам, нозепам, тазепам, адумбран, бензотран | Транквилизирующее действие слабее, чем у диазепама, что коррелирует с незначительно выраженной миорелаксацией и сомноленцией | Невыраженные невротические и неврозоподобные состояния с повышенной раздражительностью, утомляемостью, вегетативными нарушениями. Может применяться при лечении соматически ослабленных больных и лиц пожилого возраста | Начальные суточные дозы 5 — 10 мг; средние суточные дозы 20 — 40 мг; максимальная суточная доза 90 мг | Те же, что и при применении диазепама | Те же, что и для диазепама | Таблетки по 0,005 и 0,01 г (5 и 10 мг) |
| Тофизопам, грандаксин | Сочетает мягкое транквилизирующее действие с активизирующим эффектом; не обладает миорелаксирующим и сомнолентным влиянием | Невротические и неврозоподобные состояния с астенией, апатией, вегетативными расстройствами, умеренно выраженной тревогой, пониженным настроением | Начальные суточные дозы 25 — 50 мг; средние суточные дозы 50—100 мг; максимальная суточная доза 200 мг | Желудочно-кишечные расстройства, кожный зуд | Не рекомендуется применять в первые 3 мес беременности | Таблетки по 0,05 г (50 мг) |
| Хлоразепат, транксен | Транквилизатор с отчетливым анксиолитическим действием и слабой выраженностью миорелаксирующего и седативного эффектов | Невротические и неврозоподобные состояния с преобладанием тревоги, эмоциональной напряженности; может применяться в детской и геронтологической практике | Начальная суточная доза 10 мг; средняя суточная доза 20 мг; максимальная суточная доза 40 мг | Дневная сонливость, головокружение, мышечная слабость | Те же, что и для диазепама | Таблетки по 0,005 и 0,001 г |
| Антидепрессанты | ||||||
| Антидепрессанты-активаторы | ||||||
| Бефол | Сочетает среднюю мощность тимоаналептического эффекта с активирующим компонентом психотропного действия | Неглубокие депрессивные состояния различной этиологии с явлениями апатии, идеаторной и двигательной заторможенности. Показан для лечения аффективных расстройств в рамках любых заболеваний | Начальные суточные дозы 20— 30 мг; средние суточные дозы 40 — 80 мг; максимальная суточная доза 100 — 150 мг. Назначается внутрь и внутримышечно | Выражены слабо. При повышенной чувствительности возможно появление сухости слизистой оболочки рта, тахикардии, вегетативных нарушений | Заболевания печени и почек, сердечно-сосудистые заболевания с явлениями декомпенсации, анемия, выраженные явления атеросклероза | Таблетки по 0,01 г (10 мг) и 0,005 г (5 мг), ампулы по 2 мл 0,25 % раствора |
| Имипрамин, мелипрамин и др. | Тимоаналептический эффект сочетается со стимулирующим при явном преобладании тимоаналептического | Депрессивные состояния с преобладанием заторможенности, апатии. Применяется для лечения обсессивно-компульсивных расстройств, невротических раптоидных состояний, энуреза, болевых синдромов (в том числе при ревматических и невралгических болях) | Начальные суточные дозы 12,5 — 25 мг; средние суточные дозы 50 — 75 мг; максимальная суточная доза 150 мг. Назначается внутрь, внутримышечно и внутривенно (преимущественно в первую половину дня) | Сухость слизистой оболочки рта, жажда, потливость, нарушения аккомодации, запор, задержка мочеиспускания, головная боль и головокружение, дизартрия, тремор, бессонница, парестезии, тахикардия | Острые заболевания печени, почек, кроветворных органов, диабет, нарушения сердечной проводимости, сердечно-сосудистая декомпенсация, расстройства мозгового кровообращения, атония мочевого пузыря, аденома предстательной железы, глаукома (закрытоугольная) | Таблетки по 0,025 г (25 мг), ампулы по 2 мл 1,25 % раствора (25 мг в ампуле) |
| Моклобемид, аурорикс | Обратимый селективный ингибитор МАО типа А, обладающий антидепрессивными, активирующими и стимулирующими свойствами | Депрессивные состояния различной этиологии с преобладанием заторможенности, апатии, вялости | Начальная суточная доза 75 мг; средняя суточная доза 150 — 300 мг; максимальная суточная доза 600 мг | Бессонница, тревога | Психопатологические нарушения с преобладанием тревоги и возбуждения | Таблетки по 0,15 г (150 мг) |
| Тетриндол | Обратимый селективный ингибитор МАО типа А, обладает антидепрессивным и стимулирующим действием | Депрессивные состояния различной этиологии с преобладанием заторможенности, вялости, апатии | Начальная суточная доза 50 мг; средняя суточная доза 100 — 150 мг максимальная суточная доза 200 мг | Тревога, бессонница, головокружение, возбуждение, сухость во рту, нарушение зрения, изжога, диарея, запоры | Гиперчувствительность к препарату, тиреотоксикоз, беременность. Лечение трициклическими антидепрессантами можно начинать сразу же после отмены тетриндола | Таблетки по 0,025 г |
| Флуоксетин, профлузак, прозак, портал и др. | Ингибитор обратного захвата серотонина, обладающий антидепрессивным действием | Депрессии в основном эндогенной природы с явлениями идеомоторной заторможенности, апатии, а также соматовегетативные эквиваленты депрессий | Начальная суточная доза 20 — 40 мг; средние суточные дозы 60 мг; максимальная суточная доза 100 мг | Возможно развитие эффекта гиперстимуляции в виде усиления тревоги, появления ощущения внутренней «дрожи» | Тяжелые заболевания печени, почек, текущее органическое поражение ЦНС | Капсулы по 0,02 г (20 мг) |
| Цефедрин | Тимоаналептический эффект сочетается со стимулирующим компонентом психотропного действия | Депрессивные состояния различной этиологии, в основном сопровождающиеся моторной и идеаторной заторможенностью, апатией. Может применяться как средство долечивания после терапии более мощными антидепрессантами | Начальные суточные дозы 25 — 50 мг; средние суточные дозы 75 — 150 мг; максимальные суточные дозы 400—500 мг | Встречаются редко. В отдельных случаях — сухость во рту, склонность к запору, нарушения сна | Почечная и печеночная недостаточность, тяжелые заболевания сердечно-сосудистой системы, беременность | Таблетки по 0,025 г (25 мг) |
| Антидепрессанты со «сбалансированным» типом действия | ||||||
| Кломипрамин, гидифен, анафранил | Наряду с тимоаналептическим действием обладает выраженным седативным эффектом | Тревожные депрессии, сочетание депрессивных и ипохондрических нарушений, обсессивно-компульсивных расстройств, фобические явления, невротические раптоидные состояния | Начальные суточные дозы 12,5 — 25 мг; средние — 50—150 мг; максимальная — 200 мг. Назначают внутрь, внутримышечно и внутривенно | Сухость слизистой оболочки рта, тахикардия, потливость, понижение артериального давления | Острые заболевания печени и почек, сердечно-сосудистая декомпенсация, аденома предстательной железы, закрытоугольная глаукома | Драже по 0,025 г (25 мг), ампулы по 2 мл 1,25 % (25 мг) |
| Мапротилин, лудиомил и др. | Обладает выраженным антидепрессивным действием. Терапевтический эффект достигается быстрее, чем при применении трициклических антидепрессантов | Различные формы депрессивных состояний, сопровождающиеся тревогой, раздражительностью, психомоторным возбуждением, суицидальными тенденциями. Показан при сочетании депрессивных расстройств с обсессивными явлениями | Начальные суточные дозы 1,25 г — 25 мг; средняя суточная доза 50 — 150 мг; максимальная суточная доза 250—350 мг. Назначают внутрь, внутримышечно и внутривенно | Сухость во рту, задержка мочеиспускания, запор, гипотензия, слабость | Тяжелые заболевания печени и почек, глаукома, аденома предстательной железы | Драже 0,05 г (50 мг), 0,075 г (75 мг), ампулы по 2 мл 1,25 % раствора (25 мг) по 0,01 г (10 мг), 0,025 г (25 мг), 0,05 г (50 мг) |
| Пароксетин, паксил | Селективный ингибитор обратного захвата серотонина. Сочетает отчетливое антидепрессивное и анксиолитическое действие. Обладает также снотворным действием | Депрессивные расстройства, в том числе у соматических больных и в гериатрической практике. Может применяться в амбулаторных условиях. Эффективен при панических состояниях | Начальная доза 20 мг; средняя суточная — 30 — 40 мг; максимальная — 50 мг | Наблюдаются редко, связаны главным образом с серотонинергическим влиянием и индивидуальной чувствительностью | Таблетки по 0,02 г (20 мг) | |
| Пирлиндол, пиразидол | Тимоаналептическое действие сочетается с регулирующим влиянием на ЦНС. Отмечается стимулирующее действие при заторможенных депрессиях и седативное — при тревожных депрессиях | Неглубокие депрессивные состояния различной нозологической принадлежности; депрессивные состояния при соматических заболеваниях | Начальные суточные дозы 12,5—25 мг; средние суточные дозы 50 — 75 мг; максимальная суточная доза 400 мг | Незначительная сухость слизистой оболочки, потливость, тремор рук, тахикардия, тошнота, головокружение. В основном развиваются при применении высоких доз препарата | Те же, что для мапротилина | Таблетки по 0,025 г (25 мг) и 0,05 г (50 мг) |
| Сертралин, золофт | Селективный ингибитор обратного захвата серотонина с выраженными антидепрессивными свойствами | Депрессии различной этиологии, сочетание депрессивных и тревожных нарушений, а также обсессивно-компульсивные расстройства. Применяется как профилактическое средство при рекуррентных депрессиях | Начальная доза 25 — 50 мг; среднесуточная — 150—200 мг. Назначается 1 раз в сутки | Побочные явления незначительны, связаны главным образом с серотонинергическим влиянием | Беременность, гиперчувствительность к препарату | Таблетки по 0,05; 0,01; 0,02 г |
| Циталопрам, ципрамил | Селективный антидепрессант с выраженным тимоаналептическим действием | Депрессии различной нозологической принадлежности | Начальная суточная доза 5 — 10 мг; максимальная — 60 мг | Умеренно выраженная сухость во рту, тошнота | Беременность, тяжелые заболевания печени, почек | Таблетки по 20 и 40 мг |
| Антидепрессанты-седатики | ||||||
| Амитриптилин, амизол, триптизол, элавил и др. | Тимоаналептический эффект сочетается с отчетливым тормозным компонентом. По общему антипсихотическому действию относится к наиболее мощным антидепрессантам | Тревожно-депрессивные состояния различной этиологии. Сочетание депрессивных нарушений с обсессивными и фобическими проявлениями | Начальные суточные дозы 12,5—25 мг; средние суточные дозы 50 — 100 мг; максимальная доза до 150 мг. Назначается внутрь, внутримышечно, внутривенно | Сухость слизистой оболочки рта, сонливость, головокружение, тремор, нарушение аккомодации, задержка мочеиспускания, парестезии, аллергические реакции, нарушения сердечного ритма | Тяжелые заболевания печени и почек, органов кроветворения, атония мочевого пузыря, аденома простаты, закрытоугольная глаукома, тяжелые заболевания сердечно-сосудистой системы | Таблетки по 0,025 г (25 мг), ампулы по 2 мл 1 % раствора (20 мг) |
| Доксепин, синекван | Мягкое антидепрессивное действие сочетается с противотревожными и седативными эффектами | Тревожные депрессии различной этиологии | Начальная суточная доза 10 — 20 мг; средняя суточная доза 75— 100 мг; максимальная суточная доза 300 мг | Сухость во рту, нарушение зрения, запоры, задержка мочеиспускания, сонливость, тахикардия, аллергические реакции, тошнота, рвота | Гиперчувствительность к препарату, глаукома, задержка мочеиспускания, беременность | Капсулы по 0,01 0,025; 0,05 и 0,075 г (10, 25, 50 и 75 мг) |
| Досулепин, протиаден | Умеренный антидепрессивный эффект сочетается с мягким седативным компонентом психотропного действия | Неглубокие депрессии различного генеза; сочетание депрессивных нарушений с тревогой, чувством внутреннего напряжения, беспокойства; хорошо переносится соматическими больными и физически ослабленными лицами | Начальные суточные дозы 25 — 50 мг; средние 50 — 100 мг; максимальные 150 — 200 мг | Возникают редко, проявляются умеренной дневной сонливостью, слабостью, сухость во рту | Те же, что и для амитриптилина | Таблетки по 0,025 и 0,075 г (25 и 75 мг) |
| Миансерин, леривон, тольвон | Имеет достаточно выраженные антидепрессивные свойства в сочетании с отчетливым седативным компонентом психотропного действия и мягким снотворным эффектом | Высокоактивен при депрессиях непсихотического уровня, при сочетании депрессивных расстройств с тревогой, эмоциональным напряжением, нарушениями сна | Начальные суточные дозы 10— 20 мг; средние суточные дозы 30 — 60 мг; максимальная суточная доза 90 мг | Побочные эффекты выражены слабо, проявляются в основном в виде сухости во рту, дневной сонливости, головокружениях | Тяжелые заболевания печени и почек, глаукома, аденома предстательной железы | Таблетки по 0,01 и 0,03 г (10 и 30 мг) |
| Миртазапин, ремерон | Антидепрессивное действие связано с влиянием на норадренергическую и серотонинергическую передачу нервных импульсов | Депрессивные расстройства различной этиологии | Начальные суточные дозы у взрослых — 15 мг; средние суточные дозы — 30—45 мг | Вялость, сонливость, сухость во рту, колебания АД | В редких случаях — гранулоцитопения, агранулоцитоз. С осторожностью следует применять у пожилых, у больных с сахарным диабетом и глаукомой | Таблетки по 0,015; 0,003; 0,045 г (15, 30, 45 мг) |
| Пипофизин, азафен | Сочетание собственно тимоаналептического действия с седативным эффектом. По общему антипсихотическому (тимоаналептическому) действию уступает другим трициклическим антидепрессантам | Неглубокие депрессивные состояния различной нозологической принадлежности, сочетающие собственно депрессивные расстройства с тревожными или астеническими проявлениями. Может применяться как средство долечивания после терапии более мощными антидепрессантами | Начальные суточные дозы 12,5—25 мг; средние суточные дозы 25 — 75 мг; максимальные суточные дозы 200 — 400 мг | В редких случаях при применении высоких доз возможны головокружение, тошнота, рвота | Тяжелые заболевания печени и почек с нарушением их функции, тяжелые заболевания сердечнососудистой системы | Таблетки по 0,025 г (25 мг) |
| Тианептин, коаксил | Наиболее эффективный препарат при лечении тревожно-депрессивных непсихотических расстройств Невротические, соматоформные расстройства, больные алкоголизмом в период абстиненции с тревожными и депрессивными расстройствами | Невротические, соматоформные расстройства, больные алкоголизмом в период абстиненции с тревожными и депрессивными расстройствами | Начальные суточные дозы — 12,5—25 мг, средние суточные дозы 37,5 мг (1 таблетка 3 раза в день) | Вялость, сонливость | Противопоказано одновременное назначение с ингибиторами МАО | Таблетки, покрытые оболочкой по 12,5 мг |
| Тразодон, триттико | Мягкое тимоаналептическое действие в сочетании с высокой анксиолической активностью | Депрессии различной нозологической принадлежности и разной степени тяжести, сочетающиеся с тревогой, беспокойством, напряжением, нарушением сна | Начальные суточные дозы 25— 50 мг; средние суточные дозы — 100—200 мг; максимальная суточная доза — 300 мг | Умеренно выражены, проявляются в виде сухости слизистых, дневной сонливости, слабости | Тяжелые заболевания печени, почек | Капсулы по 0,025; 0,05 и 0,1 г (25, 50 и 100 мг) |
| Тримипрамин, герфонал, сапилент, сюрмонтил и др. | Гармоническое сочетание тимоаналептического и седативного действия. В процессе лечения анксиолитический эффект преобладает над собственно депрессивным. Наиболее эффективен при невротических депрессиях | Депрессивные состояния с выраженным тревожным компонентом, сенестоипохондрические депрессии, а также депрессивные состояния с вегетативными и диссомническими нарушениями | Начальные суточные дозы 12,5—25 мг; средние суточные дозы — 50— 75 мг; максимальные суточные дозы — 150—300 мг. Назначают внутрь, внутримышечно и внутривенно | Сухость слизистых оболочек, пониженное артериальное давление, ускорение сердцебиения, слабость, экстрапирамидные расстройства, нарушения аккомодации. При высоких дозах (более 400 мг/сут) возможны судорожные припадки | Те же, что и для кломипрамина | Таблетки по 0,025 г (25 мг), ампулы по 2 мл (25 мг), 4 % раствор для перорального применения (1 капля = 1 мг) |
| Флувоксамин, феварин, флуксифрал | Ингибитор обратного захвата серо тонина, обладающий значительным тимоаналептическим действием | Эндогенные и невротические депрессии с преобладанием в клинической картине гипотимии, беспокойства, тревоги, нарушений сна | Начальные суточные дозы — 25 — 50 мг; средние — 100 — 150 мг; максимальные суточные дозы 300 — 400 мг | Препарат не обладает антигистаминными и антихолинергическими свойствами, в связи с чем отсутствуют типичные для антидепрессантов побочные эффекты | Тяжелые заболевания печени, почек, текущее органическое поражение ЦНС | Таблетки по 0,05 и 0,1 г (50 и 100 мг) |
| Ноотропы и актопротекторы | ||||||
| Аминалон (ГАМК), гаммалон, ганеврин | Ноотропный эффект с антиастеническим и вазовегетативным действием | Преимущественно при неврозоподобных состояниях экзогенно-органического генеза, с астеническими расстройствами, нарушениями памяти, внимания | 1,5 — 3 г в сутки; обычно суточную дозу назначают в 2 приема, утром и днем | Диспепсические явления, нарушения сна, ощущение жара, колебания АД | Повышенная чувствительность к препарату | Таблетки по 0,25 г (250 мг) |
| Ацефен | Ноотропный эффект с психостимулирующим и антиастеническим действием | Преимущественно при астеноадинамических, астенодепрессивных состояниях психогенного и экзогенно-органического происхождения | 0,3 — 1,5 г в сутки назначают внутрь и внутримышечно | Психомоторное возбуждение | Инфекционные заболевания ЦНС | Таблетки по 0,1 г (100 мг), флаконы для инъекций, содержащие 0,25 г препарата |
| Бемитил (актопротектор) | Преимущественно психостимулирующее, антиастеническое, адаптогенное и слабовыраженное транквилизирующее действие | Астенические состояния различного генеза, явления переутомления; для повышения толерантности к различным экзогенным факторам | 0,25—0,75 г в сутки | Явления возбуждения, расстройства сна, вегетативные нарушения | Гипогликемические состояния различной этиологии, повышенная чувствительность к препарату | Таблетки по 0,25 г |
| Натрия оксибутират (натриевая соль ГОМК) | Преимущественно ноотропное, седативное действие | Невротические и неврозоподобные состояния с преобладанием органических расстройств | 0,75 — 5 г; назначают внутрь и внутримышечно | Не отмечено | Гипокалиемия, миастения, токсикоз беременности с гипертензивным синдромом | Порошок; ампулы по 10 мл 20 % раствора; 5 % сироп во флаконах по 400 мл |
| Пантогам (кальциевая соль гомопантотеновой кислоты) | Ноотропный эффект с транквилизирующим и вазовегетативным действием | Невротические и неврозоподобные состояния экзогенно-органического генеза; для коррекции побочного действия нейролептиков и антидепрессантов | 1 ,5 — 3 г в сутки | Аллергические реакции | Таблетки по 0,25 и 0,5 г (250 и 500 мг) | |
| Пикамилон (натриевая соль — никотиноил ГАМК) | Ноотропный эффект с транквилизирующим, антиастеническим, выраженным вазовегетативным и адаптогенным действием | Невротические и неврозоподобные состояния с преобладанием тревоги, повышенной раздражительности, эмоциональной лабильности и астенических расстройств; в экстремальных ситуациях | 0,04 — 0,3 г | Явления возбуждения, головная боль, тошнота, аллергические реакции | Острые и хронические заболевания почек | Таблетки по 0,01, 0,02 и 0,05 г (10, 20 и 50 мг) |
| Пирацетам (циклическое соединение ГАМК), ноотропил, пирамем | Преимущественно антиастеническое, ноотропное, вазовегетативное и адаптогенное действие | Невротические и неврозоподобные состояния с преобладанием астеноадинамических вегетативных, церебрастенических, энцефалопатических нарушений | 1,2 — 4 г в сутки; назначают внутрь внутримышечно, внутривенно | Явления возбуждения, диспепсические расстройства, обострение коронарной недостаточности | Беременность, острая почечная недостаточность | Капсулы 0,4 г, таблетки 0,2 г (400 и 200 мг), ампулы по 5 мл 20 % раствора |
| Пиридитол (дисульфид пиридоксина), энцефабол | Ноотропный эффект с психостимулирующим и антидепрессивным действием | Преимущественно при астенодепрессивных, астеноадинамических состояниях психогенного и экзогенно-органического генеза | 0,2 — 0,6 г в сутки | Явления возбуждения, бессонница, головная боль, тошнота | Эпилепсия и состояния повышенной судорожной готовности, психомоторное возбуждение | Таблетки по 0,05 и 0,1 г (50 и 100 мг), сироп во флаконах по 200 мл (0,1 г в 5 мл) |
| Танакан (Гинко билоба) | Влияет на процессы обмена веществ в нейронах мозга, улучшает усвоение глюкозы и кислорода. Обладает выраженными ноотропными и антиоксидантными свойствами | Астенические состояния различного генеза | Среднесуточная доза 120 — 240 мг | — | — | Таблетки по 0,04 (40 мг), раствор для приема внутрь по 30 мл (в 1 мл 40 мг экстракта) |
| Фенибут (фенильное производное ГАМК) | Ноотропный эффект с транквилизирующим действием | Невротические и неврозоподобные состояния с преобладанием астеноипохондрических расстройств, явлений эмоциональной лабильности, раздражительности, тревоги | 0,75 — 2,5 г в сутки | Сонливость | — | Таблетки по 0,25 г (250 мг) |
| Фенотропил | Активирующее и противоастеническое действие в сочетании с адаптогенными эффектами | Астенические состояния различного генеза, включая органические поражения головного мозга, астеноневротические и астенодепрессивные состояния, повышенная утомляемость в связи с острым или хроническим стрессом, функциональные расстройства вегетативной нервной системы | Средняя разовая доза 100—200 мг; средняя суточная доза 250 — 300 мг; максимальная доза 750 мг в сутки. Суточную дозу рекомендуется разделить на 2 приема — утром и днем | Бессонница, в особенности при приеме препарата во вторую половину дня, возбуждение, гиперемия кожных покровов, ощущения «прилива, жара» | Тяжелые нарушения функции почек и печени, артериальная гипертония, повышенная чувствительность к ноотропным препаратам, выраженный атеросклероз, наличие в анамнезе панических атак, раптоидных состояний, психотических нарушений, беременность и лактация, индивидуальная непереносимость | Таблетки по 0,1 и 0,05 г (100 и 50 мг) |
| Нейролептики [Приводятся сведения об основных нейролептических препаратах, применяемых в практике для лечения больных с пограничными психическими расстройствами и основными психическими заболеваниями.] | ||||||
| Алимемазин, терален и др. | Преимущественно седативное и антитревожное действие. Обладает противогистаминным и противорвотным эффектом | Невротические и неврозоподобные состояния с преобладанием нейровегетативных, сенестопатически-ипохондрических, обсессивно-фобических расстройств. Аллергические заболевания, особенно дыхательных путей, кожный зуд | 5 — 40 мг; назначается внутрь и внутримышечно | Экстрапирамидные нарушения (тремор), гипотермия | Острые заболевания печени и почек | Таблетки по 0,005 г (5 мг); капли — 4 % раствор (в 1 капле содержится 1 мг); ампулы по 5 мл (0,25 мг) |
| Галоперидол, халдол и др. | Преимущественно седативное и антипсихотическое действие; обладает сильным противорвотным эффектом | При острых психотических расстройствах, затяжных, склонных к хронификации невротических состояниях с преобладанием обсессивно-фобических, тревожных расстройств, в случаях острого психомоторного возбуждения | 6 — 30 мг; назначают внутрь, внутримышечно, внутривенно | Экстрапирамидные нарушения, характерные для всех нейролептиков | Тяжелые заболевания ЦНС, нарушения сердечной проводимости, сердечная декомпенсация | Таблетки по 0,0015 и 0,005 г (1,5 и 5 мг); 0,2% раствор в 10 мл флаконе (10 капель содержат 1 мг); ампулы по 1 мг 0,5 % раствора |
| Зуклопентиксол, клопиксол | Выраженное антипсихотическое и седативное действие | Больные шизофренией и другими психозами с бредовыми, галлюцинаторными и другими психотическими расстройствами, состояния психомоторного возбуждения | 25 — 50 мг клопиксол-депо — по 200 — 400 мг 1 раз в 2 — 3 нед. Клопиксол-акуфаз 25, 50 мг (разовая доза) | — | Общие для всех нейролептиков. Острое отравление алкоголем, барбитуратами и опиатами; коматозные состояния | Таблетки по 2, 10, 25 мг; клопиксол-депо — раствор — 200 или 500 мг/ мл. Клопиксол-акуфаз — раствор 50 мг/мл |
| Кветиапин, сероквел | Выраженное антипсихотическое действие. Влияет как на позитивные, так и негативные расстройства при шизофрении | Острые психотические расстройства, шизофрения, протекающая с галлюцинаторно-бредовыми и другими продуктивными психопатологическими расстройствами, а также с негативной симптоматикой | Средняя суточная доза 300 мг, максимальная — 700 мг | Экстрапирамидные нарушения наблюдаются редко, могут наблюдаться cyxoсть во рту, сонливость, повышение веса тела | Беременность, лактация, тяжелые заболевания с нарушением функций печени и почек, гипертиреоидизм | Таблетки по 50 и 100 мг |
| Клозапин, азалептин, лепонекс | Атипичный нейролептик, не вызывающий экстрапирамидных расстройств с широким спектром антипсихотического действия | Психотические расстройства у больных с шизофренией и другими психозами | Начальная доза 25 — 50 мг в день внутрь и внутримышечно. При хорошей переносимости постепенно можно увеличивать дозу до 900 мг в день внутрь | Встречаются редко, связаны с возможным нарушением функции костного мозга | Гранулоцитопения, агранулоцитоз, интоксикационные психозы, коматозные состояния, тяжелые заболевания печени, почек, сердца | Таблетки по 25 и 100 мг, раствор для внутримышечных инъекций по 2 мл (50 мг) |
| Левомепромазин, тизерцин | Выраженное седативное действие, сопровождаемое сомноленцией | Психомоторное возбуждение, состояния тревоги, напряженности, агрессивности | Разовая доза 25 — 75 мг, средняя суточная — 75—200 мг внутрь, 50 — 150 мг парентерально | Экстрапирамидные расстройства, характерные для нейролептиков, мышечная слабость, сухость во рту | Острые заболевания печени, почек, тяжелые заболевания ЦНС, сердечная декомпенсация | Таблетки по 25 мг, ампулы по 1 мл 2,5 % раствора (25 мг) |
| Оланзапин, зипрекса | Выраженный широкий спектр антипсихотического действия | Острые психозы и обострения психических заболеваний, сопровождающиеся выраженной продуктивной симптоматикой | Средняя суточная доза 15 — 20 мг, начальная — 5 — 10 мг | В сравнении со многими другими нейролептиками незначительно выражены нейролептические побочные действия | Общие для всех нейролептиков | Таблетки, покрытые оболочкой, по 5 и 10 мг |
| Перициазин, неулептил | Преимущественно седативное и антиагрессивное действие | Психопатические и психопатоподобные состояния в стадии декомпенсации с преобладанием истерических стигм повышенной раздражительности, конфликтности | Средняя суточная доза 5 — 30 мг | Встречаются редко, в основном вегетососудистые нарушения, сонливость | Закрытоугольная глаукома, заболевания простаты, агранулоцитоз в анамнезе | Капсулы по 0,01 г (10 мг), флаконы 4 % раствора (в 1 капле содержится 1 мг препарата) |
| Перфеназин, хлорперфеназин, этаперазин, трилафон | Преимущественно психоактивирующий и антипсихотический эффект. Выраженное противорвотное и противоикотное действие | Затяжные, склонные к хронификации астеноадинамические невротические и неврозоподобные состояния с заторможенностью, вялостью, апатией; эффективен при лечении обсессивно-фобических и ипохондрических нарушений может использоваться как противорвотное и противотошнотное средство | Средняя суточная доза 4 — 30 мг | Нерезко выраженные экстрапирамидные нарушения | Тяжелые заболевания ЦНС, острые заболевания печени и почек | Таблетки по 0,004 и 0,01 г (4 и 10 мг) |
| Рисперидон, рисполепт | Выраженное антипсихотическое действие | Острые психотические расстройства у больных шизофренией и другими психозами | Средняя суточная доза 4—8 мг, начальная — 2 мг | Нейролептические побочные явления выражены незначительно | Общие для всех нейролептиков | Таблетки по 1, 2, 3, 4 мг |
| Сульпирид, эглонил, догматил | Антипсихотическое действие, отличающееся широтой влияния на разные психопатологические проявления | Психопатоподобные и неврозоподобные расстройства, депрессия с преобладанием вялости, анергии; психосоматические расстройства (в том числе язвенная болезнь, мигрень, головокружение) | Средняя суточная доза 100—600 мг, максимальная суточная доза — 1600 мг | Повышение АД, нарушения менструального цикла, экстрапирамидные расстройства, заторможенность, сонливость | Феохромоцитома, повышенная чувствительность к препарату | Капсулы по 0,05 и 0,2 г (50 и 200 мг); ампулы по 2 мл 5 % раствора |
| Тиоридазин, сонапакс, меллерил | Преимущественно седативное и умеренно выраженное психостимулирующее и антидепрессивное действие | Невротические и неврозоподобные состояния, а также декомпенсация психопатий с преобладанием тревожных и депрессивных расстройств | Средние суточные дозы 10 — 75 мг | Редко встречаются экстрапирамидные расстройства | Заболевания крови, тяжелые заболевания сердечно-сосудистой системы, коматозные состояния | Драже по 0,01, 0,025 и 0,1 г (10. 25 и 100 мг), 0,2 % суспензия (2 мг в 1 мл) |
| Тиопроперазин, мажептил | Выраженное антипсихотическое действие сочетается с активирующим эффектом, особенно заметным через 2 — 3 нед терапии | Психотические расстройства у больных шизофренией | Средние суточные дозы 20 — 60 мг внутрь, внутримышечно — до 60 мг | Могут отмечаться выраженные нейролептические побочные явления | Общие для всех нейролептиков | Таблетки по 1 и 10 мг; ампулы по 1 мл, содержащие 10 мг препарата |
| Трифлюперазин, трифтазин, стелазин | Умеренно стимулирующее действие, сочетающееся с выраженным антипсихотическим эффектом | Различные психотические расстройства, затяжные невротические состояния, расстройства личности | Средние суточные дозы 3 — 15 мг; назначают внутрь и внутримышечно | Экстрапирамидные расстройства, токсический гепатит | Острые заболевания почек, печени, нарушения сердечной проводимости, заболевания крови | Таблетки по 0,001; 0,005 и 0,01 г (1,5 и 10 мг); ампулы по 1 мл 0,2 % раствора |
| Флупентиксол, флуанксол | Выраженное антипсихотическое действие, проявляющееся при различных психозах, в небольших дозах оказывает также анксиолитическое и антидепрессивное действие | Психотические и тревожные расстройства, негативизм у больных шизофренией, депрессивные нарушения | Менее 3 мг в сутки — при непсихотических расстройствах (тревога, депрессия, астения); 3 — 40 мг — при психотических расстройствах, негативизме, аутизме; 40 — 150 мг — при психомоторном возбуждении | Экстрапирамидные расстройства, сонливость, в редких случаях преходящие изменения в печеночных пробах | Острое отравление алкоголем, барбитуратами или опиатами, коматозное состояние | Таблетки по 0,5, 1 и 5 мг; капли по 100 мг/мл; ампулы флуанксол-депо 20 и 100 мг/ мл; флаконы (для назначения в каплях) по 10 мл (200 мг) и 5 мл (500 мг) |
| Хлорпромазин, аминазин и др. | Выраженное седативное, нейролептическое действие | Психотические расстройства с психомоторным возбуждением | Средние суточные дозы 75 — 125 мг; назначают внутрь и внутримышечно | Выраженные проявления нейролептического синдрома | Общие для всех нейролептиков | Таблетки по 0,15 и 0,05 г (15 и 50 мг) |
| Хлорпротиксен, труксал и др. | Преимущественно седативное и умеренно выраженное антипсихотическое действие. Выраженная противорвотная активность и снотворный эффект | Невротические и психопатические состояния с преобладанием тревоги, страха, психомоторного возбуждения, агрипнических расстройств. Антипсихотическое действие сравнительно незначительное | Средние суточные дозы 15 — 45 мг; назначают внутрь и внутримышечно | Сонливость, тахикардия, гипотензия, сухость слизистых оболочек | Отравления алкоголем и снотворными, нарушение кроветворения, поражение печени, эпилепсия, паркинсонизм | Таблетки по 0,015 и 0,05 г (15 и 50 мг); ампулы по 1 мл 2,5 % раствора (25 мг) |
| Нормотимики | ||||||
| Вальпроевая кислота (натриевая соль вальпроевой кислоты), депакин, депакин-хроно, конвулекс | Нормотимическое действие с умеренно выраженными седативными эффектами; обладает противопароксизмальной активностью и противомигренозным действием | Эйфорические и гипоманиакальные состояния различного генеза; профилактика и лечение моно- и биполярных аффективных нарушений, имеющих фазное течение; состояния тревоги и беспокойства; мигрень, неподдающаяся другой терапии; эпилепсия | Доза депакина подбирается индивидуально с учетом массы тела больного. Максимальная доза — 50 мг/кг в сутки. Депакин-хроно применяется 1 — 2 раза в сутки в дозе 20— 30 мг/кг массы тела | Тошнота, боль в эпигастрии, нарушение функции печени, уменьшение содержания фибриногена в крови, тромбоцитопения, анемия, лейкопения, увеличение массы тела, аменорея, судороги | Острая или хроническая формы гепатита, случаи активного гепатита в семейном анамнезе, прежде всего лекарственного генеза, повышенная чувствительность к препарату | Таблетки по 0,3 г (300 мг); капсулы по 0,125, 0,25 и 0,5 г (125, 250 и 500 мг); 6 % сироп или микстура |
| Литий, лития карбонат, камколит, лисконум, литарекс, приадел и др. | Оказывает нормотимическое действие; нормализует психическое состояние, не вызывая общей заторможенности | Эйфорические и гипоманиакальные состояния различного генеза; профилактика и лечение аффективных нарушений, имеющих фазное течение, резкие колебания настроения, мигрень, синдром Меньера | В лечебных целях препарат применяют в суточных дозах, равных 0,4 — 0,6 г с постепенным повышением дозы до 1,5 — 2 г, разделенных на 2 — 3 приема; с целью профилактики препарат назначают в дозе 0,6 — 1 ,2 г/сут под контролем его концентрации в крови | Диспепсия, мышечная слабость, сонливость, повышенная жажда тремор рук, адинамия, нарушения сердечного ритма, кроветворения, функции щитовидной железы | Нарушения выделительной функции почек; сердечно-сосудистые заболевания с явлениями декомпенсации и нарушениями проводимости, беременность, дисфункция щитовидной железы | Таблетки по 0,15, 0,25, 0,4 и 0,5 г (150, 250, 400 и 500 мг) |
| Карбамазепин, карбамазепин-акри, тегретол, финлепсин | Оказывает нормотимическое действие, сглаживает выраженность аффективных колебаний, уменьшает агрессивность и раздражительность в поведении больных с аффективными нарушениями и психопатиями; имеет противопароксизмальное действие; обладает аналгезирующим эффектом при невралгии тройничного нерва | Эйфорические и гипоманиакальные состояния различного генеза; профилактика и лечение моно- и биполярных аффективных нарушений, имеющих фазное течение; проявления агрессивности и раздражительности в структуре психопатий и психопатоподобных расстройств различного генеза | Начальная суточная доза 0,2 — 0,4 г; средняя суточная доза 0,6—0,8 г; максимальная суточная доза — 1,2 г. При невралгических болях суточная доза — 0,2—0,6 г | Потеря аппетита, тошнота, головная боль, сонливость, атаксия, нарушения аккомодации. Иногда возможны нарушения формулы крови, лимфаденопатия, интерстициальный нефрит, галакторея, гинекомастия, нарушения артериального давления, аллергические реакции в виде отеков, дерматита | Заболевания костного мозга, предсердно-желудочковая блокада, повышенная чувствительность к препарату, гематологические заболевания, тяжелые нарушения функции печени и почек, сердечной деятельности, обмена натрия, глаукома, простатит | Таблетки по 0,1 и 0,2 г (100 и 200 мг) |
| Седативные средства растительного происхождения | ||||||
| Бром камфора | Седативное действие | Невыраженные невротические реакции с преобладанием эмоционального напряжения, повышенной раздражительности, расстройства сна | 0,15—1,5 г | Явления бромизма, насморк, кашель, конъюнктивит, общая слабость, сыпь | Специальных противопоказаний не выявлено | Порошок и таблетки по 0,15 и 0,25 г |
| Валерианы корневище | Седативное и спазмолитическое действие. Усиливает эффект снотворных средств | Назначают в конфликтных ситуациях, склонным к формированию невротических состояний | 0,02—0,12 г (20 — 120 капель) | Не отмечено | То же | Таблетки по 0,02 г; флаконы по 30 мл |
| Валокормид | Седативное и спазмолитическое действие. Усиливает эффект снотворных средств | Показания, общие для всей группы седативных средств растительного происхождения | 10—60 капель | » » | » » | Флаконы по 30 мл |
| Валоседан | Седативное действие | То же | 1 — 3 чайные ложки | » » | » » | Флаконы по 200 мл |
| Дорми-илант (экстракт корня валерианы, листьев мелиссы) | Действие, улучшающее сон и дающее успокоение при тревожном напряжении | » » | 4 драже в сутки (по 2 драже 2 раза в день) | » » | » » | Упаковка по 50 — 100 штук |
| Калия бромид | Седативное и противосудорожное действие | » » | 0,5—4 г | Явления бромизма | » » | Порошки и таблетки по 0,5 г |
| Корвалол, валокордин | Седативное, спазмолитическое и слабовыраженное снотворное действие | » » | 15 — 30 капель | Сонливость, головокружение | » » | Флаконы по 15 мл |
| Натрия бромид | Седативное и противосудорожное действие | » » | 0,5 - 4 г | Явления бромизма | » » | Таблетки по 0,5 г |
| Нервофлукс (комплекс экстрактов лекарственных растений) | Успокаивающее, улучшающее сон, стрессопротективное и вегетостабилизирующее действие | » » | 1 — 2 чашки в сутки при заварке — 1 чайная ложка на стакан | Головокружение, вялость, тошнота изжога, аллергические реакции | Миастения, повышенная чувствительность к препарату | Флакон чая для заварки |
| Новопассит (комплекс экстрактов лекарственных растений) | » | » » | 5 мл (1 чайная ложка) 3 раза в сутки | То же | То же | По 100 мл во флаконе |
| Пассифлоры жидкий экстракт | Седативное и противосудорожное действие | » » | 20 — 40 капель 3 раза в день | Не отмечено | Нет | Флаконы по 25 мл |
| Пиона настойка | Седативное действие | » » | 30 — 40 капель 3 раза в день | » » | Нет | Флаконы по 200 мл |
| Пустырника настойка | Седативное и спазмолитическое действие | » » | 30 — 40 капель 3 раза в день | » » | Нет | Флаконы по 25 мл |
| Стресс-плант (экстракт Кава-Кавы) | Успокаивающее и улучшающее сон действие | То же | 3 капсулы в сутки не более 3 мес | Аллергические реакции, желудочно-кишечные расстройства | Беременность, период лактации | 1 капсула содержит 35 мг кавалактонов |
| Ярсин 300 (экстракт зверобоя) | Успокаивающее, улучшающее сон, стрессопротективное и вегетостабилизирующее действие | Повышенная тревожность, трудности засыпания, функциональные соматовегетативные расстройства | 1 драже 3 раза в сутки | Головокружение, вялость, тошнота, изжога, аллергические реакции | Повышенная чувствительность к препарату | В упаковке 50 драже |
| Активирующие средства растительного происхождения | ||||||
| Аралии настойка | Общее для всех биостимуляторов мягкое стимулирующее действие | Умственное и физическое утомление, пониженная работоспособность, повышенная сонливость, сосудистая дистония с явлениями гипотензии, неврастенические и невростеноподобные состояния с преобладанием гипостении | 30 — 40 капель 3 раза в день | Нарушение сна, повышенная возбудимость | Бессонница, повышенная возбудимость | Флаконы по 50 мл |
| Женьшеня настойка | — | — | 30 — 40 капель 3 раза в день | — | Те же, что и для аралии | Флаконы по 50 мл |
| Заманихи настойка | — | — | 30 — 40 капель 3 раза в день | — | Гипертония | Флаконы по 50 мл |
| Левзеи экстракт жидкий | — | — | 20 капель 3 раза в день | — | Те же, что и для аралии | Флаконы по 40 мл |
| Лимонника настойка | — | — | 20 — 30 капель 3 раза в день | — | Те же, что для аралии, а также нарушения сердечной деятельности | Флаконы по 50 мл |
| Пантокрин | Применяется преимущественно в утреннее и дневное время | Общие для всех средств растительного происхождения, стимулирующих ЦНС | 25 — 30 капель 3 раза в день; 1 — 6 таблеток; 1 — 2 мл подкожно | — | Выраженный атеросклероз, нефрит, заболевания сердца, диарея | Флаконы по 50 мл; таблетки по 1 и 2 мг |
| Радиолы экстракт жидкий | — | — | 5 — 10 капель 3 раза в день | — | Эпилепсия, гипертензия, повышенная возбудимость | Флаконы по 30 мл |
| Сапарал | — | — | 0,05—0,1 г | — | Те же, что для аралии | Таблетки по 0,05 г |
| Стеркулии настойка | — | — | 10 — 30 капель 3 раза в день | — | Те же, что для аралии | Флаконы по 25 мл |
| Элутерококка экстракт жидкий | — | — | 20 — 30 капель 3 раза в день | — | Те же, что для аралии | Флаконы по 25 мл |
| Витаминные комплексы | ||||||
| Стресс-стабс | Определяется комплексом витаминов и минеральных веществ, входящих в состав препарата | Повышенная физическая активность, переутомление, курение и злоупотребление алкоголем, перегрев и переохлаждение, состояние после перенесенной инфекции | 1 таблетка в день | Возможны реакции повышенной чувствительности к компонентам препарата | Повышенная чувствительность к компонентам препарата | Многокомпонентные таблетки |
| Стрес-стабс + железо | То же | » » | 1 таблетка в день | То же | То же | Многокомпонентные таблетки |
| Стрес-стабс + цинк | » » | » » | 1 таблетка в день | » » | » » | То же |
| Фитотранквелл (комплекс витаминов группы В, микроэлементов и травянистых экстрактов) | Успокаивающее и стресспротективное действие | Астенические расстройства, невротические нарушения, вегетативные дисфункции | 1 капсула (600 мг) 1 — 3 раза в день во время еды | Не установлены | Отсутствуют | В капсулах по 600 мг, в упаковке 90 капсул |
Основные группы психофармакологических препаратов
Психолептики
Психолептические средства угнетают психическую активность. В терапевтических дозах они не вызывают наркотического эффекта и выраженного снотворного… НейролептикиПсихоаналептики
Эту группу психофармакологических препаратов объединяет возможность психоактивирующего («психоэнергетического») влияния на психическую деятельность.… Тимоаналептики (антидепрессанты)Раздел IV. Организация профилактической и лечебной помощи больным с пограничными психическими расстройствами
[написано совместно с Г.М. Румянцевой и А.А. Чуркиным]
Общие подходы
Профилактика и лечение пограничных состояний всегда проводились с учетом причин их возникновения. Конец XX столетия в России, сопровождающийся… Прежде всего необходим тщательный учет факторов, порождающих состояния… Специалистами ГНЦ социальной и судебной психиатрии имени В.П. Сербского, как уже отмечалось, проанализированы факторы…Клинико-эпидемиологический анализ пограничных психических расстройств
Результаты эпидемиологических исследований в психиатрии в значительной степени зависят от диагностических установок исследователей и методических… Данные последних лет о структуре пограничных, психических расстройств весьма… Вместе с тем проведенные обследования выборочных групп населения показали, что значительная часть больных, даже с…Общие принципы организации выявления и оказания помощи больным с пограничными психическими расстройствами
Основные положения раннего выявления болезней, в том числе психических, были сформулированы J. Wilson, G. Junger (1968) и одобрены Всемирной… - выявляемое заболевание должно иметь большую медико-социальную значимость; … - следует иметь возможность диагностики латентной стадии;Таблица 20. Система специализированной помощи больным с пограничными психическими расстройствами
| Подсистемы | Контингент | Мероприятия |
| Профилактическая — психогигиенические и психопрофилактические службы общесоматической сети, физкультурно-оздоровительные комплексы, профилактории | Здоровые лица с факторами риска возникновения пограничных психических расстройств | Профилактические осмотры, общеоздоровительные, психогигиенические, психологический тренинг, лечение соматических заболеваний |
| Консультативная — кабинеты социально-психологической помощи, психотерапевтические, сексопатологические, суицидологические и т.п. в поликлиниках, МСЧ и больницах; санаторные и психосоматические специализированные отделения | Больные с пограничными психическими расстройствами без стойкой социально-трудовой дезадаптации | Психотерапия, медикаментозная коррекция, общеоздоровительные мероприятия, психологическая коррекция |
| Лечебно-реабилитационная — психоневрологические диспансеры, отделения, кабинеты; психосоматические отделения, отделения неврозов, дневные и ночные стационары | Больные с пограничными психическими расстройствами с частыми декомпенсациями, обострениями, затяжным течением и стойкой социально-трудовой дезадаптацией | Стационарно-поликлиническая (при необходимости диспансерная) помощь, курсовая психотерапия, психологическая коррекция, медикаментозная терапия, социально-правовая помощь |
Профилактическая подсистема рассчитана на практически здоровых людей, имеющих биологические, социальные и психологические факторы повышенного риска возникновения пограничных психических расстройств. Такими факторами являются детско-подростковый, инволюционный и пенсионный возраст; перенесенные тяжелые заболевания, заболевания с хроническим течением, наследственная отягощенность; острые и хронические психотравмирующие ситуации бытового и производственного характера; эмоциональное перенапряжение; различные вредные производственные факторы и др. Этот контингент людей может получать помощь в различных группах и кабинетах психического здоровья, психогигиены и психопрофилактики, физкультурно-оздоровительных комплексах, профилакториях и других многообразных организационных формах. Мероприятия, проводимые в подразделениях профилактической подсистемы, могут включать консультации врачей-психиатров, психотерапевтов и медицинских психологов. В этих случаях необходимо также проведение общеоздоровительных и психогигиенических мероприятий, психологического тренинга, лечение соматических расстройств. Все это требует тщательно продуманной и психологически ориентированной на конкретные группы людей разъяснительной работы. Учитывая, как уже отмечалось, негативное отношение многих людей к психиатрам, связанное с боязнью психиатрической стигматизации, все звенья профилактической подсистемы необходимо максимально приближать к месту работы, учебы, жительства и располагать желательно в общесоматических лечебно-профилактических учреждениях.
Подсистема консультативной помощи является стержневой в системе организации помощи при пограничных психических расстройствах. Она выполняет многообразные функции, содержит в себе фактически элементы всех трех подсистем и предназначена в первую очередь для людей с различными непатологическими невротическими проявлениями, включая адаптивные реакции, а также с начальными невротическими и психосоматическими расстройствами. Эта подсистема базируется в первую очередь на психиатрических и психотерапевтических кабинетах общесоматических поликлиник, стационаров, на кабинетах социально-психологической помощи и других звеньях суицидологической службы, на сексопатологической и других службах, ориентированных в основном на помощь при психологически кризисных состояниях и легких функциональных расстройствах. Сюда же входят и стационарные звенья: санаторные и психосоматические отделения, кризисные стационары. Учитывая многообразие организационных форм оказания консультативно-лечебной помощи и необходимость планирования их ресурсной обеспеченности даже на областном и городском уровне, в данной подсистеме должна осуществляться статистическая регистрация всех обращающихся за помощью. Однако эта регистрация ни в коей мере не может являться основанием для каких-либо медико-социальных ограничений, применяемых к психически больным. В настоящее время в структуре консультативной подсистемы отсутствует очень важное звено — санаторные виды помощи, существовавшие в нашей стране.
Подсистема лечебно-реабилитационной помощи рассчитана на больных с клинически выраженными и стабилизированными пограничными психическими расстройствами, имеющими тенденцию к частым декомпенсациям, обострениям и затяжному течению. Базируется данная подсистема в основном на психоневрологических диспансерах, отделениях и кабинетах. При этом с учетом принципов, заложенных в Законе РФ «О психиатрической помощи и гарантиях прав граждан при ее оказании», диспансерное наблюдение не является обязательным, оно может применяться главным образом только с согласия самого больного, а наблюдение несовершеннолетних — с согласия их родителей или попечителей.
Системы оказания специализированной помощи жителям сельской местности, страдающим пограничными психическими расстройствами, до настоящего времени практически не существует. С учетом современной ресурсной обеспеченности психиатрической службы оказание помощи больным с пограничными психическими расстройствами в сельской местности целесообразно осуществлять по следующим основным направлениям: обучение фельдшеров и врачей сельских звеньев здравоохранения основам диагностики; проведение семинаров и декадников для врачей-психиатров центральных районных больниц по диагностике и лечению пограничных психических расстройств; предоставление приоритета больным из сельской местности при оказании амбулаторной помощи в консультативных кабинетах и специализированных центрах, а также при госпитализации в специализированные отделения; организация отделений для лечения пограничных состояний во всех психиатрических и психоневрологических больницах, расположенных в сельской местности; организация во всех центральных, особенно межрайонных, больницах психосоматических отделений, а в сельских районах с высокой плотностью проживания населения и хорошим транспортным сообщением — дневных стационаров.
Дальнейшее улучшение организационной помощи больным с пограничными психическими расстройствами, вероятно, возможно только на основе анализа существующей психиатрической помощи, положительной или отрицательной оценки ее традиционных форм, разработки соответствующих лечебных и реабилитационных принципов.
Тенденции развития помощи больным с пограничными психическими расстройствами определяются несколькими позициями. В первую очередь — особенностями патоморфоза психопатологических проявлений, выражающегося в соматизации психических расстройств, увеличении удельного роста соматоформных клинических форм и вариантов, требующих дифференциации собственно психических и соматических нарушений. В то же время происходит как бы встречный патоморфоз соматических заболеваний, которые все более «невротизируются». Такая тенденция изменения соматической и психической патологии требует сближения двух видов помощи и организации совместной сочетанной терапии, проводимой интернистами и психиатрами. К сожалению, общесоматическая сеть все еще недостаточно ориентирована в проблемах психосоматической патологии, что нередко затрудняет своевременное выявление и адекватное лечение больных с такого рода расстройствами. Только каждодневный опыт совместной курации и терапии больных, страдающих психосоматическими заболеваниями, может достаточно эффективно изменить ориентацию врачей разных специальностей и психиатров только на собственную область медицинских знаний. Путь к организационному решению этой проблемы — увеличение числа психиатров, работающих в общесоматических учреждениях. Наряду с этим необходима специальная подготовка врачей-психиатров и психотерапевтов, ориентированных в вопросах патоморфоза как пограничных психических расстройств, так и соматических заболеваний.
Другим фактором, влияющим в настоящее время на направление развития помощи больным с пограничными состояниями, является негативное отношение многих слоев населения к традиционным видам психиатрической помощи, определяемое прежде всего опасениями возможных социальных ограничений со стороны психоневрологического диспансера. Это определяет необходимость развития форм помощи вне стен традиционных психиатрических учреждений.
Планирование психиатрической помощи должно также учитывать и свойственную многим людям своеобразную анозогнозию психических расстройств, когда пациенты не считают свои невротические проявления болезненными, а расценивают их как психологически понятные, поддающиеся самокоррекции или в крайнем случае требующие помощи интернистов или психолога. В связи с этим одной из важнейших задач психиатрической службы и реорганизованных санитарно-просветительных учреждений является повышение уровня знаний населения о психическом здоровье и возможных формах его нарушения.
Дальнейшее сближение психиатрии и общей медицины, подготовка специалистов в области пограничной психиатрии и психосоматических болезней, создание профилактической сети, повышение уровня знаний населения по вопросам психического здоровья — все это может способствовать развитию организационных возможностей оказания помощи больным с пограничными состояниями.
Лечение больных с пограничными психическими расстройствами в общесоматической территориальной поликлинике
Тенденция к сближению психиатрической и общемедицинской помощи наметилась в последние годы в разных странах мира. Провозглашенная Всемирной… - повысить уровень знаний специалистов общего профиля в проблемах психического… - улучшить экономический уровень и качество жизни;Лечение больных с пограничными психическими расстройствами в многопрофильной больнице
Анализ особенностей работы психиатра в соматической больнице показывает, что она включает несколько аспектов: 1) решение совместно со специалистами… Исследования сотрудников Федерального научно-методического центра пограничной… Для организации работы психиатра в общесоматических учреждениях существенна нозологическая структура выявленной…Организация помощи больным с пограничными состояниями в психоневрологическом диспансере
В большинстве психоневрологических диспансеров нашей страны больные с пограничными психическими расстройствами получают лечебно-консультативную… Во-первых, участковые врачи-психиатры основное внимание уделяют больным с… Во-вторых, квалифицированная помощь больным с пограничными психическими расстройствами требует от врача специальных…Профилактика психогений в экстремальных условиях
Тяжелые стихийные бедствия и катастрофы, не говоря уже о возможных массовых санитарных потерях во время войны, — трудное испытание для многих людей.…I. Первичная профилактика
- Информирование о том, чего можно ожидать.
- Обучение навыкам контроля и овладевания.
- Ограничение воздействия.
- Гигиена сна.
- Восполнение психологической потребности в поддержке и отдыхе.
- Информирование и обучение близких для усиления «естественной поддержки».
II. Вторичная профилактика
- Восстановление безопасности и работы общественных служб.
- Обучение оказанию первичной помощи.
- Сортировка больных и раненых.
- Ранняя диагностика раненых.
- Диагностика соматизации как возможного психического дистресса.
- Обучение преподавателей ранней дезактивации дистресса.
- Сбор информации.
- Психотерапия и необходимое медикаментозное лечение.
III. Третичная профилактика
- Повышенное внимание к семейному дистрессу потери и деморализации, насилию над близкими или детьми в семье. - Компенсация. - Дезактивация процессов «ухода» и социального избегания.Заключение
Знакомство с большим числом научных работ в области пограничной психиатрии и сопоставление с собственным исследовательским и врачебным опытом позволяют обратить внимание на некоторые особенности современной клинической психиатрии, организации помощи больным с пограничными состояниями и сделать несколько общих заключений.
Некоторые особенности современной клинической психиатрии и организации помощи больным:
- Рост группы пограничных (непсихотических) состояний, увеличение ее доли среди всех психических расстройств
- Патоморфоз и увеличение «спектра» психогенных расстройств
- Расширяющаяся вненозологическая оценка психопатологических расстройств
- Изменение организационной структуры психиатрической службы в направлении увеличения внестационарной помощи и сближения ее с общемедицинской практикой
- «Раздробление» специализированной психиатрической помощи, организационное выделение наркологии, психотерапии, сексопатологии, психофармакотерапии и др.
- Отсутствие в практической деятельности необходимой комплексности в терапии и реабилитации психически больных
- Переход на диагностические и терапевтические стандарты в практической психиатрии
- Сокращение НИР в области биологической психиатрии (особенно характерно для отечественной психиатрии)
К числу особенностей современной пограничной психиатрии могут быть отнесены следующие.
Во-первых, только анализ всего комплекса причин, механизмов развития и клинической динамики состояния может дать реальную основу для оценки болезненных пограничных психических расстройств. В свою очередь на этой базе могут формироваться научно обоснованные прогноз и терапевтическая тактика. Фрагментарное обращение лишь к одной группе факторов не способствует системному представлению об адаптированной и дезадаптированной психической деятельности, обусловливающей ту или иную форму пограничного психического расстройства. В каждой болезни имеются как собственно патологические процессы, разрушающие органы и их функции, так и физиологические механизмы, отражающие реакцию на разрушение. Последние определяются комплексом эволюционно образованных патофизиологических процессов, направленных на «локализацию», преодоление повреждающего начала и компенсацию нарушенных функций.
Диалектическое понимание причинно-следственных отношений требует выделения причинного внешнего или внутреннего фактора, являющегося основным начальным звеном развития патологического процесса. При этом нельзя оценивать причину упрощенно-механистически, она никогда не равна действию. Причинный фактор (этиологический) необходимо отделять от механизма развития болезни (патогенеза). Хотя и существует широко используемое объединяющее понятие об этиопатогенезе заболевания, всякий раз необходимо задумываться о границах первого и второго. Смешивая понимание причинного фактора и механизмов развернувшегося под его влиянием болезненного процесса (патогенеза), мы невольно дезориентируем собственно логико-методическое осмысливание течения заболевания и ложно представляем его прогноз.
Во-вторых,среди клинико-диагностических и клинико-организационных проблем пограничной психиатрии существуют как относительно старые, но в современных условиях «обновленные», так и новые вопросы, требующие для своего рассмотрения четких постановочных задач и комплексных методически оправданных исследовательских решений. К числу основных клинических проблем современной пограничной психиатрии могут быть отнесены следующие.
1. Клинико-эпидемиологический анализ пограничных состояний. Его достоверность крайне затруднена без учета исходных «точек отсчета», отмеченного многими исследователями роста числа больных и их идентичных диагностических группировок. В связи с этим, а также с изменившимся порядком учета больных наибольшее значение в настоящее время имеют сплошные и выборочные эпидемиологические исследования, проводимые на основе единых методических подходов несколькими группами специалистов. Это позволяет получать сопоставимые результаты и формировать единый банк клинико-эпидемологических данных. Наряду с этим следует четко представлять себе, что в поле зрения врачей, а тем более врачей-психиатров попадают далеко не все люди с психогенными переживаниями, сопровождающимися невротическими расстройствами. Психиатрическая экспансия в случаях так называемых непатологических невротических проявлений вряд ли уместна, а порой и вредна. Вместе с тем, представляя себе психогигиенические возможности первичной и вторичной профилактики невротических и психосоматических расстройств, многие специалисты могут обоснованно способствовать снижению эмоционально-стрессовых переживаний как заболевших, так и людей, представляющих «группу риска».
Эти переживания, хотя всякий раз и индивидуальные (в их основе лежат социально-экономические, возрастные, личностные, профессиональные и другие факторы), тем не менее во многом несут общий отпечаток современных жизненных катаклизмов (например, отсутствие опыта при иррациональных и незнакомых воздействиях, сплошь и рядом испытываемых современным человеком, ускорение темпа жизни, сопровождающегося множеством ситуаций, требующих быстрых и нестандартных решений, сложности адаптации (приспособления) к чрезвычайным ситуациям, и т.д.). Устранить эти факторы далеко не всегда возможно, но назвать их, предвидеть и готовить людей к их преодолению — дело социологов, медицинских психологов, врачей-психиатров. Побудительной же силой к этому может явиться клинико-эпидемиологический анализ пограничных состояний, так как именно он может высвечивать проблемы и ставить для решения многие вопросы, в том числе и выходящие за рамки клинической психиатрии.
Основные тенденции развития клинической психиатрии во второй половине XX столетия:
Патоморфоз психопатологических проявлений обусловленный:
- терапией;
- социальными факторами;
- другими причинами.
Рост невротических и соматоформных расстройств, обусловленный:
- психогениями;
- соматическими расстройствами;
- экзогенными (экогенными) факторами;
- другими причинами.
Развитие и широкое внедрение в практику психофармакотерапии и психотерапии
Отказ от нозологических (в большинстве случаев логически-эмпирических) классификационных схем психических заболеваний и трансформация «феноменологической», «биографической» психиатрии в сторону клинико-статистического, механистического анализа.
2. Дифференциально-диагностические критерии основных форм и вариантов непсихотических расстройств. Вряд ли в настоящее время надо повторять известные специалистам в большинстве своем спорные общие и частные аргументы в пользу единства или, наоборот, разделения основных клинических форм и вариантов неврозов, психопатий, подобных им состояний. Во многом они строятся на основе клинических наблюдений и не всегда имеют в своей основе достоверно проанализированные научные факты.
Прогресс в обосновании группировок пограничных расстройств может дать динамический анализ их патофизиологической базы, учитывающий интегральное единство биологических и социально-психологических факторов, а также предусматривающий выявление объективных «маркеров» болезненного состояния. При этом важно не только разным образом фотографически точно описывать феномены пограничных состояний, но и объяснять их возникновение и трансформацию. Можно с большой долей вероятности предполагать, что вслед за прогрессом наших знаний уменьшится роль механического фиксирования множества феноменологических проявлений болезни с целью «через частное увидеть общее». По мере выявления основополагающих механизмов патогенетических проявлений именно они составят классификационную основу пограничных состояний. От этих механизмов будет зависеть как динамика болезненного процесса, так и «индивидуальное множество» симптомов.
В этом отношении уместно вспомнить известное суждение, что познание идет от явления к сущности, от первого порядка его обобщения ко второму — третьему и т.д. В медицине вообще и в психиатрии в частности мы очень часто наблюдаем главным образом только явления и не знаем их сущности даже в первом приближении. С учетом этого при изучении пограничных состояний в настоящее время перспективным является анализ не только психогенных воздействий, но и экологических, интоксикационных факторов, приводящих к «допороговому загрязнению внутренней среды» многих современных людей и развитию у них наименее специфических психических нарушений невротического регистра. Для этого необходимо мультидисциплинарное «бригадное» обследование больных с участием разных специалистов. Устранение неблагоприятно действующих факторов, поиск и использование патогенетически адресованных протекторов при сохранении вредных воздействий и невозможности их устранения может явиться новым направлением специфической терапии многих неврозоподобных расстройств.
3. Единство биологических и социально-психологических факторов при разработке терапевтических подходов к лечению больных с пограничными состояниями. При этом необходимо видеть «звено», «точку приложения» того или иного терапевтического средства или метода в патофизиологической цепи, определяющей болезненное состояние. Особо следует сказать о разработке терапевтического плана, который неповторим у каждого больного в каждом конкретном случае. В первую очередь это относится к психотерапии, так как при ее применении в отличие от биологических методов многое определяется индивидуальностью не только больного, но и самого врача-психотерапевта, его личностными особенностями, жизненным и профессиональным опытом, овладением методами психотерапии и техникой их использования. Поэтому лечение больного с психогенными и другими пограничными состояниями не может быть шаблонным и всякий раз требует не ремесленнического, а творческого подхода.
4. Организационные подходы к выявлению, наблюдению, учету и терапии больных с пограничными состояниями. Новая система медицинской помощи больным неврозами, психопатиями, с неврозоподобными и психосоматическими нарушениями, предусматривающая преимущественное обслуживание больных «по обращаемости», требует переориентации традиционной в нашей стране специализированной психиатрической помощи и сближения ее с общемедицинской помощью. При этом необходим отход от приоритетов содержания больных в психиатрических больницах над их лечением. Для этого, вероятно, требуется объединение психиатрической помощи не только с общим здравоохранением, но и с различными социальными и реабилитационными службами. Появившееся в некоторых зарубежных странах в последние годы понятие о «потребителях» в сфере психического здоровья не очень привычно для определения больных, нуждающихся в медицинской помощи. Оно потребовало обоснования и включения в «услуги» не только собственно медицинских мероприятий, но и профилактическую работу, организацию семейного наблюдения за больным и активного участия членов семьи в лечебном процессе, решения многоплановых социальных вопросов, улучшающих «качество жизни» больного, и т.д. Такого рода подход к организации помощи на первый взгляд значительно «удорожил» и усложнил лечение психически больных. Однако, как свидетельствует практика, он способствует достижению более полного и стабильного конечного терапевтического результата.
В-третьих, большому числу больных с пограничными состояниями не соответствует достаточно ограниченное число врачей, компетентно подготовленных для их лечения. Из этого вытекает необходимость не столько безмерно увеличивать число врачей-психиатров, сколько расширять знания врачей всех клинических специальностей в области пограничной психиатрии. Будущий семейный врач в значительной мере должен быть психиатром и медицинским психологом. Чтобы это будущее состоялось, его надо начинать готовить уже сегодня, иначе опоздание будет затягиваться.
* * *
Пограничная психиатрия, несмотря на многовековую историю выявления отдельных проявлений повышенной «нервности» и разработку в последующем различных классификационно-диагностических подходов к их оценке, может быть отнесена к условно «новым» и активно развивающимся в наше время областям медицины. Это связано как с формированием теоретических обоснований сущности непсихотических психических нарушений и определяемыми ими новыми ракурсами дифференциально-диагностических оценок и терапевтических подходов, так и с появлением пограничных состояний, обусловленных новыми этиологическими и патогенетическими факторами. В результате этого в последние годы появились так называемые посттравматические и социально-стрессовые расстройства, панические состояния, различные интоксикационные нарушения, обусловленные воздействием вредных факторов современных промышленных производств, ряд других относительно новых, ранее не выделявшихся групп нарушений.
На примере развития социально-стрессовых расстройств, как было отмечено выше, можно лишний раз убедиться в связи пограничных состояний с социальными условиями жизни. С их изменением меняются клинические формы и варианты течения многих пограничных состояний при практической неизменности стержневой феноменологической психопатологической структуры состояний дезадаптации и болезненных нарушений. Вероятно, и в дальнейшем «связь с жизнью» будет вносить коррективы и определять известный патоморфоз в формировании новых форм и вариантов психогенно спровоцированных невротических и неврозоподобных нарушений. Понимание этого необходимо для прогнозирования роли пограничной психиатрии в будущем.
Современной медициной и прежде всего психиатрией накоплены определенные знания о развитии пограничных форм психических расстройств, их сущности и клинических проявлений. Наряду с этим имеется большой опыт по организации первичной и вторичной медико-психологической специальной профилактики и собственно лечебной и реабилитационной помощи больным с пограничными состояниями. Опыт показывает, что многое можно сделать, реализуя имеющиеся знания и опыт. Для этого прежде всего необходимы новые, в том числе нетрадиционные организационные решения. Однако с учетом многих нерешенных неотложных задач отечественного здравоохранения вряд ли в ближайшие годы возникнет возможность выделения значительных ресурсов на развитие пограничной психиатрии. По мере снятия напряженности в осуществлении неотложной лечебной помощи и привлечения все более «скрытых» на первый взгляд резервов психической деятельности для сохранения здоровья человека и лечения болезненных проявлений будут созданы объективные предпосылки для значительного развития психопрофилактического и психогигиенического направлений медицинской науки и здравоохранения.
Приложение. Краткая характеристика основных психических заболеваний и наиболее часто встречающихся при пограничных психических расстройствах психопатологических проявлений (симптомов и синдромов)
[В приводимый перечень включены не только непсихотические, но и основные психотические расстройства, знание которых необходимо для проведения дифференциально-диагностического анализа.]
Основные психические заболевания
[Используется наиболее принятая в нашей стране номенклатура психических заболеваний.]
Шизофрения— группа так называемых эндогенных психозов с полиморфными психопатологическими проявлениями разной интенсивности и склонностью к прогрессированию.
Ежегодно диагностируется примерно один новый случай шизофрении на 1000 населения. Этот показатель устойчив во всем мире. Средний возраст начала заболевания составляет 15—25 лет для мужчин и 25—35 лет для женщин. Общим для больных шизофренией является прогрессирующее развитие глубоких расстройств личности, сопровождающееся апатическими изменениями, расщеплением (диссоциацией) психических процессов, аутизмом — своеобразной формой мышления, характеризующейся ослаблением или потерей контакта с реальной действительностью, отсутствием стремления к общению. У больных часто отмечаются ощущение воздействия посторонних сил, бред иногда причудливого содержания, нарушения восприятия, патологические аффекты. Больные обычно сохраняют ясное сознание и длительное время интеллектуальные способности.
Для шизофрении характерны различные клинические типы, формы и варианты, определяющиеся ведущим психопатологическим синдромом и динамикой (типом течения) заболевания: простая гебефреническая параноидная, гипертоксическая (фебрильная), кататоническая и др. При этом могут наблюдаться острые приступы, непрерывное, приступообразно-прогредиентное, малопрогредиентное течение болезни. У большинства больных в течении шизофрении отмечается различная степень спонтанной или терапевтической редукции психотических симптомов и выраженности диссоциативно-апатических расстройств, что определяет характер ремиссии заболевания.
Маниакально-депрессивный психоз (МДП)относится, так же как и шизофрения, к группе эндогенных психозов. Характеризуется аффективными расстройствами (манией, депрессией), протекающими по типу фаз (приступов). В классическом виде клиническая картина заболевания определяется триадой психопатологических симптомов — изменением настроения, темпа мышления (ассоциативных процессов) и двигательной активностью. В соответствии с этим наблюдаются маниакальная или депрессивная фаза и смешанные состояния. В клинической практике нередко встречаются атипичные формы МДП.
Эпилепсияотносится к числу хронических заболеваний, характеризующихся судорожными припадками и бессудорожными расстройствами. К числу последних в первую очередь относятся личностные изменения, приводящие в ряде случаев к выраженному слабоумию, и разнообразные бессудорожные пароксизмы (сумеречные помрачения сознания, амбулаторные автоматизмы, грезоподобный бред, ауры).
В происхождении эпилепсии имеют значение многие выявленные факторы, имеющие предрасполагающее и разрешающее значение, — нарушение внутриутробного развития, родовая асфиксия, травмы головы, инфекция, а также недостаточно выясненные наследственно-генетические механизмы.
В зависимости от этиопатогенетических факторов различают генуинную эпилепсию как процессуально-эндогенное заболевание и симптоматическую эпилепсию (эпилептические синдромы) при различных заболеваниях (травматическая, алкогольная, атеросклеротическая, ревматическая). С учетом клинических и электроэнцефалографических данных выделяют генерализованные, очаговые (фокальные) и не классифицируемые эпилептические пароксизмы и соответствующие формы эпилепсии.
Клиническая картина эпилепсии характеризуется эпизодически возникающими пароксизмами (иногда крайне редко, а в отдельных случаях вообще не наблюдается судорожных припадков) и специфическими изменениями психической деятельности.
Развернутые (большие, генерализованные) судорожные припадки протекают с полной потерей сознания и тонико-клоническими судорогами. Примерно у половины больных развернутому припадку предшествует появление ауры — кратковременного (несколько секунд) изменения сознания, во время которого возникают яркие сенестопатические, психосенсорные, галлюцинаторные и другие расстройства (сенсорная, моторная, вегетативная аура), остающиеся в памяти больного, в то время как происходящие вокруг события не воспринимаются и не запоминаются. Большой судорожный припадок завершается так называемой эпилептической комой, хотя может наблюдаться и постприпадочное сумеречное состояние сознания с психомоторным возбуждением. Во время припадка больные падают, могут получить при этом телесные повреждения, часто прикусывают язык, у них наблюдается непроизвольное мочеиспускание.
Абортивные и атипичные судорожные припадки характеризуются лишь отдельными компонентами развернутого припадка (только тоническое мышечное напряжение или только клонические пароксизмы, миоклонии, судорожные спазмы), обычно незавершенными и кратковременными.
Малые бессудорожные пароксизмы (малые припадки) отличаются полиморфизмом клинических проявлений. Наиболее часто наблюдаются абсансы (кратковременное, на 1—2 с, выключение сознания): больной бледнеет, лицо становится «отсутствующим». После приступа он продолжает прерванные занятия. Могут быть также внезапная потеря мышечного тонуса, обморочные состояния, расстройства сна со снохождениями с амнезией, психосенсорные расстройства (изменение самоощущения, парестезии).
Эквиваленты судорожных припадков — сумеречные состояния сознания, амбулаторные автоматизмы, сомнамбулизм (лунатизм, снохождения), приступы дисфории.
Эпилептическое состояние, характеризующееся серией больших судорожных припадков и нарастающими нарушениями жизненно важных функций, относится к числу жизнеопасных и наиболее тяжелых проявлений пароксизмальных расстройств при эпилепсии.
Изменения личности при эпилепсии. Хотя пароксизмальные расстройства и составляют наиболее видимую часть клинических проявлений эпилептической болезни, для нее характерны достаточно специфические изменения личности, развивающиеся у больного без прямой связи с частотой и выраженностью пароксизмальных расстройств. К их основным проявлениям относятся обстоятельность, замедленность («тугоподвижность») мыслительных процессов, утрированный педантизм, вязкость аффекта, злопамятность, брутальная злобность, жестокость, нередко сочетающаяся с подчеркнутой любезностью, слащавостью, подобострастием. В течении эпилепсии могут наблюдаться острые эпилептические психозы с помрачением сознания (эпилептический онейроид, сумеречное помрачение сознания) и без нарушений сознания (острый параноид, депрессия, мания), а также хронические эпилептические психозы (паранойяльные, галлюцинаторно-параноидные и другие состояния).
Возникновение различных клинических проявлений эпилепсии требует тщательного дифференциально-диагностического анализа и необходимого обследования. На этой основе может быть обосновано индивидуальное патогенетическое и симптоматическое терапевтическое вмешательство, включающее в настоящее время широкий набор противосудорожных препаратов и возможность нейрохирургического лечения.
Симптоматические психозы —группа преимущественно психотических неспецифических расстройств (психозов), наблюдаемых при различных соматических, инфекционных и других заболеваниях.
В патогенезе этих расстройств главную роль играют интоксикация, связанная с основным заболеванием, психогенная реакция больного на свое болезненное состояние, а также перенесенные ранее поражения мозга (травмы, интоксикации). Различают острые симптоматические психозы, протекающие обычно с нарушениями сознания, протрагированные (промежуточные) симптоматические психозы без признаков измененного сознания и органический психосиндром, развивающийся вследствие длительного воздействия на мозг того или иного вредного фактора.
Клиническая картина симптоматических психозов полиморфна и может определяться разными психопатологическими синдромами. Остро развивающиеся соматические заболевания (инфаркт миокарда, сосудистые заболевания головного мозга, прободение язвы) могут сопровождаться явлениями оглушения, аменции, делириозными расстройствами. Для хронических заболеваний характерны астения, апатия, сочетающиеся в ряде случаев с тревожным напряжением и депрессией. У многих больных при соматических заболеваниях наряду с относительными кратковременными психотическими расстройствами наблюдаются заострение преморбидных черт характера и формирование ипохондрических расстройств со стойкой фиксацией на болезненных ощущениях.
Пресенильные (предстарческие, инволюционные) и сенильные (старческие) психозы. В предстарческом возрасте наиболее часто наблюдаются инволюционная меланхолия (наряду с депрессией для нее характерны тревога, ажитация, бредовые идеи самоуничижения, осуждения, разочарования, ипохондрические расстройства) или инволюционный параноид (бредовая симптоматика в этих случаях отличается обыденностью содержания, конкретностью, направленностью бредовых построений на окружающих — родственников, соседей, преобладанием бредовых идей ревности, ущерба, преследования).
В старческом возрасте в зависимости от степени выраженности и локализации атрофического мозгового процесса наблюдаются различные варианты деменции: пресенильная деменция (болезнь Пика, хорея Гентингтона, болезнь Паркинсона, болезнь Альцгеймера) и собственно старческая сенильная деменция. Для всех указанных заболеваний наряду с психическими расстройствами характерны неврологическая симптоматика и выявляемая с помощью современных методов исследования атрофия мозговых структур.
Старческое слабоумие.Наблюдается распад психической деятельности, приводящий к утрате индивидуальных особенностей характера, снижению уровня осмысления окружающего, ухудшению памяти, оскудению речи, при сохранении лишь элементарных физических потребностей.
Интоксикационные психические расстройствамогут развиться в результате острого или хронического отравления лекарствами, пищевыми промышленными ядами, а также веществами, находящимися в окружающей среде и поступающими в организм в субтоксических концентрациях и активирующихся в результате комплексирования с другими биологически активными соединениями. Они бывают острыми или протрагированными.
Клинические проявления интоксикационных психических расстройств полиморфны, включают различные психопатологические синдромы. Психозы возникают при острых отравлениях и проявляются обычно различными формами помрачения сознания (оглушение, сопор, кома, делирий), соответствующими неврологическим и соматическим расстройствам. Протрагированные психозы характеризуются наиболее часто психоорганическим синдромом. При хроническом влиянии интоксикации психическое состояние определяется наименее специфическими неврозоподобными расстройствами (в первую очередь различными проявлениями астении), вегетативными дисфункциями и декомпенсацией личностно-типологических черт.
Психопатологические проявления (симптомы, синдромы)
Апатия(безразличие). На начальных этапах развития апатических расстройств отмечается некоторое ослабление увлечений, желаний и стремлений. При психоаффективном безразличии во время расспросов больной высказывает соответствующие жалобы. При неглубоком эмоциональном снижении, например при шизофрении спокойно реагирует на события волнующего, неприятного характера, хотя в целом внешние события больному небезразличны.
В ряде случаев мимика больного обеднена, он не интересуется событиями, не касающимися его лично, почти не участвует в развлечениях. Некоторых пациентов мало трогают даже собственная ситуация и дела семьи. Иногда возникают жалобы на «тупость», «безразличие». Крайняя степень апатии характеризуется полным безразличием ко всему. Выражение лица у больного индифферентное, отмечается безучастность, в том числе к своему внешнему виду и чистоте тела, к пребыванию в больнице, к появлению родственников.
Астения(повышенная утомляемость). При незначительных явлениях утомление возникает при повышенной нагрузке, обычно во второй половине дня.
В более выраженных случаях даже при сравнительно несложных видах деятельности возникает чувство усталости, слабости, объективное ухудшение качества и темпа работы, отдых помогает мало. Астения заметна в конце беседы с врачом (например, больной беседует вяло, стремится поскорее лечь или опереться на что-либо). Среди вегетативных нарушений преобладают повышенная потливость, бледность лица. Крайние степени астении характеризуются резкой слабостью. Утомляют любая деятельность, передвижение, кратковременная беседа. Отдых не помогает.
Аутизм(«погруженность» в себя). Больной существует в своем «внутреннем мире», слова окружающих и события, происходящие вокруг, как бы не доходят до него или приобретают особое, символическое значение.
Аффективные расстройствахарактеризуются неустойчивостью (лабильностью) настроения, изменением аффекта в сторону угнетения (депрессия — см. дальше) или подъема (маниакальное состояние — см. дальше). При этом изменяется уровень интеллектуальной и моторной активности, наблюдаются различные соматические эквиваленты состояния.
Аффективная лабильность(повышенная эмоциональная реактивность). При невыраженных расстройствах круг ситуаций и поводов, в связи с которыми возникает аффект или меняется настроение, несколько расширен по сравнению с индивидуальной нормой, но все же это достаточно интенсивные эмоциональные факторы (например, действительные неудачи). Обычно аффект (гнева, отчаяния, обиды) возникает редко и по интенсивности в значительной степени соответствует вызвавшей его ситуации.
При более выраженных аффективных расстройствах настроение часто меняется по незначительным и разнообразным поводам. Интенсивность расстройств не соответствует реальной значимости психогении. При этом аффекты могут становиться значительными, возникать по совершенно ничтожным поводам или без уловимой внешней причины, несколько раз меняться в течение короткого времени, что крайне затрудняет целенаправленную деятельность.
Бредовые расстройства.Бред — ложное, но не поддающееся логической коррекции убеждение или суждение, не соответствующее реальной действительности, а также социальным и культуральным установкам больного. Бред необходимо дифференцировать от бредоподобных идей, которые характеризуют ошибочные суждения, высказываемые с чрезмерным упорством. Бредовые расстройства характерны для многих психических заболеваний; как правило, они сочетаются с другими психическими нарушениями, формируя сложные психопатологические синдромы. В зависимости от фабулы выделяют бред отношения и преследования (патологическая убежденность больного в том, что он является жертвой преследования), величия (убеждение в высоком, божественном предназначении и особой собственной важности), изменения собственного тела (убеждение в физическом, часто причудливом изменении частей тела), появления тяжелого заболевания (ипохондрический бред, при котором на основании реальных соматических ощущений или без них развивается озабоченность, а затем и убеждение в развитии той или иной болезни при отсутствии явных ее признаков), ревности (обычно болезненная убежденность в неверности супруга формируется на базе сложного эмоционального состояния). Различают также первичный бред, содержание которого и вытекающие из него поступки больного невозможно связать с историей его жизни и особенностями личности, и вторичный бред, условно «вытекающий» из других психических расстройств (например, из галлюцинаций, аффективных нарушений и др.). С точки зрения динамики, относительной специфичности признаков психических заболеваний и прогноза выделяют три основных типа бреда — паранойяльный, параноидный и парафренный.
При паранойяльном бреде содержание патологических переживаний вытекает из обычных жизненных ситуаций, он, как правило, логично построен, аргументирован и не носит абсурдного и фантастического характера. Типичен бред реформаторства и изобретательства, ревности и др. В некоторых случаях имеется тенденция к постоянному расширению бредовых построений, когда новые реальные жизненные обстоятельства как бы «нанизываются» на патологический «стержень» болезненного представления. Это способствует систематизации бреда.
Параноидный бред менее логичен. Чаще характерны идеи преследования и воздействия, нередко сочетающиеся с псевдогаллюцинациями и явлениями психического автоматизма.
Парафренный бред обычно фантастический и полностью абсурдный. Чаще это бред величия. Больные считают себя владельцами огромных богатств, творцами цивилизации. Обычно у них приподнятое настроение, нередко бывают ложные воспоминания (конфабуляция).
Влечения (нарушения).Патология влечения отражает ослабление в результате различных причин (гипоталамические расстройства, органические нарушения ЦНС, состояния опьянения и др.) волевой, мотивированной психической активности. Следствием этого являются «глубинная чувственная потребность» в реализации побуждений и усиление различных влечений. К числу клинических проявлений нарушений влечения относятся булимия (резкое усиление пищевого инстинкта), дромомания (стремление к бродяжничеству), пиромания (стремление к поджогам), клептомания (стремление к кражам), гиперсексуальность, различные варианты извращения полового влечения и др. Патологическое влечение может иметь характер навязчивостей, определяться психическим и физическим дискомфортом (зависимостью), а также возникать остро, по типу импульсивных реакций. В отличие от других вариантов в последнем случае часто полностью отсутствует критическая оценка ситуации, в которой больной пытается реализовать действие, определяемое патологическим влечением.
Нарушение влечений может наблюдаться при разных психических расстройствах, их дифференциально-диагностическая оценка строится, как и в других случаях, с учетом всего комплекса болезненных проявлений и личностно-типологических особенностей больного.
Галлюцинаторные синдромы.Галлюцинации — реально ощущаемое сенсорное восприятие, возникающее при отсутствии внешнего объекта или стимула, вытесняющее действительные раздражения и протекающее без явлений нарушенного сознания. Различают слуховые, зрительные, обонятельные, тактильные (ощущение ползания под кожей насекомых) и другие галлюцинации не являются специфическими психопатологическими проявлениями эндогенных или других психических заболеваний. Особое место принадлежит вербальным галлюцинациям, которые могут быть комментирующими или императивными, проявляться в виде монолога или диалога. Галлюцинации могут появляться у здоровых в состоянии полусна (гипнагогические галлюцинации). Они наблюдаются при шизофрении, эпилепсии, интоксикационных, органических и других психозах, могут носить как острый, так и хронический характер. Как правило, галлюцинации сочетаются с другими психическими нарушениями; наиболее часто формируются различные варианты галлюцинаторно-параноидного синдрома.
Делирий— неспецифический синдром, характеризующийся сочетанным расстройством сознания, восприятия, мышления, памяти, ритма сон— бодрствование, моторным возбуждением. Делириозное состояние является преходящим и колеблющимся по интенсивности. Наблюдается на фоне различных интоксикационных воздействий, обусловленных алкоголем, психоактивными веществами, а также заболеваниями печени, инфекционными болезнями, бактериальным эндокардитом и другими соматическими расстройствами.
Деменция— состояние, обусловленное заболеванием, как правило, хронического или прогрессирующего характера, при котором имеются снижения познавательной, интеллектуальной деятельности, нарушаются память, мышление, ориентировка, понимание происходящего, теряется контроль над побуждениями и эмоциями. При этом сознание формально не изменено, наблюдаются нарушения поведения, мотиваций, эмоционального реагирования. Характерна для болезни Альцгеймера, цереброваскулярных и других заболеваний, первично или вторично воздействующих на мозг.
Депрессия.При незначительных депрессивных расстройствах у больного иногда появляются заметно печальное выражение лица, грустные интонации в беседе, но при этом мимика довольно разнообразна, речь модулирована, больного удается отвлечь, развеселить. Имеются жалобы на «ощущение грусти» или «отсутствие бодрости» и «скуку». Чаще всего осознается связь своего состояния с психотравмирующими влияниями. Пессимистические переживания обычно ограничены конфликтной ситуацией. Имеется некоторая переоценка реальных трудностей, однако больной надеется на благоприятное разрешение ситуации. Сохранены критическое отношение и стремление к борьбе с «болезненным потрясением». При уменьшении психотравмирующих влияний настроение нормализуется.
При утяжелении депрессивной симптоматики мимика становится более однообразной: не только лицо, но и поза выражают уныние (нередко опущены плечи, взгляд направлен в пространство или вниз). Могут быть горестные вздохи, слезливость, жалкая, виноватая улыбка. Больной жалуется на подавленное «упадническое» настроение, вялость, неприятные ощущения в теле. Свою ситуацию считает мрачной, не замечает в ней ничего положительного. Отвлечь и развеселить больного почти не удается.
При выраженной депрессии на лице больного — «маска скорби», лицо вытянувшееся, серовато-цианотичного цвета, губы и язык сухие, взгляд страдающий, выразительный, слез обычно нет, мигание редкое, иногда глаза полузакрыты, углы рта опущены, губы часто сжаты. Речь не модулирована вплоть до неразборчивого шепота или беззвучных движений губ. Сгорбленная поза с опущенной головой, сдвинутыми коленями. Возможны также раптоидные состояния: больной стонет, рыдает, мечется, стремится к самоповреждениям, ломает руки. Преобладают жалобы на «нестерпимую тоску» или «отчаяние». Свою ситуацию считает безысходной, безнадежной, беспросветной, существование — невыносимым.
Особым видом депрессии является так называемая скрытая (маскированная, ларвированная, соматизированная депрессия). При ее развитии у больных, преимущественно наблюдаемых в общесоматических учреждениях, на фоне незначительного изменения аффекта развиваются разнообразные соматовегетативные (висцеровегетативные) расстройства, имитирующие различные заболевания органов и систем. При этом собственно депрессивные расстройства отходят как бы на второй план, а сами больные в большинстве случаев возражают против оценки их состояния как «депрессия». Соматическое же обследование в этих случаях не выявляет значительных расстройств, которые могли бы объяснить стойкие и массивные жалобы больного. Путем исключения того или иного затянувшегося соматического страдания, учитывая фазность течения соматовегетативных нарушений (в том числе и суточные колебания со значительным ухудшением по утрам), выявляя с помощью клинических и психодиагностических исследований наличие скрытой, атипичной тревоги и депрессии, а главное — наблюдая эффект при назначении антидепрессанта, можно сделать заключение о наличии скрытой депрессии.
Ипохондрические расстройствахарактеризуются неоправданно повышенным вниманием к своему здоровью, крайней озабоченностью даже незначительным недомоганием, убежденностью в наличии тяжелой болезни при отсутствии ее объективных признаков. Ипохондрия обычно является составной частью более сложных сенестопатически-ипохондрического, тревожно-ипохондрического и других синдромов, а также может сочетаться с навязчивостями, депрессией, паранойяльным бредом.
Маниакальное состояние.При развитии маниакального состояния вначале появляется едва заметная приподнятость настроения, в частности оживление мимики. Больной отмечает бодрость, неутомимость, хорошее самочувствие, «находится в отличной форме», несколько недооценивает реальные трудности. В последующем наблюдается явное оживление мимики, больной улыбается, глаза блестят, нередко склонен к юмору, остротам, в некоторых случаях заявляет, что чувствует «особый прилив сил», «помолодел», необоснованно оптимистичен, события с неблагоприятным значением считает пустяковыми, все трудности — легко преодолимыми. Поза непринужденная, излишне размашистые жесты, иногда в беседе — повышенный тон.
При выраженном маниакальном состоянии возникает генерализованное, нецеленаправленное двигательное и идеаторное возбуждение, при крайней выраженности аффекта — до степени неистовства. Лицо нередко краснеет, присоединяется хрипота голоса, тем не менее больной отмечает «необыкновенно хорошее самочувствие».
Мышление (нарушения).Характерными симптомами являются обстоятельность мышления, ментизм, резонерство, навязчивости (обсессии), повышенная отвлекаемость. Вначале эти симптомы почти незаметны, практически мало влияют на продуктивность общения, социальные контакты. Однако по мере развития заболевания они становятся более выраженными и постоянными, что затрудняет общение с больным. При наибольшей их выраженности продуктивный контакт с больными практически невозможен.
Память (нарушения).При легкой степени гипомнезии на текущие события больной в целом помнит события ближайших 2—3 дней, но иногда допускает незначительные ошибки или неуверенность при воспоминании об отдельных фактах (например, не помнит события первых дней пребывания в больнице). При нарастании нарушений памяти больной не может вспомнить, какие из процедур принимал 1—2 дня назад; лишь при напоминании соглашается, что сегодня уже беседовал с врачом; не помнит блюд, которые получал во время вчерашнего ужина или сегодняшнего завтрака, путает даты ближайших свиданий с родственниками.
При выраженной гипомнезии отмечается полное или почти полное отсутствие памяти о ближайших событиях.
Гипомнезия на прошлые события начинается с того, что больной испытывает незначительные затруднения при необходимости вспомнить даты своей биографии, а также сроки общеизвестных событий. При этом иногда наблюдается смещение событий во времени или даты называются приблизительно, некоторые из них больной относит к соответствующему году, но не помнит месяца и дня. Отмечаемые расстройства памяти практически не мешают осуществлению обычной деятельности. Однако по мере развития заболеваний больной уже затрудняется вспомнить даты большинства общеизвестных событий или вспоминает с большим трудом лишь некоторые из них. При этом грубо нарушена память о событиях в своей личной жизни, на вопросы отвечает приблизительно или после сложных подсчетов. При выраженной гипомнезии отмечается полное или почти полное отсутствие памяти о прошлых событиях, на соответствующие вопросы больные отвечают «не помню». В этих случаях они социально беспомощны и нетрудоспособны.
Психоорганический(органический, энцефалопатический) синдром— состояние достаточно стабильной психической слабости, выражающееся в наиболее легкой форме повышенной истощаемостью, эмоциональной лабильностью, неустойчивостью внимания и другими проявлениями астении, а в более тяжелых случаях — также психопатоподобными расстройствами, снижением памяти, нарастающей психической беспомощностью. Основу патологического процесса при психоорганическом синдроме определяют текущее заболевание головного мозга органической природы (травматическая болезнь, опухоль, воспаление, интоксикационное поражение) или его последствия. Неспецифическая психопатологическая симптоматика нередко сочетается с очаговыми поражениями головного мозга с соответствующими неврологическими и психическими расстройствами. Среди вариантов синдрома выделяют астенический с преобладанием физической и психической истощаемости; эксплозивный, определяемый аффективной лабильностью; эйфорический, сопровождающийся повышенным настроением, благодушием, снижением критического отношения к себе, а также аффективными взрывами и приступами гневливости, завершающимися слезливостью и беспомощностью; апатический, характеризующийся снижением интересов, безразличием к окружающему, ослаблением памяти и внимания.
Раздражительность повышенная.На первых этапах заболевания возникает в связи с конкретной эмоционально значимой ситуацией. Больной иногда выглядит раздраженным и хмурым, но чаще раздражительность выявляется только при расспросе, отсутствует фиксация на ней, сохраняются критическое отношение и способность к сотрудничеству с окружающими.
Постепенно, однако, повышенная раздражительность может приобретать почти постоянный характер. Она возникает при действии не только эмоционально значимых, но и индифферентных раздражителей (яркий свет, громкий разговор). Больной внешне выглядит напряженным, с трудом сдерживает аффект гнева. Внешнюю обстановку оценивает как «возмутительную», его трудно привлечь к сотрудничеству.
Для наиболее выраженных форм повышенной раздражительности характерны ярость, отрывочные крики, брань, возникающие по малейшему поводу. При этом возможны нападения на объект гнева, при крайней выраженности возникает сужение сознания, последовательная самооценка отсутствует.
Растерянность.В начале появляются неуверенность, характерно беспричинное умолкание в беседе, «озадаченное» выражение лица. Иногда больной сообщает, что запутался, растерялся. Считает, что внешняя ситуация или внутреннее состояние в общем понятны, но все же странны, неясны, ставят в тупик, требуют разъяснения. С развитием растерянности больной с интересом присматривается и прислушивается к обстановке или становится задумчивым, погруженным в себя. При этом речь теряет последовательность, становится сбивчивой, больной не договаривает фразы, что, однако, не исключает возможности установления продуктивного контакта. На его лице — выражение удивления, он морщит лоб, брови приподняты, взгляд блуждающий, ищущий, движения и жесты неуверенные, незавершенные, противоречивые. Часто разводит руками, пожимает плечами, просит «разъяснить непонятное».
Выраженная растерянность сопровождается мимикой недоумения или (при аутопсихической растерянности) «зачарованности» с застывшим лицом, «вниманием, обращенным внутрь», нередко у больного при этом широко раскрытые, блестящие глаза. Речь хаотична, разорвана до бессвязности, прерываемая молчанием.
Сенестопатические расстройства.Наиболее характерно проявление в различных частях тела неприятных и мучительных ощущений боли, жжения, стягивания, носящих необычный, порой вычурный характер. Врачи, обследуя больного, не выявляют «болящий» орган или часть тела и не находят объяснения неприятным ощущениям. При стабилизации сенестопатических расстройств они во многом определяют стиль поведения больного, требующего всесторонних дополнительных и, как правило, безрезультатных исследований. Сенестопатические ощущения как психопатологические проявления следует тщательно дифференцировать от начальных симптомов различных соматических и неврологических заболеваний. Сенестопатии при психических заболеваниях обычно сочетаются с другими психическими нарушениями, характерными для шизофрении, депрессивной фазы маниакально-депрессивного психоза и других заболеваний. Чаще всего сенестопатии входят в состав более сложного сенестопатически-ипохондрического синдрома.
Сон (нарушения).Характерны расстройства засыпания, нарушения глубины и длительности сна, расстройства пробуждения, дневная сонливость.
Расстройства засыпания.Вначале изредка, особенно при усталости, появляется запаздывание наступления сна в пределах 1 ч. При этом иногда отмечаются парадоксальная сомнезия (чувство сонливости рассеивается при попытке уснуть), просоночные гиперестезии слуха, обоняния, не вызывающие беспокойства. При трудностях засыпания больной остается в постели, на имеющиеся нарушения обычно не обращает внимания, отмечая их только при специальных расспросах.
При более выраженных нарушениях почти постоянно имеются расстройства засыпания, беспокоящие больного. Запаздывание наступления сна — в пределах 2 ч, при этом наряду с парадоксальной сомнезией и дремотными гиперестезиями могут наблюдаться чувство внутреннего напряжения, беспокойства, различные вегетативные расстройства. Больной при трудностях засыпания иногда встает с постели.
Выраженные нарушения засыпания характеризуются постоянно мучающей, изматывающей невозможностью в течение нескольких часов уснуть. Иногда в этот период отмечается полное отсутствие дремоты. В этих случаях больной лежит в постели с открытыми глазами и в напряжении пытается уснуть. Могут отмечаться беспокойство, фобии, выраженные вегетативные нарушения, нередко — гиперестезии, гипнагогические галлюцинации. Больной встревожен, со страхом ждет ночи, при невозможности уснуть старается изменить суточный ритм сна, активно ищет помощи.
Нарушения глубины и длительности ночного сна.Изредка, чаще при усталости, появляются внезапные ночные пробуждения. Вслед за которыми вновь наступает сон. В ряде случаев интрасомнические расстройства носят иной характер и выражаются в появлении периодов поверхностного сна с обильными и яркими сновидениями. Общая продолжительность ночного сна обычно не изменена. При наличии указанных нарушений ночью больной продолжает оставаться в постели, не придавая им серьезного значения.
В более выраженных случаях почти постоянно имеются нарушения ночного сна в виде пробуждений (диссоциированный, раздробленный ночной сон, обычно сопровождающийся сенестопатиями, фобиями, вегетативными нарушениями). Пробуждения мучительны для больного, после них долгое время он не может вновь уснуть. В ряде случаев интрасомнические расстройства выражаются в поверхностном наполненном грезами состоянии полусна, не приносящем по утрам ощущения бодрости и свежести. Общая продолжительность ночного сна, как правило, уменьшается на 2— 3 ч (длительность сна составляет 4—5 ч).
Перечисленные расстройства тяжело переносятся больным, он ищет помощи, стремится выполнять врачебные рекомендации.
При крайних степенях нарушений глубины и длительности сна отмечается мучительная, почти ежедневная бессонница, когда сон не наступает вообще на протяжении всей ночи или короткие периоды поверхностного сна сменяются частыми пробуждениями. Иногда интрасомнические расстройства сопровождаются частыми сноговорениями, сомнамбулизмом, выраженными ночными страхами. У больного нередко имеется страх перед бессонницей (агрипнофобия), он тревожен, раздражителен, активно ищет врачебной помощи. Продолжительность ночного сна снижается в этих случаях обычно на 4—5 ч (длительность сна иногда составляет лишь 2—3 ч).
Расстройства пробуждения. В легких случаях изредка, при усталости, после сомато- и психогении, появляется затягивание пробуждения, когда больной не может в течение нескольких минут обрести чувство бодрости и свежести. В этот период имеется выраженная сонливость. Другой вид нарушений пробуждения — крайне быстрое, внезапное пробуждение по утрам с неприятными вегетативными расстройствами. Нарушения пробуждения не вызывают беспокойства больного, об их наличии удается обычно узнать только при специальном расспросе.
При усложнении симптоматики нарушения пробуждения почти постоянны, по утрам отсутствует свойственное отдохнувшему человеку ощущение свежести и бодрости. При трудностях пробуждения наряду с тяжелой сонливостью иногда отмечается просоночная дезориентировка. Нарушения пробуждения могут выражаться в виде крайне быстрого, мгновенного пробуждения со значительными вегетативными реакциями (сердцебиение, страх, тремор и др.). Больной обеспокоен нарушениями пробуждения, при его замедлении в утренние часы обычно вял, сонлив.
Наиболее выраженные расстройства пробуждения характеризуются мучительными, почти постоянными нарушениями в виде длительной невозможности после сна включиться в активную деятельность, ощущением усталости, полным отсутствием бодрости и свежести. Во время просоночных состояний отмечаются иллюзорные и гипносомнические галлюцинаторные расстройства, дезориентировка, дисфагии. После пробуждения в первой половине дня больной испытывает постоянную вялость, сонливость. Наряду с трудностями пробуждения может отмечаться внезапное пробуждение с ощущением отсутствия сна (отрицание бывшего сна). Выраженное ощущение разбитости, вялости, отсутствие бодрости и свежести крайне беспокоят больного.
Повышенная сонливость.Первые проявления повышенной сонливости обнаруживают лишь при расспросах, число часов сна в сутки увеличено незначительно (не более чем на 1 ч). Имеющаяся сонливость легко преодолевается больным, не является для него актуальной. В более выраженных случаях по утрам больной долго спит, просыпается с трудом, жалуется на сонливость в течение дня, которую не может преодолеть. В беседе заметно «сонное» выражение лица (расслабленная мимика, слегка опущенные веки). Кроме ночного сна, он, как правило, спит или дремлет днем по 3—4 ч.
Наибольшая сонливость характеризуется тем, что больной почти весь день спит или дремлет, активная деятельность из-за этого для него крайне затруднена. При обращении к больному он с трудом отвечает на простые вопросы. При этом типично «заспанное», несколько отечное лицо, веки опущены, расслаблена мускулатура лица и всего тела.
Тревога.Вначале чувство смутного беспокойства возникает лишь временами, чаще в конкретных субъективно значимых ситуациях. При этом движения и поза больного внешне спокойны, но временами изменяется мимика, появляется подвижный беспокойный взгляд, речь становится несколько сбивчивой, с обмолвками, запинками или излишней детализацией. При этом сохраняется критическое отношение к тревожному настроению, которое оценивается как «внутренний дискомфорт, небольшое волнение» и часто успешно подавляется. Целесообразная деятельность чаще не нарушатся, возможно даже повышение работоспособности.
Указанные нарушения могут приобретать постоянный характер. В беседе заметны мелкие лишние движения; при страхе, связанном с внешней обстановкой, больной напряжен, насторожен, недоверчив, вздрагивает, оглядывается. Состояние оценивается как «внутреннее беспокойство» или «напряжение», «стеснение». Почти постоянные мысли об опасности, угрожающей обстановке, тревожных событиях, ожидающихся в недалеком будущем. Целесообразная деятельность нарушается, появляются тремор, потливость, учащенный пульс.
При выраженном тревожном состоянии и паническом страхе отмечаются резкое двигательное возбуждение, чаще всего беспорядочные метания, паническое бегство, стремление спрятаться. Иногда, наоборот, возникает общая «скованность». Зрачки и глазные щели расширены, отмечаются бледность, холодный пот, прерывистое дыхание, иногда непроизвольное мочеиспускание. Последовательный отчет о состоянии получить невозможно, речь носит характер нечленораздельных обрывочных выкриков: «Спасите!.. Что делать?..» Больной стонет, временами умоляет его спрятать, защитить; испытывает ужас, панический страх.
Список основной литературы
Абабков В.А. Проблема научности в психотерапии. — СПб., 1998. — С. 75. Аведисова А.С. Особенности психофармакотерапии больных с пограничными… Аведисова А.С. Сравнительная оценка эффективности и переносимости антидепрессантов при терапии больных с депрессиями…Ссылки
1) Каннабих Ю.В. История психиатрии (переиздание). — М., 1994.
2) Юдин Т.И. Неполноценность современного понятия «неврозы» с точки зрения патогенетической, клинической и врачебно-практической. // Труды Первого Украинского съезда невропатологов и психиатров. — Харьков, 1935.
3) Kraepelin E. Psychiatrie, Lehrbuch. — Leipzig. — Bd IV. — 1915.
4) Гольденберг С.И., Гольдовская Т.И. Проблемы неврастении и неврозов. — М., 1935.
5) Ушаков Г.К. Пограничные нервно-психические расстройства. — М.: Медицина, 1987.
6) Боголепов Н.К. Невротические реакции после эмоциональных травм // Проблема экспертизы трудоспособности и диагностики пограничных состояний. — М., 1939.
7) Краснушкин Е.К. О роли вегетативной нервной системы при психических расстройствах // Вопросы социальной и клинической психоневрологии. — М., 1948.
8) Ганнушкин П.Б. Клиника психопатий, их статика, динамика, систематика // Избранные труды. — М., 1964.
9) Кожевников А.Я. Курс нервных болезней. — М., 1904.
10) Жане П. Неврозы. — М., 1911.
11) Акофф Р., Эмери Ф.О. О целеустремленных системах. — М., 1974.
12) Анохин П.К. Вступительная статья // Гельгорн З. Регуляторные функции автономной нервной системы. — М., 1948.
13) Царегородцев Г.И. Общество, окружающая среда, медицина // Вопросы философии. — 1975. — № 2.
14) Павлов И.П. Ответ физиолога психологам // Полн. собр. соч. — М.— Л. — 1951. — Т. III, кн. 2.
15) Лингарт Йозеф. Процесс и структура человеческого учения. — М., 1970.
16) Берталанфи Л. Общая теория систем: критический обзор // Исследования по общей теории систем. — М., 1969.
17) Ухтомский А.А. Собр. соч. — Л., 1951.
18) Баевский P.M. Биокибернетика и прогностика, некоторые проблемы оценки адаптационно-приспособительной деятельности организма // Кибернетические аспекты адаптации системы «человек — среда». — М., 1975.
19) Ушаков Г.К. Систематика пограничных нервно-психических расстройств // Неврозы и пограничные состояния. — Л., 1972.
20) Роговин М.С. Фиксированные формы поведения и их значение для неврологической и психиатрической клиники // Журн. невропатол. и психиатр. — 1970. — Вып. 8.
21) Ганнушкин П.Б. Психиатрия, ее задачи, объем, преподавание // Избранные труды. — М., 1964.
22) Зиновьев П.М. Характер и конституция // Научное слово. — 1929. — № 5.
23) Халецкий A.M. Уровни психической деятельности. — М., 1970.
24) Лабори Г. О поисках основ психобиологии // Журн. невропатол. и психиатр. — 1958. — Вып. 5.
25) Дубровский Д.И. Психические явления и мозг. — М., 1971.
26) Анохин П.К. Очерки по физиологии функциональных систем. — М., 1975.
27) Монахов К.К. К вопросу о некоторых нейрофизиологических механизмах психической и высшей нервной деятельности человека // Журн. невропатол. и психиатр. — 1975. — Вып. 2.
28) Берг А.И. Непрерывность технического прогресса // Новый мир. — 1975. — № 1.
29) Линдсей П., Норман Д. Переработка информации у человека: Введение в психологию. — М., 1974.
30) Граве П.С., Шнейдман М.Р. Реактивные состояния в психиатрии с позиций теории адаптации // Адаптивные системы. — Рига, 1972. — Т.1.
31) Рубинштейн С.Л. Основы общей психологии. — М., 1946.
32) Меграбян Л.А. Общая психопатология. — М., 1974.
33) Фейербах Л. Избранные философские произведения. — М., 1955.
34) Ярошевский Тадеуш М. Философские проблемы антропогенеза // Вопросы философии. — 1975. — № 6.
35) Selye H. Perspectives in Stress // Research. Perspectives in Biol. and Med., 1959. — Vol. II, N 4.
36) Лурия А.Р. Основы нейропсихологии. — М., 1973.
37) Дубинин Н.П. Популяционная концепция и типологическое мышление в проблеме человека // Вопросы философии. — 1975. — № 10.
38) Фролов И.Т. Перспективы человека // Вопросы философии. — 1975. — №7.
39) Опарин А.И. В сб.: Философские проблемы современного естествознания. — М., 1959.
40) Леонтьев А.Н. Личность. Материалы обсуждения проблем личности на симпозиуме, состоявшемся 10—12 марта 1970, Москва. — М., 1971.
41) Давыдовский И.В. Проблемы причинности в медицине. — М., 1962.
42) Снежневский А.В. Психиатрический диагноз // Справочник по психиатрии. — М.: Медицина, 1974.
43) Фридман Б.Д. Л.М. Розенштейн как клиницист-методолог // Проблемы неврастении и неврозов. — М: Биомедгиз, 1936.
44) Остроглазов В.Г. Пограничные психопатологические состояния в общемедицинской практике. — М.: МЗ СССР, 1988.
45) Павловские клинические среды. — М.—Л., 1954.
46) Труды первого Всесоюзного съезда невропатологов и психиатров. — М., 1929.
47) Авербух Е.С. Невротические и неврозоподобные синдромы у больных в позднем возрасте // Третий Всероссийский съезд невропатологов и психиатров. — М., 1974. — Т. II.
48) Ганнушкин П.Б. Избранные труды. — М., 1964.
49) Сухарева Г.Е. Клинические лекции по психиатрии детского возраста. — М., 1959.
50) Сандомирский П.И. К анализу симптомообразования различных форм неврастении. — Л., 1939.
51) Павлов И.П. Павловские среды. — М., 1949.
52) Клиническая психиатрия / Под редакцией Г. Груле, Р. Юнга, В. Майер-Гросса, М. Мюллера. М., 1967.
53) В.В. Довгуш, А.И. Кудрин «Военная медицина и боевая подготовка войск». — СПб., 1998.
54) Наумов А.Н. Журн. Эксперт, 1995. — № 10.
55) Медведев Г.У. Чернобыльская тетрадь // Новый мир. — 1989. — № 6.
56) Актуальные вопросы военной и экологической психиатрии. С.-Петербург. — 1995.
57) Европейская хартия по окружающей среде и охране здоровья. — Копенгаген: Изд-во ВОЗ, 1989.
58) Аствацатуров М.И. Экзогенные болезни нервной системы. // Труды Первого Всесоюзного съезда невропатологов и психиатров. — М., 1929.
59) Исурина Г.Л., Карвасарский Б.Д., Мельников А.К. и др. Сравнительная эффективность индивидуальной и групповой психотерапии при неврозах: Методические рекомендации. — Л., 1989.
60) Охрана здоровья населения России. М., 1995. — Вып. 1.
– Конец работы –
Используемые теги: Пограничные, психические, Расстройства0.045
Если Вам нужно дополнительный материал на эту тему, или Вы не нашли то, что искали, рекомендуем воспользоваться поиском по нашей базе работ: Пограничные психические расстройства
Что будем делать с полученным материалом:
Если этот материал оказался полезным для Вас, Вы можете сохранить его на свою страничку в социальных сетях:
| Твитнуть |
Хотите получать на электронную почту самые свежие новости?






Новости и инфо для студентов