рефераты конспекты курсовые дипломные лекции шпоры
- Раздел Биология
- /
- Функциональное деление
Реферат Курсовая Конспект
Функциональное деление
Функциональное деление - раздел Биология, 1. 3,4,5 пары черепно мозговых нервов и области их иннервации · Соматическая (Анимальная) Нервная Система · Автономная (Вегетативн...
· Соматическая (анимальная) нервная система
· Автономная (вегетативная) нервная система
· Симпатический отдел вегетативной нервной системы
· Парасимпатический отдел вегетативной нервной системы
· Метасимпатический отдел вегетативной нервной системы (энтеральная нервная система)
Нервная система обеспечивает взаимосвязь между отдельными органами и системами органов и функционирование организма как единого целого. Она регулирует и координирует деятельность различных органов, приспосабливает деятельность всего организма как целостной системы к изменяющимся условиям внешней и внутренней среды. С помощью нервной системы осуществляются восприятие и анализ разнообразных раздражений из окружающей среды и внутренних органов, а также ответные реакции на эти раздражения. Вместе с тем следует иметь в виду, что вся полнота и тонкость приспособления организма к окружающей среде осуществляются при взаимодействии нервных и гуморальных механизмов регуляции.
108. нижняя полая вена, основные венозные коллекторы таза и ноги:
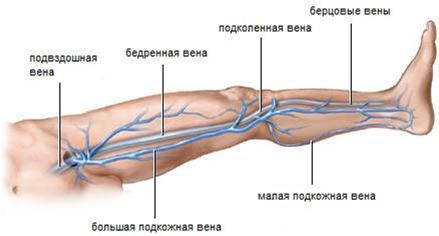 Нижняя полая вена (лат. vena cava inferior) — большая вена, открывающаяся в правое предсердие и собирающая венозную кровь от нижней части тела. Образуется слиянием правой и левой общих подвздошных вен.
Нижняя полая вена (лат. vena cava inferior) — большая вена, открывающаяся в правое предсердие и собирающая венозную кровь от нижней части тела. Образуется слиянием правой и левой общих подвздошных вен.
Различают поверхностные и глубокие вены нижних конечностей и соединяющие их перфоранты (коммуниканты).
1) Поверхностные вены расположены непосредственно под кожей и представлены:
кожными венами подошвенной и тыльной поверхности стопы,
большой подкожной веной,
малой подкожной веной,
многочисленными притоками большой и малой подкожных вен.
Именно эти сосуды подвергаются наиболее выраженной трансформации при развитии варикозной болезни. т.к. не могут противостоять патологическому повышению венозного давления в связи с отсутствием плотных опорных структур в окружающих их тканях.
В области стопы подкожные вены образуют две сети - кожную венозную подошвенную сеть и кожную венозную сеть тыла стопы. Общие тыльные пальцевые вены, входящие в состав кожной венозной сети тыла стопы, анастомозируя между собой, образуют кожную тыльную дугу стопы. Концы этой дуги продолжаются в проксимальном направлении, образуя два продольных ствола: медиальную (v. marginalis medialis) и латеральную (v. marginalis lateralis) краевые вены. Продолжением этих вен на голени являются соответственно большая и малая подкожные вены. На подошвенной поверхности стопы выделяют подкожную венозную подошвенную дугу, которая широко анастомозирует с краевыми венами и посылает в каждый межпальцевый промежуток межголовчатые вены, которые, в свою очередь, анастомозируют с венами, образующими тыльную дугу.
Большая подкожная вена нижней конечности (v. saphena magna), являясь продолжением медиальной краевой вены (v. marginalis medialis), переходит на голень по переднему краю внутренней лодыжки, далее идет вдоль медиального края большеберцовой кости и, огибая медиальный мыщелок, в области коленного сустава сзади переходит на внутреннюю поверхность бедра. На голени большая подкожная вена располагается в непосредственной близости от n. saphenus, обеспечивающего иннервацию кожи медиальной поверхности голени и стопы.
На бедре VSM может быть представлена 1-3 стволами. Устье большой подкожной вены (сафенофеморальный анастомоз) находится в области овальной ямки (hiatus saphenus), где терминальный отдел ее перегибается через край серповидного отростка широкой фасции бедра, прободает lamina cribrosa и впадает в бедренную вену. Сафенофеморальный анастомоз может находиться на расстоянии от 2 до 6 см ниже паховой связки.
На всем протяжении в большую подкожную вену впадает множество притоков, собирающих кровь не только от нижней конечности, но и от наружных половых органов, передней брюшной стенки, кожи и подкожной клетчатки ягодичной области. Ширина просвета большой подкожной вены в норме 0,3-0,5 см. В ней определяется от 5 до 10 пар клапанов.
В терминальный отдел большой подкожной вены впадают 5 довольно постоянных венозных стволов:
1 наружная половая (срамная) вена (v. pudenda externa), рефлюкс по которой может стать причиной развития промежностного варикоза
2 поверхностная надчревная вена (v. epigastrica superfacialis) - наиболее постоянный приток
3 поверхностная вена, окружающая подвздошную кость (v. circumflexa ilei superfacialis);
4 заднемедиальная вена, или добавочная медиальная подкожная вена (v. saphena accessoria medialis);
5 переднелатеральная вена, или добавочная латеральная подкожная вена (v. saphena accessoria lateralis).
Малая подкожная вена (v. saphena parva) является продолжением наружной краевой вены стопы (v. marginalis lateralis). Проходя позади латеральной лодыжки и направляясь кверху, малая подкожная вена сначала располагается по наружному краю пяточного (ахиллова) сухожилия, а затем ложится на его заднюю поверхность, приближаясь к средней линии задней поверхности голени. Начиная с этой области, вена чаще всего представлена одним стволом, реже двумя. На всем протяжении малую подкожную вену сопровождает n. cutaneus surae medialis, иннервирующий кожу заднемедиальной поверхности голени.
На границе между средней и верхней третями голени малая подкожная вена проникает в толщу глубокой фасции и располагается между ее листками. Достигнув подколенной ямки, она прободает глубокий листок фасции и в 25 % наблюдений впадает в подколенную вену. В ряде случаев малая подкожная вена, проходя выше подколенной ямки, впадает в бедренную вену или притоки глубокой вены бедра, а иногда заканчивается в каком-либо притоке большой подкожной вены. В верхней трети голени малая подкожная вена образует многочисленные анастомозы с системой большой подкожной вены
Бедренно-подколенная вена (v. femoropoplitea — вена Джиакомини) является наиболее крупным, эпифасциально расположенным постоянным приустьевым притоком VSР, связывающим ее с большой подкожной веной бедра. Рефлюкс по вене джиакомини из бассейна большой подкожной вены может стать причиной варикозного расширения VSР. Возможен и обратный механизм, когда в результате клапанной недостаточности малой подкожной вены происходит варикозная трансформация вены джиакомини с вовлечением в процесс большой подкожной вены.
2) Глубокие вены расположены в толще мышечных массивов нижних конечностей, обеспечивают основной объем кровотока и представлены:
венами тыла стопы и подошвы: тыльная и подошвенная глубокие венозные дуги,
венами голени: передняя и задняя большеберцовая, малоберцовые вены,
венами области колена: подколенная вена, икроножные и камбаловидные вены,
венами бедра: глубокая, поверхностная и общая бедренные вены .
Глубокая венозная система стопы формируется из парных вен-спутниц, сопровождающих артерии. Эти вены образуют две глубокие дуги - тыльную и подошвенную глубокие дуги. Из тыльной глубокой дуги формируются передние большеберцовые вены (vv. tibiales anteriores), из подошвенной - задние большеберцовые (vv. tibiales posteriores), принимающие малоберцовые (vv. peroneae). Таким образом, тыльные вены стопы переходят в передние большеберцовые; подошвенные медиальные и латеральные образуют задние большеберцовые.
Венозная система голени представлена тремя парами глубоких вен - большеберцовыми (передними и задними) и малоберцовой. Основную нагрузку в осуществлении оттока с периферии несут задние большеберцовые вены, в которые дренируются малоберцовые вены.
Подколенная вена (v. poplitea) - короткий ствол, образованный слиянием глубоких вен голени. На своем протяжении, кроме малой подкожкой вены, она принимает парные вены коленного сустава. Проникнув в бедренно-подколенный канал через его нижнее отверстие, она получает название бедренной вены.
Система суральных вен представлена парными vv. gastrocnemius и непарной v. soleus, дренирующими в подколенную вену синусы икроножной и камбаловидной мышц соответственно. Медиальная и латеральная икроножные вены выходят из одноименных головок m. gastrocnemius и впадают либо общим устьем, либо раздельно в подколенную вену на уровне суставной щели. V. soleus на всем протяжении сопровождается одноименной артерией, являющейся ветвью а. poplitea. v. soleus впадает в подколенную вену самостоятельно, проксимальнее устья икроножных вен, или сливается с последним.
Бедренную вену (v. femoralis) большинство хирургов подразделяют на поверхностную (v. femoralis superfacialis), которая расположена дистальнее, и общую (v. femoralis communis), расположенную проксимальнее впадения глубокой вены бедра. Подобное подразделение имеет большое значение не только в анатомическом, но, что чрезвычайно важно, и в функциональном отношении.
Глубокая вена бедра (v. femoralis profunda), как правило, самый дистальный из крупных притоков бедренной вены. Она впадает в бедренную вену в среднем на 6-8 см ниже паховой связки. Дистальнее этого уровня в бедренную вену впадают небольшого диаметра притоки, соответствующие мелким ветвлениям бедренной артерии, и иногда нижняя ветвь латеральной окружающей бедро вены, если она представлена в виде не одного ствола, а 2-З сосудов. Кроме того, ниже устья глубокой вены бедра обычно впадают две вены-спутницы (параартериальное венозное русло).
Общая бедренная вена, помимо большой подкожной вены, принимает медиальную и латеральную окружающие бедро вены. Медиальная окружающая бедро вена расположена проксимальнее латеральной. Она может впадать на уровне устья большой подкожной вены и даже выше его.
3) Перфорантные вены (коммуниканты) представляют собой тонкостенные венозные сосуды, соединяющие систему поверхностных и глубоких вен и обеспечивающие однонаправленный ток крови из поверхностных вен в глубокие.
Это сосуды различного диаметра - от долей миллиметра до 2 мм, длинной до 15 см, чаще имеющие косой ход. Большинство из них содержат клапаны, ориентированные таким образом, что обеспечивают односторонний ток крови. Наряду с коммуникантами, содержащими клапаны, имеются так называемые нейтральные, или бесклапанные, перфоранты, расположенные преимущественно на стопе.
Перфорантные вены подразделяют на прямые и непрямые. Первые представляют собой сосуды, непосредственно соединяющие глубокую и поверхностную вены. Типичным примером прямого перфоранта является сафеноподколенное соустье. Прямых перфорантов немного, они более крупные и расположены в основном в дистальных отделах конечности (перфорантные вены Коккета в сухожильной части голени по медиальной поверхности). Непрямые перфоранты соединяют какую-либо подкожную вену с мышечной, которая, в свою очередь, прямо или опосредованно сообщается с глубокой веной. Непрямых перфорантов много; они обычно очень мелкие и расположены в основном в области мышечных массивов. Все перфоранты, как прямые, так и непрямые, сообщаются чаще всего не с основным стволом подкожной вены, а с каким-либо из его притоков. Например, перфорантные вены Коккета, расположенные на внутренней поверхности нижней трети голени и наиболее часто поражающиеся при варикозной и посттромбофлебитической болезнях, соединяют с глубокими венами не ствол большой подкожной вены, а ее заднюю ветвь (вена Леонардо). Общее количество перфорантных вен превышает 100.
109. оболочки и межоболочечные пространства головного мозга, пазухи твердой мозговой оболочки, продукция и отток спинномозговой жидкости:
Головной мозг покрыт тремя оболочками (memnges) — твердой, паутинной и мягкой ( 22). Оболочки головного мозга являются продолжением оболочек спинного мозга.
1. Твердая оболочка головного мозга (dura mater encephali) состоит из двух слоев плотной соединительной ткани Наружный слой непосредственно прилегает к внутренней поверхности костей черепа и является их надкостницей Последняя проникает в отверстия черепа, где образует воронкообразные влагалища для черепных нервов. Внутренний слой, обращенный к мозгу, рыхло связан соединительнотканными нитями с паутинной оболочкой Твердая мозговая оболочка иннервируется веточками тройничного и блуждающего нервов В отдельных местах твердая мозговая оболочка, расщепляясь на два листка, образует синусы (sinus durae matris), являющиеся коллекторами венозной крови
2. Паутинная оболочка головного мозга (arachnoidea encephali) представляет собой тонкую соединительнотканную мембрану, покрытую эндотелием, расположенную между твердой и мягкой мозговыми оболочками Она связана с мягкой мозговой оболочкой посредством многочисленных отростков, перекладин и тонких нитей, поэтому в области щелей и борозд в подпаутинном пространстве (cavum subarachnoi-dale) образуются полости, иногда достигающие больших размеров,— под-паутинные цистерны (cis-ternae subarachnoidales). К наиболее крупным цистернам относятся: моз-жечково-мозговая цистерна (cisterna cerebellome-dullaris), расположенная между нижней поверхностью мозжечка и задней поверхностью продолговатого мозга; цистерны латеральной ямки большого мозга (cisterna fossae lateralis cerebri) находятся в области одноименной щели; цистерна перекреста (cisterna chiasmatis) — в области зрительного перекреста межножковая цистерна (Cisterna interpe- р„, ^ схема оболочек головного мозга dunculans), расположенная между ножками мозга.
Наружная поверхность паутинной оболочки с прилегающей к ней твердой оболочкой связана рыхло, однако в некоторых местах от нее поднимаются отростки—грануляции паутинной оболочки (granulationes arachnoideales) (пахионовы грануляции), которые входят в твердую мозговую оболочку и вместе с ней во внутреннюю поверхность черепных костей или в пазухи; в этих местах костная ткань рассасывается и образуются небольшие углубления—грануляционные ямки (foveolae granulares), или ямки пахионовых грануляций, которых особенно много возле стреловидного шва крыши черепа. Через грануляции паутинной оболочки подпаутинное пространство сообщается с венозными синусами.
3. Мягкая оболочка головного мозга (pia mater encephali) непосредственно прилегает к веществу головного мозга. Она чрезвычайно богата сосудами и нервами. Вокруг сосудов она образует влагалища, которые проникают в глубь мозгового вещества. Между таким влагалищем и стенкой сосуда имеется периваскулярное пространство, которое сообщается с одной стороны с подпаутин-ным, с другой — околоклеточным пространством, куда поступает спинномозговая жидкость. Мягкая мозговая оболочка проникает глубоко не только в борозды и щели, но и в полость желудочков, где принимает участие в образовании сосудистой основы (tela choroidea) и сосудистого сплетения (plexus choroideus) желудочков.
Межоболочечные пространства головного мозга
1. Субдуральное пространство, spatium subdurale, расположено между твердой и паутинной оболочками; заполнено небольшим количеством спинномозговой жидкости.
2. Подпаутинное пространство, spatium subarachnoidealis, расположено между паутинной и сосудистой оболочками; заполнено спинномозговой жидкостью.
Синусы твёрдой мозговой оболочки (венозные синусы, синусы головного мозга) — венозные коллекторы, расположенные между листками твёрдой мозговой оболочки. Получают кровь из внутренних и наружных вен головного мозга, участвуют в реабсорбции ликвора из субарахноидального пространства.
Венозные синусы
· Верхний сагиттальный синус (лат. sinus sagittalis superior) — располагается вдоль верхнего края серповидного отростка твёрдой мозговой оболочки, оканчиваясь сзади на уровне внутреннего затылочного выступа, где открывается чаще всего в правый поперечный синус.
· Нижний сагиттальный синус (лат. sinus sagittalis inferior) — распространяется вдоль нижнего края серпа, вливается в прямой синус.
· Прямой синус (лат. sinus rectus) расположен вдоль места соединения серповидного отростка с намётом мозжечка. Имеет четырёхгранную форму, направляется от заднего края нижнего сагиттального синуса к внутреннему затылочному выступу, открываясь в поперечный синус.
· Поперечный синус (лат. sinus transversus) — парный, находится в поперечной борозде костей черепа, располагаясь вдоль заднего края намёта мозжечка. На уровне внутреннего затылочного выступа поперечные синусы сообщаются между собой. В области сосцевидных углов теменных костей поперечные синусы переходят в сигмовидные синусы, каждый из которых открывается через ярёмное отверстие в луковицу ярёмной вены.
· Затылочный синус (лат. sinus occipitalis) находится в толще края серпа мозжечка, распространяясь до большого затылочного отверстия, затем расщепляется, и в виде краевых синусов открывается в сигмовидный синус или непосредственно в верхнюю луковицу ярёмной вены.
· Пещеристый (кавернозный) синус (лат. sinus cavernosus) — парный, расположен по бокам от турецкого седла. В полости пещеристого синуса располагаются внутренняя сонная артерия с окружающим ее симпатическим сплетением, и отводящий нерв. В стенках синуса проходятглазодвигательный, блоковый нервы и глазной нервы. Пещеристые синусы соединяются между собой межпещеристыми синусами. Через верхний и нижний каменистые синусы соединяются, соответственно, с поперечным и сигмовидным.
· Межпещеристые синусы (лат. sinus intercavernosi) — располагаются вокруг турецкого седла, образуя с пещеристыми синусами замкнутое венозное кольцо.
· Клиновидно-теменной синус (лат. sinus sphenoparietalis) — парный, направляется вдоль малых крыльев клиновидной кости, открываясь в пещеристый синус.
· Верхний каменистый синус (лат. sinus petrosus superior) — парный, идёт от пещеристого синуса вдоль верхней каменистой бороздывисочной кости и открывается в поперечный синус.
· Нижний каменистый синус (лат. sinus petrosus inferior) — парный, залегает в нижней каменистой борозде затылочной и височной костей, соединяет пещеристый синус с сигмовидным.
Спинномозговая жидкость (liguor cerebrospinalis) находится в подпаутинном пространстве, желудочках и каналах головного и спинного мозга, имеющих связь с венозными и лимфатическими путями, периневральными, периваскулярными и перицеллюлярны-ми пространствами. Благодаря такой системе спинномозговая жидкость омывает нервные элементы. Образование, циркуляция и состав спинномозговой жидкости зависят от состояния не только ликворной системы, но и организма в целом. Исследование спинномозговой жидкости имеет важное значение для диагностики заболеваний как головного и спинного мозга, так и его оболочек. У взрослого человека количество спинномозговой жидкости в среднем составляет 120—150 мл, полностью обновляется до 6 раз в сутки. Главную роль в образовании спинномозговой жидкости играют сосудистые сплетения желудочков, хотя определенное значение в ликворообразовании имеют и эпендима желудочков, мягкая мозговая оболочка, нервная ткань и глия.
Спинномозговая жидкость циркулирует во всех направлениях, в основном от желудочков к мозжечково-мозговой цистерне ( 48). Из боковых желудочков спинномозговая жидкость поступает через межжелудочковые отверстия в полость третьего желудочка, а затем (через водопровод среднего мозга) в полость четвертого. Отсюда через срединную (Мажанди) и боковую (Люшке) апертуры (отверстия) часть спинномозговой жидкости попадает в подпаутинное пространство головного и спинного мозга, в первую очередь в мозжечково-мозговую цистерну. Часть ее по центральному каналу спинного мозга распространяется в каудаль-ном направлении, в расширение подпаутинного пространства в области конского хвоста. Далее спинномозговая жидкость попадает в подпаутинное пространство спинного мозга и движется вверх к головному мозгу. При этом необходимо отметить, что часть спинномозговой жидкости, просачиваясь, попадает в подпаутинное пространство спинного мозга. В подпаутинном пространстве происходит ее перемещение в виде колебательных движений. На движение цереброспинальной жидкости оказывают влияние многие факторы, в том числе дыхание, частота сердечных сокращений, движение тела, эмоциональное состояние, рабочая нагрузка и др.
Продукция спинномозговой жидкости тесно связана с ее всасыванием (оттоком). Спинномозговая жидкость постоянно движется в подпаутинном пространстве и перивас-кулярных щелях к местам ее оттока, осуществляемого через венозную и лимфатическую систему. Венозная система, куда спинномозговая жидкость попадает через грануляции паутинной оболочки, играет главную роль в удалении спинномозговой жидкости из под-паутинного пространства.
Лимфатическая система участвует в удалении спинномозговой жидкости благодаря тому, что периферические и черепные нервы имеют периневральные лимфатические щели, которые сообщаются с субарахноидальным пространством. Через эти щели (преимущественно обонятельного, зрительного и слухового нервов) жидкость попадает в лимфтическую систему. По-видимому, определенную роль в удалении спинномозговой жидкости играют периваскуляр-ные (адвентициальные) пространства мозгового вещества, которые аналогичны лимфатическим щелям центральной нервной системы и также имеют связь с субарахноидальным пространством
Функции спинномозговой жидкости многообразны она является амортизатором для головного и спинного мозга, предохраняющим его от механических повреждений, принимает участие в питании, метаболических, обменных процессах нервной ткани, в удалении за ее пределы продуктов обмена веществ, принимает участие в защите от водно-осматических сдвигов, в обеспечении нормального кровообращения в полости черепа, обладает, по мнению ряда исследователей, бактерицидными свойствами. В клинической невропатологии огромное значение имеет диагностическое изучение ее при различных заболеваниях нервной системы, а также возможность эндолюмбального введения лекарственных веществ, минуя гематоэнцефалический барьер, как для его укрепления, так и для непосредственного воздействия на патологический процесс.
110. общая анатоми кровеносной системы:
Кровеносная система состоит из центрального органа — сердца — и находящихся в соединении с ним замкнутых трубок различного калибра, называемых кровеносными сосудами (лат. vas, греч. angeion — сосуд; отсюда — ангиология). Сердце своими ритмическими сокращениями приводит в движение всю массу крови, содержащуюся в сосудах.
Артерии. Кровеносные сосуды, идущие от сердца к органам и несущие к ним кровь, называются артериями (аег — воздух, tereo — содержу; на трупах артерии пусты, отчего в старину считали их воздухоносными трубками).
Стенка артерий состоит из трех оболочек. Внутренняя оболочка, tunica intima. выстлана со стороны просвета сосуда эндотелием, под которым лежат субэндотелий и внутренняя эластическая мембрана; средняя, tunica media, построена из волокон неисчерченной мышечной ткани, миоцитов, чередующихся с эластическими волокнами; наружная оболочка, tunica externa, содержит соединительнотканые волокна. Эластические элементы артериальной стенки образуют единый эластический каркас, работающий как пружина и обусловливающий эластичность артерий.
По мере удаления от сердца артерии делятся на ветви и становятся все мельче и мельче. Ближайшие к сердцу артерии (аорта и ее крупные ветви) выполняют главным образом функцию проведения крови. В них на первый план выступает противодействие растяжению массой крови, которая выбрасывается сердечным толчком. Поэтому в стенке их относительно больше развиты структуры механического характера, т. е. эластические волокна и мембраны. Такие артерии называются артериями эластического типа. В средних и мелких артериях, в которых инерция сердечного толчка ослабевает и требуется собственное сокращение сосудистой стенки для дальнейшего продвижения крови, преобладает сократительная функция. Она обеспечивается относительно большим развитием в сосудистой стенке мышечной ткани. Такие артерии называются артериями мышечного типа. Отдельные артерии снабжают кровью целые органы или их части.
По отношению к органу различают артерии, идущие вне органа, до вступления в него — экстраорганные артерии, и их продолжения, разветвляющиеся внутри него — внутриорганные, или ингпраорганные, артерии. Боковые ветви одного и того же ствола или ветви различных стволов могут соединяться друг с другом. Такое соединение сосудов до распадения их на капилляры носит название анастомоза, или соустья (stoma — устье). Артерии, образующие анастомозы, называются анастомозирующими (их большинство). Артерии, не имеющие анастомозов с соседними стволами до перехода их в капилляры (см. ниже), называются конечными артериями (например, в селезенке). Конечные, или концевые, артерии легче закупориваются кровяной пробкой (тромбом) и предрасполагают к образованию инфаркта (местное омертвение органа).
Последние разветвления артерий становятся тонкими и мелкими и потому выделяются под названием артериол.
Артериола отличается от артерии тем, что стенка ее имеет лишь один слой мышечных клеток, благодаря которому она осуществляет регулирующую функцию. Артериола продолжается непосредственно в прекапилляр, в котором мышечные клетки разрозненны и не составляют сплошного слоя. Прекапилляр отличается от артериолы еще и тем, что он не сопровождается венулой.
От прекапилляра отходят многочисленные капилляры.
Капилляры представляют собой тончайшие сосуды, выполняющие обменную функцию. В связи с этим стенка их состоит из одного слоя плоских эндотелиальных клеток, проницаемого для растворенных в жидкости веществ и газов. Широко анастомозируя между собой, капилляры образуют сети (капиллярные сети), переходящие в посткапилляры, построенные аналогично прекапилляру. Посткапилляр продолжается в венулу, сопровождающую арте-риолу. Венулы образуют тонкие начальные отрезки венозного русла, составляющие корни вен и переходящие в вены.
Вены (лат. vena, греч. phlebs; отсюда флебит — воспаление вен) несут кровь в противоположном по отношению к артериям направлении, от органов к сердцу. Стенки их устроены по тому же плану, что и стенки артерий, но они значительно тоньше и в них меньше эластической и мышечной ткани, благодаря чему пустые вены спадаются, просвет же артерий на поперечном разрезе зияет; вены, сливаясь друг с другом, образуют крупные венозные стволы — вены, впадающие в сердце.
Вены широко анастомозируют между собой, образуя венозные сплетения.
Движение крови по венам осуществляется благодаря деятельности и присасывающему действию сердца и грудной полости, в которой во время вдоха создается отрицательное давление в силу разности давления в полостях, а также благодаря сокращению скелетной и висцеральной мускулатуры органов и другим факторам.
Имеет значение и сокращение мышечной оболочки вен, которая в венах нижней половины тела, где условия для венозного оттока сложнее, развитасильнее, чем в венах верхней части тела. Обратному току венозной крови препятствуют особые приспособления вен — клапаны, составляющие особенности венозной стенки. Венозные клапаны состоят из складки эндотелия, содержащей слой соединительной ткани. Они обращены свободным краем в сторону сердца и поэтому не препятствуют току крови в этом направлении, но удерживают ее от возвращения обратно. Артерии и вены обычно идут вместе, причем мелкие и средние артерии сопровождаются двумя венами, а крупные — одной. Из этого правила, кроме некоторых глубоких вен, составляют исключение главным образом поверхностные вены, идущие в подкожной клетчатке и почти никогда не сопровождающие артерий. Стенки кровеносных сосудов имеют собственные обслуживающие их тонкие артерии и вены, vasa vasorum. Они отходят или от того же ствола, стенку которого снабжают кровью, или от соседнего и проходят в соединительнотканном слое, окружающем кровеносные сосуды и более или менее тесно связанном с их наружной оболочкой; этот слой носит название сосудистого влагалища, vagina vasorum. В стенке артерий и вен заложены многочисленные нервные окончания (рецепторы и эффекторы), связанные с центральной нервной системой, благодаря чему по механизму рефлексов осуществляется нервная регуляция кровообращения. Кровеносные сосуды представляют обширные рефлексогенные зоны, играющие большую роль в нейро-гуморальной регуляции обмена веществ.
Соответственно функции и строению различных отделов и особенностям иннервации все кровеносные сосуды в последнее время слали делить на 3 группы: 1) присердечные сосуды, начинающие и заканчивающие оба круга кровообращения, — аорта и легочный ствол (т. е. артерии эластического типа), полые и легочные вены; 2) магистральные сосуды, служащие для распределения крови по организму. Это — крупные и средние экстраорганные артерии мышечного типа и экстраорганные вены; 3) органные сосуды, обеспечивающие обменные реакции между кровью и паренхимой органов. Это — внутриорганные артерии и вены, а также звенья микроциркуляторного русла.
111. общая анатомия кровеносных сосудов, внутриорганные, магистральные и жкстраорганные сосуды, микроциркуляция:
Микроциркуляция — это движение крови и лимфы в микроскопической части сосудистого русла. Микроциркуляторное русло, по В. В. Куприянову, включает 5 звеньев: 1) артериолы как наиболее дистальные звенья артериальной системы, 2) прекапилляры, или прекапиллярные артериолы, являющиеся промежуточным звеном между артериолами и истинными капиллярами; 3) капилляры; 4) посткапилляры, или посткапиллярные венулы, и 5) венулы, являющиеся корнями венозной системы.
Все эти звенья снабжены механизмами, обеспечивающими проницаемость сосудистой стенки и регуляцию кровотока на микроскопическом уровне. Микроциркуляция крови регулируется работой мускулатуры артерий и арте-риол, а также особых мышечных сфинктеров, существование которых предсказал И. М. Сеченов и назвал их «кранами». Такие сфинктеры находятся в пре- и посткапиллярах. Одни сосуды микроциркуляторного русла (артериолы) выполняют преимущественно распределительную функцию, а остальные (прекапилляры, капилляры, посткапилляры и венулы) — преимущественно трофическую (обменную).
В каждый данный момент функционирует только часть капилляров (открытые капилляры), а другая остается в резерве (закрытые капилляры).
Кроме названных сосудов, советскими анатомами доказана принадлежность к микроциркуляторному руслу артериоловенулярных анастомозов, имеющихся во всех органах и представляющих пути укороченного тока артериальной крови в венозное русло, минуя капилляры. Эти анастомозы подразделяются на истинные анастомозы, или шунты (с запирательными устройствами, способными перекрывать ток крови, и без них), и на межарте-риолы, или полушунты. Благодаря наличию артериоловенулярных анастомозов терминальный кровоток делится на два пути движения крови: 1) транскапиллярный, служащий для обмена веществ, и 2) необходимый для регуляции гемодинамического равновесия внекапиллярный юкстакапиллярный (от лат. juxta — около, рядом) ток крови; последний совершается благодаря наличию прямых связей (шунтов) между артериями и венами (артериовенозные анастомозы) и артериолами и венулами (артериоловенулярные анастомозы).
Благодаря внекапиллярному кровотоку происходят при необходимости разгрузка капиллярного русла и ускорение транспорта крови в органе или данной области тела. Это как бы особая форма окольного, коллатерального, кровообращения
Микроциркуляторное русло представляет не механическую сумму различных сосудов, а сложный анатомо-физиологический комплекс, состоящий из 7 звеньев (5 кровеносных, лимфатического и интерстициального) и обеспечивающий основной жизненно важный процесс организма — обмен веществ. Поэтому В. В. Куприянов рассматривает его как систему микроциркуляции.
Строение микроциркуляторного русла имеет свои особенности в разных органах, соответствующие их строению и функции. Так, в печени встречаются широкие капилляры — печеночные синусоиды, в которые поступает артериальная и венозная (из воротной вены) кровь. В почках имеются артериальные капиллярные клубочки. Особые синусоиды свойственны костному мозгу и т. п.
Пропесс микроциркуляции жидкости не ограничивается микроскопическими кровеносными сосудами. Организм человека на 70 % состоит из воды, которая содержится в клетках и тканях и составляет основную массу крови и лимфы. Лишь xls всей жидкости находится в сосудах, а остальные 4/5 ее содержатся в плазме клеток и в межклеточной среде. Микроциркуляция жидкости осуществляется, кроме кровеносной системы, также в тканях, в серозных и других полостях и на пути транспорта лимфы.
Из микроциркуляторного русла кровь поступает по венам, а лимфа — по лимфатическим сосудам, которые в конечном счете впадают в присердеч-ные вены. Венозная кровь, содержащая присоединившуюся к ней лимфу, вливается в сердце, сначала в правое предсердие, а из него в правый желудочек. Из последнего венозная кровь поступает в легкие по малому (легочному) кругу кровообращения.
112. общая анатомия лимфатической системы:
Лимфатическая система является составной частью сосудистой и представляет как бы добавочное русло венозной системы, в тесной связи с которой она развивается и с которой имеет сходные черты строения (наличие клапанов, направление тока лимфы от тканей к сердцу).
Ее основная функция — проведение лимфы от тканей в венозное русло (транспортная, резорбционная и дренажная функции), а также образование лимфоидных элементов (лимфопоэз), участвующих в иммунологических реакциях, и обезвреживание попадающих в организм инородных частиц, бактерий и т. п. (барьерная роль). По лимфатическим путям распространяются и клетки злокачественных опухолей (рак); для определения этих путей требуется глубокое знание анатомии лимфатической системы.
Соответственно отмеченным функциям лимфатическая система имеет в своем составе:
I. Пути, проводящие лимфу: лимфокапиллярные сосуды, лимфатические (лимфоносные, по В. В. Куприянову) сосуды, стволы и протоки.
II. Места развития лимфоцитов: 1) костный мозг и вилочковая железа;
2) лимфоидные образования в слизистых оболочках:
а) одиночные лимфатические узелки, folliculi lymphatici solitarii;
б) собранные в группы folliculi lymphatici aggregati;
в) образования лимфоидной ткани в форме миндалин, tonsillae;
3) скопления лимфоидной ткани в червеобразном отростке;
4) пульпа селезенки;
5) лимфатические узлы, nodi lymphatici.
Все эти образования одновременно выполняют и барьерную роль, Наличие лимфатических узлов отличает лимфатическую систему от венозной. Другим отличием от последней является то, что венозные капилляры сообщаются с артериальными, тогда как лимфатическая система представляет систему трубок, замкнутую на одном конце (периферическом) и открывающуюся другим концом (центральным) в венозное русло.
Лимфатическая система анатомически слагается из следующих частей:
1. Замкнутый конец лимфатического русла начинается сетью лимфокапиллярных сосудов, пронизывающих ткани органов в виде лимфокапиллярной сети.
2. Лимфокапиллярные сосуды переходят во внутриорганные сплетения мелких лимфатических сосудов.
3. Последние выходят из органов в виде более крупных отводящих лимфатических сосудов, прерывающихся на своем дальнейшем пути лимфатическими узлами.
4. Крупные лимфатические сосуды вливаются в лимфатические стволы и далее в главные лимфатические протоки тела — правый и грудной лимфатические протоки, которые впадают в крупные вены шеи.
Лимфокапиллярные сосуды осуществляют: 1) всасывание, резорбцию из тканей коллоидных растворов белковых веществ, не всасывающихся в кровеносные капилляры; 2) дополнительный к венам дренаж тканей, т. е. всасывание воды и растворенных в ней кристаллоидов; 3) удаление из тканей в патологических условиях инородных частиц и т. п.
Соответственно этому лимфокапиллярные сосуды представляют систему эндотелиальных трубок, пронизывающих почти все органы, кроме мозга, паренхимы селезенки, эпителиального покрова кожи, хрящей, роговицы, хрусталика глаза, плаценты и гипофиза.
Архитектура начальных лимфатических сетей различна. Направление петель последних соответствует направлению и положению пучков соединительной ткани, мышечных волокон, желез и других структурных элементов органа. Лимфокапиллярные сосуды составляют одно из звеньев микроцирку-ляторного русла. Лимфокапиллярный сосуд переходит в начальный, или собирающий, лимфатический сосуд (В. В. Куприянов), который затем переходит в отводящий лимфатический сосуд.
Переход лимфокапиллярных сосудов в лимфатические сосуды определяется изменением строения стенки, а не появлением клапанов, которые встречаются и в капиллярах.
Интраорганные лимфатические сосуды образуют широкопетлистые сплетения и идут вместе с кровеносными, располагаясь в соединительнотканных прослойках органа.
Из каждого органа или части тела выходят отводящие лимфатические сосуды, которые идут к различным лимфатическим узлам. Главные лимфатические сосуды, получающиеся от слияния второстепенных и сопровождающие артерии или вены, носят название коллекторов. После прохождения через последнюю группу лимфатических узлов (см. ниже) лимфатические коллекторы соединяются в лимфатические стволы, соответствующие по числу и расположению крупным частям тела.
Так, основным лимфатическим стволом для нижней конечности и таза является truncus lumbalis, образующийся из выносящих сосудов лимфатических узлов, лежащих около аорты и нижней полой вены, для верхней конечности — truncus subclavius, идущий вдоль v. subclavia, для головы и шеи — truncus jugularis, идущий вдоль v. jugularis interna. В грудной полости, кроме того, имеется парный truncus bronchomediastinalis, а в брюшной иногда встречается непарный truncus intestinalis. Все эти стволы в конце концов соединяются в два конечных протока — ductus lymphaticus dexter и ductus thoracicus, которые впадают в крупные вены, преимущественно во внутренние яремные.
Лимфатические узлы расположены по ходу лимфатических сосудов и вместе с ними составляют лимфатическую систему. Они являются органами лимфопоэза и образования антител. Лимфатические узлы, которые оказываются первыми на пути лимфатических сосудов, несущие лимфу из данной области тела (региона) или органа, считаются регионарными.
По описанию М. Р. Сапина, каждый лимфатический узел покрыт соединительнотканной капсулой (capsula nodi lymphatici), от которой внутрь узла отходят капсулярные трабекулы (trabeculae nodi lymphatici).
На поверхности узла имеется вдавление — ворота узла (hilus nodi lymphatici). У соматических узлов имеются одни ворота, у висцеральных встречается 3 — 4. Через ворота проникают в узел артерии и нервы, выходят вены и выносящие лимфатические сосуды. От капсулы в области ворот отходят в паренхиму узла воротные (хиларные) трабекулы. Воротные и капсулярные трабекулы соединяются, придавая лимфатическому узлу дольчатое строение.
С капсулой узла и трабекулами связана строма узла, образованная ретикулярной соединительной тканью, в петлях которой находятся клетки крови, главным образом лимфоциты.
Ретикулярная ткань и лежащие в ее петлях клетки составляют паренхиму узла, которую подразделяют на корковое и мозговое вещество. В корковом веществе (близком к капсуле) располагаются мелкие узелки, или фолликулы (noduli s. folliculi lymphatici), содержащие преимущественно иммунокомпетент-ные клетки (В-лимфоциты). Мозговое вещество представлено мякотными тяжами (chorda medullaris), являющимися зоной скопления В-лимфоцитов, связанных с выработкой гуморального иммунитета.
Между капсулой, трабекулой и паренхимой имеются щели — лимфатические синусы (sinus nodi lymphatici). По синусам течет лимфа, поступившая в лимфатический узел. Она сначала поступает в краевой синус, находящийся под капсулой узла (sinus marginalis), 7 в который открываются приносящие лимфатические сосуды. Далее она проникает в синусы коркового и мозгового вещества, а затем в воротный синус (sinus hilaris) и из него в выносящие лимфатические сосуды. На своем пути лимфа как бы просачивается также через паренхиму узла и течет по краевому синусу более коротким путем от приносящих лимфатических сосудов к выносящим.
Сквозь стенки синусод; в паренхиму лимфатического узла/ проникают и там накапливаются инородные частицы, подвергающиеся ; воздействию лимфы.
Каждый лимфатический узел обильно кровоснабжается, причем артерии проникают в него не только через ворота, но и через капсулу.
Условно выделяют 3 типа лимфатических узлов
1. Первый тип характеризуется, в частности, тем, что у него площадь коркового вещества несколько меньше площади мозгового. Лимфатические узлы первого типа быстро и интенсивно наполняются рентгеноконтрастной массой.
2. Лимфатические узлы второго типа компактные. Они характеризуются преобладанием массы коркового вещества над мозговым и рентгенологически медленным и слабым контрастированием. Транспортная функция таких узлов минимальна. Чаще всего встречаются лимфатические узлы третьего типа — промежуточные. Масса коркового и мозгового вещества в них примерно одинакова. Рентгеноконтрастным веществом они заполняются хорошо. Их конструкция эффективно обеспечивает обработку лимфы и транспортную функцию.
Отмеченные вариации лимфатических узлов, индивидуальные особенности их конструкции и соответственно функциональные потенции в известной мере обусловливают различную выживаемость онкологических больных.
Лимфатические узлы перестраиваются в течение всей жизни, в том числе у пожилых и старых людей. От юношеского возраста (17 — 21 год) до пожилого (60 — 75 лет) количество их уменьшается в 1 1/2—2 раза. По мере увеличения возраста человека в узлах, преимущественно соматических, роисходят утолщение капсулы и трабекул, увеличение соединительной ткани, замещение паренхимы жировой тканью. Такие узлы теряют свои естественные строение и свойства, запустевают и становятся непроходимыми для лимфы. Число лимфатических узлов уменьшается и за счет срастания двух узлов, лежащих рядом, в более крупный лимфатический узел.
С возрастом меняется и форма узлов. В молодом возрасте преобладают узлы округлой и овальной формы, у пожилых и старых людей они как бы вытягиваются в длину.
Таким образом, у пожилых и старых людей количество функционирующих лимфатических узлов уменьшается за счет их атрофии и срастания друг с другом, в результате чего у лиц старшего возраста преобладают крупные лимфатические узлы.
113. общая анатомия мышц, классификация, строение мышцы как органа, развитие скелетных мышц:
Различают мышцы туловища, мышцы головы и мускулатуру конечностей. Мышцы туловища развиваются из залегающей по бокам хорды и мозговой трубки дорсальной части мезодермы, разделяющейся на сомиты. Мускулатура головы возникает из головных сомитов, а главным образом из мезодермы жаберных дуг.
Мускулатура конечностей образуется из мезинхимы почек конечностей. Как орган, мышца состоит из пучков исчерченных мышечных волокон, идущих параллельно друг другу и связанных соединительной тканью в пучки первого порядка. Несколько таких пучков, соединяясь, образуют пучки второго порядка и т.д. В целом, мышечные пучки всех порядков объединяются соединительнотканной оболочкой – perimysium, составляя мышечное брюшко. Соединительнотканные прослойки между мышечными пучками, по концам мышечного брюшка, переходят в сухожильную часть мышцы – это место прикрепления мышц к костям. Сосуды и нервы проникают с внутренней стороны мышцы. Главной функцией мышцы является сокращение. Различают активно сокращающуюся часть – брюшко и пассивную – сухожилие. Каждая мышца является отдельным органом, имеющим свою форму, строение, функцию, развитие и положение. По форме различают мышцы длинные, короткие и широкие. Длинные соответствуют длинным рычагам движения, потому и встречаются на конечностях. Они имеют веретенообразную форму. Могут быть многоглавыми, усиливают опору костей, многобрюшными или большими. Широкие преимущественно располагаются на туловище и имеют расширенное сухожилие или апоневроз.
Встречаются и другие формы мышц: квадратная, треугольная, пирамидальная, круглая, дельтовидная, зубчатая и др. По направлению волокон различают мышцы с прямыми параллельными, косыми, поперечными, круговыми волокнами. Круговые образуют жомы или сфинктеры. По функции различают сгибатели (flexor), разгибатели (extensor), приводящие (adductor), отводящие (abductor), вращатели (rotatores) кнутри (pronatores) и кнаружи (supinatores). По отношению к суставам, через которые мышцы перекидываются, их называют одно-, двух- или многосуставными. Сила мышц зависит от количества входящих в ее состав мышечных волокон и определяется площадью физиологического поперечника, т.е. площадью разреза в том месте, где проходят все волокна мышцы. Величина сокращения зависит от длины мышцы. Анатомический поперечник – это площадь мышцы при поперечном разрезе.
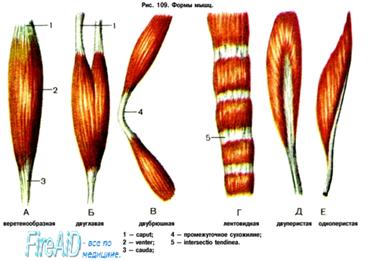 По форме различают мышцы длинные, короткие и широкие. Длинные мышцы соответствуют длинным рычагам движения и потому встречаются главным образом на конечностях. Они имеют веретенообразную форму, причем средняя их часть называется брюшком, venter, один из концов, соответствующий началу мышцы, носит название головки, caput, а другой — хвост, cauda. Сухожилия {tendo) длинных мышц имеют вид узкой ленты.
По форме различают мышцы длинные, короткие и широкие. Длинные мышцы соответствуют длинным рычагам движения и потому встречаются главным образом на конечностях. Они имеют веретенообразную форму, причем средняя их часть называется брюшком, venter, один из концов, соответствующий началу мышцы, носит название головки, caput, а другой — хвост, cauda. Сухожилия {tendo) длинных мышц имеют вид узкой ленты.
Некоторые длинные мышцы начинаются несколькими головками (многоглавые) на различных костях, что усиливает их опору. Встречаются мышцы двуглавые, biceps, трехглавые, triceps, и четырехглавые, quadriceps. В случае слияния мышц разного происхождения или развившихся из нескольких миогомов между ними остаются промежуточные сухожилия, сухожильные перемычки, intersectiones tendineae. Такие мышцы (многобрюшные) имеют два брюшка (например, m. digastricus) или больше (например, т. rectus abdominis). Варьирует также число их сухожилий, которыми заканчиваются мышцы. Так, сгибатели и разгибатели пальцев рук и ног имеют по нескольку сухожилий (до 4), благодаря чему сокращение одного мышечного брюшка дает двигательный эффект сразу на несколько пальцев, чем достигается экономия в работе мышц.
Широкие мышцы располагаются преимущественно на туловище и имеют расширенное сухожилие, называемое сухожильным растяжением, или апоневрозом, aponeurosis.
Встречаются также и другие формы мышц: квадратная (m. quadratus), треугольная (triangularis), пирамидальная (m. pyramidalis), круглая (m. teres), дельтовидная (m. deltoideus), зубчатая (га. serratus), камбаловидная (m. so-leus) и др.
По направлению волокон, обусловленному функционально, различаются мышцы с прямыми параллельными волокнами (m. rectus), с косыми волокнами (т. obliquus), с поперечными (т. transversus), с круговыми (т. orbicularis). Последние образуют жомы, или сфинктеры, окружающие отверстия. Если косые волокна присоединяются к сухожилию с одной стороны, то получается так называемая одноперистая мышца, а если с двух сторон, то двуперистая. Особое отношение волокон к сухожилию наблюдается в полусухожильной (m. semitendinosus) и полуперепончатой (m. semimembranosus) мышцах.
По функции мышцы делятся на сгибатели (flexores), разгибатели (ехtensores), приводящие (adductores), отводящие (abductores), вращатели (rotatores) кнутри (pronatores) и кнаружи (supinatores).
По отношению к суставам, через которые (один, два или несколько) перекидываются мышцы, их называют одно-, дву- или многосуставными. Многосуставные мышцы как более длинные располагаются поверхностнее односуставных. По положению различают поверхностные и глубокие, наружные и внутренние, латеральные и медиальные мышцы.
Развитие скелетных мышц. В утробной жизни мышечные волокна формируются гетерохронно. Сначала дифференцируются мышцы языка, губ, диафрагмы, межреберные и спинные, в конечностях— сначала мышцы рук, а затем ног, в каждой конечности сначала — проксимальные отделы, а затем дистальные. Мышцы эмбрионов содержат меньше белков и больше воды, до 80%. После рождения рост и развитие разных мышц также происходят неравномерно. Раньше и больше начинают развиваться те мышцы, которые обеспечивают двигательные функции, имеющие существенное значение для жизни (участвующие в дыхании, сосании, схватывании предметов, необходимых для питания и т. п., т. е. диафрагма, межреберные, мышцы языка, губ, кисти). Кроме того, больше тренируются и развиваются те мышцы, которые участвуют в процессе обучения и воспитания у детей определенных навыков.
Новорожденный имеет все скелетные мышцы, но их вес в 37 раз меньше, чем у взрослого. Рост и формирование скелетных мышц происходит примерно до 20—25 лет, оказывая влияние на рост и формирование скелета. Вес мышц увеличивается с возрастом неравномерно и особенно быстро в период полового созревания.
114. общая, наружная и внутренняя подвздошные артерии и области их ветвления:
A. iliaca communis, общая подвздошная артерия. Правая и левая артерии представляют две конечные ветви, на которые аорта распадается на уровне IV поясничного позвонка несколько влево от средней линии, почему правая общая подвздошная артерия на 6 — 7 мм длиннее левой. От места раздвоения аорты (bifurcatio aortae) аа. iliacae communes расходятся под острым углом (у мужчины угол расхождения равен приблизительно 60°, у женщины в связи с большей шириной таза 68 — 70°) и направляются вниз и латерально к крестцово-подвздошному сочленению, на уровне которого каждая делится на две конечные ветви: a. iliaca interna для стенок и органов таза и a. iliaca externa главным образом для нижней конечности.
По своему происхождению аа. iliacae communes представляют собой начальные отрезки пупочных артерий зародыша; почти на всем остальном протяжении зародышевые аа. umbilicales у взрослого облитерируются и превращаются в ligg. umbilicalia mediales.
A. iliaca interna, начавшись из нижнего конца общей подвздошной артерии на уровне крестцово-подвздошного сочленения, спускается в малый таз и простирается до верхнего края большого седалищного отверстия. Деление ее на ветви, пристеночные и висцеральные, подвержено значительным индивидуальным вариациям, но чаще всего она делится на уровне верхнего края большого седалищного отверстия сначала на два основных ствола — задний, дающий аа. iliolumbalis, sacralis lateralis, glutea superior, и передний, от которого отходят все остальные ветви a. iliacae internae. На своем пути a. iliaca interna прикрыта брюшиной, а спереди вдоль нее спускается мочеточник, что важно учитывать при операции, чтобы не перевязать его вместо артерии; сзади лежит v. iliaca interna.
Пристеночные ветви a. iliacae internae:
1. A. iliolumbalis, подвздошно-поясничная артерия, попадает в fossa iliaca, где анастомозирует с. a. circumflexa ilii profunda от a. iliaca externa.
2. A. sacralis lateralis, латеральная крестцовая артерия, снабжает кровью mm. levator ani и piriformis, нервные стволы крестцового сплетения.
3. A. glutea superior, верхняя ягодичная артерия, представляет продолжение заднего ствола внутренней подвздошной артерии, выходит из таза через foramen suprapiriforme к ягодичным мышцам, сопровождая n. gluteus superior.
4. A. obturatoria, запирательная артерия, направляется к запирательному отверстию. По выходе из запирательного канала она питает m. obturatorius externus, аддукторы и дает ramus acetabular is. Эта последняя через incisura acetabuli проникает в тазобедренный сустав и питает lig. capitis femoris и головку бедренной кости.
5. A. glutea inferior, нижняя ягодичная артерия, проходит через foramen infrapiriforme вместе с a. pudenda interna и п. ischiadicus, которому она дает длинную тонкую веточку — a. comitans n. ischiadici. Выйдя из полости таза, a. glutea inferior дает мышечные веточки к ягодичным и другим ближайшим мышцам.
Висцеральные ветви внутренней подвздошной артерии ( a. iliaca interna ):
1. A. umbilicalis, пупочная артерия, сохраняет у взрослого просвет лишь на небольшом протяжении — от начала до места отхождения от нее верхней пузырной артерии, остальной участок ее ствола до пупка облите-рируется и превращается в lig. umbilicale mediale. 2. Rami uretericii — к мочеточнику (могут отходить от a. umbilicalis).
3. Аа. vesieales superior et inferior: верхняя пузырная артерия начинается от необлитерированной части a. umbilicalis и разветвляется в верхней части мочевого пузыря; нижняя пузырная артерия начинается от a. iliaca interna и снабжает мочеточник и дно мочевого пузыря, а также дает ветви к влагалищу (у женщин), предстательной железе и семенным пузырькам (у мужчин).
4. A. ductus deferentis, артерия семявыносящего протока (у мужчин), идет к ductus deferens и в сопровождении его простирается до testis, к которому также отдает ветви.
5. A. uterina, маточная артерия (у женщин), отходит или от ствола a. iliaca interna, или от начальной части a. umbilicalis, направляется в медиальную сторону, пересекает мочеточник и, достигнув между двумя листками lig. latum uteri боковой стороны шейки матки, дает ветвь вниз — a. vaginalis (может отходить от a. iliaca interna непосредственно) к стенкам влагалища, сама же поворачивает кверху, вдоль линии прикрепления к матке широкой связки. Дает веточки к маточной трубе — ramus tubdrius и к яичнику — ramus ovaricus; a. uterina после родов становится резко извитой.
6. A. rectalis media, средняя прямокишечная артерия, отходит или от a. iliaca interna, или от a. vesicalis inferior, разветвляется в стенках прямой кишки, анастомозируя с аа. rectales superior et inferior, дает также ветви к мочеточнику и мочевому пузырю, предстательной железе, семенным пузырькам, у женщин — к влагалищу.
7. A. pudenda interna, внутренняя половая артерия, в тазу дает только небольшие веточки к ближайшим мышцам и корешкам plexus sacralis, главным образом снабжает кровью органы, расположенные ниже diaphragma pelvis, и область промежности. Выходит из таза через foramen infrapiriforme и затем, обогнув заднюю сторону spina ischiadica, вновь входит в таз через малое седалищное отверстие и попадает, таким образом, в fossa ischiorectalis. Здесь она распадается на ветви, снабжающие нижний отдел rectum в области заднего прохода (a. rectalis inferior), мочеиспускательный канал, мышцы промежности и влагалище (у женщин), бульбоуретральные железы (у мужчин), наружные половые органы (a. dorsdlis penis s. clitoridis, a. profunda penis s. clitdridis).
Наружная подвздошная артерия ( a. iliaca externa ):
A. iliaca externa, начавшись на уровне крестцово-подвздошного сочленения, тянется вниз и вперед по медиальному краю m. psoas до паховой связки и по выходе на бедро называется бедренной артерией. Кроме веточек к m. psoas, a. iliaca externa дает две крупные ветви, отходящие возле самой паховой связки.
Ветви: 1. A. epigastrica inferior, нижняя надчревная артерия, направляется медиально и затем вверх, между fascia transversalis спереди и пристеночной брюшиной сзади (в ее складке, plica umbilicalis lateralis), и входит внутрь влагалища прямой мышцы живота; по задней поверхности мышцы направляется вверх и своими ветвями анастомозирует с a. epigastrica superior (от a. thoracica interna); она отдает две ветви: a) ramus pubicus к symphysis pubica, анастомозирующую с a. obturatoria, и б) a. cremasterica к m. cremaster и яичку.
2. A. circumflexa ilium profunda, глубокая артерия, огибающая подвздошную кость, идет параллельно паховой связке к подвздошному гребню кзади и питает m. transversus abdominis и подвздошную мышцу.
116. околоносовые пазухи, их значение, развитие в онтогенезе, вариации и аномалии:
С каждой стороны к полости носа примыкают верхнечелюстная и лобная пазухи, решетчатый лабиринт и отчасти клиновидная пазуха.
1. Верхнечелюстная, или гайморова, пазуха, sinus maxillaris, расположена в толще верхнечелюстной кости.
Это самая большая из всех околоносовых пазух носа; ее вместимость у взрослого — в среднем 10—12 см3. По форме гайморова пазуха напоминает четырехгранную пирамиду, основание которой находится на боковой стенке полости носа, а верхушка — у скулового отростка верхней челюсти. Лицевая стенка обращена кпереди, верхняя, или глазничная, стенка отделяет гайморову пазуху от глазницы, задняя обращена к подвисочной и крыловидно-небной ямкам. Нижнюю стенку верхнечелюстной пазухи образует альвеолярный отросток верхней челюсти, отделяющий пазуху от ротовой полости.
Внутренняя, или носовая, стенка гайморовой пазухи с клинической точки зрения наиболее важна; она соответствует большей части нижнего и среднего носовых ходов. Эта стенка, за исключением ее нижней части, довольно тонка, причем постепенно истончается снизу вверх. Отверстие, посредством которого гайморова пазуха сообщается с полостью носа, hiatus maxillaris, находится высоко под самым дном глазницы, что способствует застою воспалительного секрета в пазухе. К передней части внутренней стенки sinus maxillaris прилежит носослезный канал, а к задневерхней части — решетчатые ячейки.
Верхняя, или глазничная, стенка гайморовой пазухи наиболее тонкая, особенно в заднем отделе. При воспалении верхнечелюстной пазухи (гайморит) процесс может распространиться в область глазницы. В толще глазничной стенки проходит канал подглазничного нерва, иногда нерв и кровеносные сосуды непосредственно прилежат к слизистой оболочке пазухи.
Передняя, или лицевая, стенка верхнечелюстной пазухи образована участком верхней челюсти между подглазничным краем и альвеолярным отростком. Это наиболее толстая из всех стенок гайморовой пазухи; она покрыта мягкими тканями щеки, доступна ощупыванию. Плоское углубление в центре передней поверхности лицевой стенки, называемое «клыковой ямкой», соответствует наиболее тонкой части этой стенки. У верхнего края «клыковой ямки» расположено отверстие для выхода подглазничного нерва, foramen infraorbitale. Через стенку проходят rr. alveolares superiores anteriores et medius (ветви п. infraorbitalis из II ветви тройничного нерва), образующие plexus dentalis superior, а также аа. alveolares superiores anteriores от подглазничной артерии (из a. maxillaris).
Нижняя стенка, или дно гайморовой пазухи, находится вблизи задней части альвеолярного отростка верхней челюсти и обычно соответствует луночкам четырех задних верхних зубов. Это дает возможность при надобности вскрыть верхнечелюстную пазуху через соответствующую зубную лунку. При средних размерах гайморовой пазухи ее дно находится примерно на уровне дна полости носа, но нередко располагается и ниже.
2. Лобная пазуха, sinus frontalis, расположена между пластинками глазничной части и чешуи лобной кости. Ее размеры значительно варьируют. В ней различают нижнюю, или глазничную, переднюю, или лицевую, заднюю, или мозговую, и срединную стенки. При воспалении лобной пазухи (фронтит) через ее истонченные стенки процесс может распространиться в глазницу, а также в переднюю черепную ямку. Лобная пазуха сообщается с полостью носа через апертуру лобной пазухи, apertura sinus frontalis, которая открывается в передней части среднего носового хода.
3. Клиновидная пазуха, sinus sphenoidalis, расположена в теле клиновидной кости непосредственно позади решетчатого лабиринта над хоанами и сводом носоглотки. Сагиттально расположенной перегородкой пазуха делится на две в большинстве случаев неодинаковые по объему части. На передней, наиболее тонкой, стенке в каждой половине пазухи находится отверстие, apertura sinus sphenoidalis. Форма и размеры клиновидной пазухи сильно варьируют. Ее верхняя стенка обращена к передней и средней черепным ямкам
Средний отдел верхней стенки клиновидной пазухи соответствует турецкому седлу с расположенным в его ямке гипофизом, а кпереди от них — перекресту зрительных нервов.
Снаружи по боковой стенке клиновидной пазухи проходят внутренняя сонная артерия и пещеристый венозный синус. Кроме того, по бокам пазухи проходят глазодвигательный, блоковый и отводящий нервы, прободающие наружную стенку пешеристого синуса, а также I ветвь тройничного нерва. Нижняя стенка клиновидной пазухи образует свод полости носа.
117. околоушная слюнная железа, развитие, строение, топография, выводной (стенонов) проток, иннервация, кровоснабжение, лимф узлы:
Околоу́шная железа́ (лат. glandula parotidea) — парная слюнная железа.
Околоушные железы имеют серовато-розовый цвет и неправильную форму. Околоушные железы расположены в околоушно-жевательной области лица, непосредственно под кожей, спереди и книзу от ушной раковины, на боковой поверхности нижней челюсти, у заднего края жевательной мышцы. Сверху околоушная железа подходит к скуловой дуге, снизу — к углу нижней челюсти, сзади — к переднему краю грудино-ключично-сосцевидной мышцы и сосцевидным отросткам височной кости. Сзади нижней челюсти околоушная железа достигает начинающихся от шиловидного отростка шилоглоточной, шилоподъязычной и шилоязычной мышц.
Масса околоушной железы примерно 20 — 30 г. Её выводной проток открывается на боковой стенке преддверия полости рта на уровне второго верхнего большого коренного зуба.
Околоушная железа окружена околоушно-жевательной фасцией (лат. fascia parotideomasseterica). Плотность этой фасции неравномерна: в большинстве своём плотная, она имеет разрыхлённые участки, покрывающие верхнюю и медиальную поверхности железы. Иногда над выводным протоком околоушной железы имеется добавочная околоушная железа, выводной проток которой сливается с основным.
Основной функцией железы является секреция слюны. Околоушные железы выделяют жидкую слюну с высокой концентрацией NaCl и KCl и высокой активностью амилазы.
Питание околоушной слюнной железы происходит из прободающих ее сосудов (a. temporalis superficialis); венозная кровь оттекает в v. retromandibularis, л и м ф а — в Inn. parotidei; иннервирует-ся железа ветвями tr. sympathicus и п. glos-sopharyngeus. Парасимпатические волокна из языкоглоточного нерва достигают ganglion oticum и далее идут к железе в составе п. auriculotemporalis.
118. орган слуха и равновесия, строение, функциональные особенности:
Орган слуха и равновесия осуществляет восприятие звуков, линейных, угловых ускорений и земного притяжения. Состоит из трех частей: наружного уха (ушная раковина, наружный слуховой проход и барабанная перепонка), среднего уха (полость, где находятся слуховые косточки, слуховая труба) и внутреннего уха (костный и перепончатый лабиринты).
Ушная раковина образована эластическим хрящом, переходящим в хрящ наружного слухового прохода, покрытым кожей. В коже с волосами, сальными железами присутствуют особые видоизмененные потовые железы (церуминозные), выделяющие ушную серу, которая обладает бактерицидными свойствами. Барабанная перепонка толщиной 0,1 мм состоит из соединительнотканной пластинки, покрытой снаружи многослойным плоским эпителием, а изнутри — слизистой оболочкой, в составе которой эпителий представлен одним пластом кубических или плоских эпителиоцитов.
Среднее ухо выстлано слизистой оболочкой, полость его соединяется с внешней средой при помощи слуховой (евстахиевой) трубы, имеющей однослойное эпителиальное покрытие. Кубический эпителий трубы при хронических воспалительных процессах может трансформироваться в многослойный плоский. В слизистой оболочке и костных стенках среднего уха проходят ветви (лицевого, языкоглоточного, блуждающего) нервов. С помощью слуховой трубы выравнивается давление в среднем ухе, что улучшает звукопроведение.
Внутреннее ухо располагается в каменистой части височной кости, включает костный и перепончатый лабиринты, формы которых повторяют друг друга. Перепончатый лабиринт — это замкнутая система трубочек, мешочков, заполненная жидкостью — эндолимфой. Между перепончатым и костным лабиринтами находится перилимфатическое пространство, заполненное перилимфой. Перепончатый лабиринт делится на слуховую (улитка) и вестибулярную (орган равновесия) части. Последняя состоит из трех полукружных каналов и двух отолитовых органов — эллиптического и сферического мешочков.
119. основные аномалии развития сердца и крупных артерий:
1) Откры́тый артериа́льный прото́к (ОАП) — врождённый порок сердца, при котором артериальный проток новорождённого не зарастает после рождения. Относится к "белым" порокам. Ранние симптомы встречаются редко, но в первый год жизни могут наблюдать усиление работы дыхания и плохой набор веса. С возрастом ОАП может привести к остановке сердца, при отсутств
– Конец работы –
Эта тема принадлежит разделу:
1. 3,4,5 пары черепно мозговых нервов и области их иннервации
III пара глазодвигательный нерв п oculomotorius образована волокнами идущими от ядер к рые расположены в центральном сером веществе под... IV пара блоковый нерв п trochlearis начинается от ядра расположенного... V пара тройничный нерв п trigeminus являясь смешаннным нервом имеет в стволе мозга двигательные и чувствительные...
Если Вам нужно дополнительный материал на эту тему, или Вы не нашли то, что искали, рекомендуем воспользоваться поиском по нашей базе работ: Функциональное деление
Что будем делать с полученным материалом:
Если этот материал оказался полезным ля Вас, Вы можете сохранить его на свою страничку в социальных сетях:
| Твитнуть |
Хотите получать на электронную почту самые свежие новости?






Новости и инфо для студентов