рефераты конспекты курсовые дипломные лекции шпоры
- Раздел Медицина
- /
- Лечение.
Реферат Курсовая Конспект
Лечение.
Лечение. - раздел Медицина, Внутренние болезни L Этиологическое Лечение. При Выявлении Аг, Обусловленной Патологией Почечных...
L Этиологическое лечение. При выявлении АГ, обусловленной патологией почечных сосудов, коарктацией аорты или гормонально-активными адено мами надпочечников, ставят вопрос об оперативном вмешательстве (устране ние причин, приводящих к развитию АГ). В первую очередь это касается феохромоцитомы, альдостеронпродуцирующей аденомы и аденокарциномы надпочечника, кортикостеромы и, конечно, гипернефроидного рака почки.
При аденоме гипофиза используют методы активного воздействия с помощью рентгено- и радиотерапии, лечения лазером, в ряде случаев производят операции.
Лекарственная терапия основного заболевания (узелкового периарте- риита, эритремии, застойной сердечной недостаточности, инфекции мочевых путей и т.д.) дает положительный эффект и в отношении АГ.
II. Лекарственная гипотензивная терапия. В подавляющем большинстве случаев терапия не ограничивается средствами, направленными на лечение основного заболевания, приведшего к развитию АГ, а сочетается с назна чением различных групп гипотензивных препаратов.
Больным стойкой АГ при поражении почек широко назначают мочегонные средства [дихлотиазид (гипотиазид), фуросемид, триамтерен, или триампур композитум] в сочетании с ингибиторами АПФ.
При отсутствии должного гипотензивного эффекта дополнительно назначают р-адреноблокаторы и периферические вазодилататоры.
Комбинированная терапия с применением различных групп лекарственных средств показана при стабильной, особенно диастолической, АГ любого генеза.
Необходимо тщательно учитывать противопоказания к использованию лекарственных средств и возможные побочные эффекты.
В пожилом возрасте не рекомендуется быстро снижать АД при длительной стабильной АГ, так как может ухудшиться коронарное, церебральное и почечное кровообращение.
Для нормализации тонуса мозговых сосудов и улучшения регуляции нервных процессов можно применять малые дозы кофеина и кордиамина, особенно в утренние часы, когда АД невысокое.
Прогноз СГ зависит от течения и исхода заболевания, проявлением которого является СГ.
Профилактика СГ состоит в предупреждении развития основного заболевания и его своевременном лечении.
Ишемическая болезнь сердца
ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА (ИБС) - острое или хроническое поражение миокарда, обусловленное уменьшением или прекращением доставки кислорода к сердечной мышце, возникающее в результате патологических процессов в системе коронарных артерий [ВОЗ, 1979].
Нарушение снабжения миокарда кислородом при ИБС обусловлено несоответствием между коронарным кровотоком и метаболическими потребностями сердечной мышцы. Эта ситуация может быть следствием:
• атеросклероза коронарных артерий;
• спазма неизмененных (или малоизмененных) коронарных артерии,
• нарушения микроциркуляции в миокарде;
• повышения активности свертывающей системы крови (или снижения активности противосвертывающей системы).
ИБС широко распространена во многих странах мира, ею болеют преимущественно мужчины в возрасте 40—60 лет, у женщин после 60 лет ИБС встречается с той же частотой, что и у мужчин того же возраста. Из всех причин смерти от сердечно-сосудистых заболеваний на долю ИБС приходится более 50 %.
Классификация. В 1979 г. Комитетом экспертов ВОЗ по стандартной клинической терминологии была разработана классификация ИБС, модифицированная Кардиологическим научным центром Российской академии медицинских наук. Эта классификация предусматривает выделение следующих клинических форм ИБС:
. внезапная коронарная смерть (первичная остановка сердца);
• стенокардия (стабильная, прогрессирующая стенокардия напряжения, спонтанная стенокардия);
• инфаркт миокарда с зубцом Q, ранее именовавшийся как «крупноочаговый» и без зубца Q, ранее именовавшийся как «мелкоочаговый»);
• постинфарктный кардиосклероз;
• нарушения ритма сердца (имеются в виду лишь связанные с ишемией миокарда);
• сердечная недостаточность (связанная с поражением миокарда вследствие ИБС).
В последние годы произошли изменения в терминологии. Так, в практике используется термин «нестабильная стенокардия» (о чем будет сказано более подробно ниже в разделе «Стенокардия») и термин «острый коронарный синдром» (ОКС).
ОКС объединяет несколько форм ИБС: нестабильную стенокардию, инфаркты миокарда с зубцом Q и без зубца Q, а также острые осложнения при оперативном вмешательстве на коронарных артериях и внезапную смерть.
По существу диагноз ОКС является временным, «рабочим», и используется для выделения категории больных с высокой вероятностью развития инфаркта миокарда или нестабильной стенокардии при первом контакте врача с ними. Лечение больных с ОКС начинают до получения информации, необходимой для уверенной постановки нозологического диагноза (инфаркта миокарда или нестабильной стенокардии). После определения какого-либо из перечисленных выше клинических состояний на основе дополнительной информации производится уточнение лечения.
Главным этиологическим фактором ИБС является атеросклероз коронарных артерий. Факторы, предрасполагающие к его развитию, следует рассматривать как факторы риска ИБС. Наиболее важными среди них являются: 1) гиперлипидемия (высокая концентрация холестерина низкой плотности, снижение холестерина высокой плотности, повышение уровня триглицеридов); 2) артериальная гипертония; 3) курение; 4) гиподинамия (физическая детренированность); 5) избыточная масса тела и высококалорийное питание; 6) сахарный диабет или инсулинорезистентность периферических тканей); 7) генетическая предрасположенность.
Стенокардия
Стабильная стенокардия характеризуется загрудинной болью сжимающего характера, возникающей при физической нагрузке, эмоциональном стрессе, выходе на холод, ходьбе против ветра, в покое после обильного приема пищи. Этот тип стенокардии называется «стабильной стенокардией напряжения».
Распространенность стенокардии зависит от возраста и пола. Так, в возрастной группе населения 45—54 года стенокардия напряжения наблюдается у 2—5 % мужчин и 0,5—1 % женщин, в группе 65—74 года — у 11— 20 % мужчин и 10—14 % женщин. До инфаркта миокарда стенокардию напряжения отмечают у 20 % пациентов, после перенесенного инфаркта миокарда — у 50 % больных.
Этиология. Основной причиной развития болезни является атеросклероз коронарных артерий. Значительно реже приступы стенокардии возникают при неизмененных коронарных артериях. К числу факторов, способствующих развитию болезни, следует отнести функциональную перегрузку сердца, гистотоксический эффект катехоламинов, изменения в свертывающей и антисвертывающей системах крови, недостаточное развитие коллатерального кровообращения.
Патогенез. Как известно, в норме между доставкой кислорода к кар- диомиоцитам и потребностью в нем имеется четкое соответствие, обеспечивающее нормальный метаболизм и, следовательно, нормальные функции клеток сердца. В нормальных условиях основными субстратами для выработки энергии в кардиомиоцитах служат свободные жирные кислоты (СЖК), обеспечивающие от 60 до 80 % синтеза АТФ, и глюкоза (20—40 % синтеза АТФ). Глюкоза вначале подвергается анаэробному гликолизу с образованием небольшого (около 10 %) количества АТФ и пирувата, а затем пируват поступает в митохондрии, где с помощью пируватдегидрогеназно-го комплекса (ПДК) подвергается окислительному декарбоксилированию с образованием ацетил-КоА. СЖК, поступая в цитоплазму кардиомиоци-та, преобразуются в ацил-КоА жирных кислот, который затем подвергается р- окислению в митохондриях с образованием ацетил-КоА. Образующийся в ходе метаболизма глюкозы и СЖК ацетил-КоА поступает в цикл Кребса, где и синтезируется АТФ. Важно отметить, что хотя при «сгорании» молекулы СЖК синтезируется большее количество молекул АТФ, чем при расщеплении глюкозы, метаболизм СЖК является менее «эффективным», так как требует для образования эквивалентного количества АТФ на 10 % больше кислорода.
Коронарный атеросклероз приводит к развитию дисбаланса между доставкой кислорода к кардиомиоцитам и потребностью в нем, возникают нарушение перфузии миокарда и его ишемия. Недостаток кислорода приводит к изменениям метаболизма кардиомиоцитов. Ограниченное количество кислорода распределяется между окислением глюкозы и СЖК, причем активность обоих путей метаболизма снижается. При ишемии глюкоза расщепляется преимущественно путем анаэробного гликолиза, образующийся пируват не подвергается окислительному декарбоксилированию, а переходит в лактат, что потенцирует внутриклеточный ацидоз. Остаточный аэробный синтез АТФ осуществляется в основном за счет СЖК, происходит так называемый сдвиг от окисления глюкозы к (3-окислению СЖК. Как ухе указывалось, такой путь образования АТФ требует больших затрат кислорода и в условиях ишемии оказывается метаболически невыгодным. Избыток СЖК и ацетил-КоА ингибирует ПДК и приводит к дальнейшему разобщению процессов гликолиза и окислительного декарбоксилирования. Накопление СЖК в цитоплазме оказывает повреждающее действие на мембрану кардиомиоцита, нарушает его функции.
Клеточный ацидоз, нарушение ионного равновесия, уменьшение синтеза АТФ приводят сначала к диастолической, а затем и к систолической дисфункции миокарда, электрофизиологическим нарушениям (выражающимся в изменениях зубца Т и сегмента ST на ЭКГ) и лишь потом к возникновению болей в грудной клетке. Данная последовательность изменений получила название «ишемического каскада». Очевидно, что стенокардия представляет собой его конечный этап, по сути — «верхушку айсберга», в основании которого лежат возникшие из-за нарушений перфузии изменения метаболизма миокарда.
Клиническая картина. Главным проявлением стенокардии является характерный болевой приступ. В классическом описании стенокардия характеризуется как приступообразное давящее ощущение в области грудины, возникающее при физическом усилии, нарастающее по выраженности и распространенности.
Обычно боль сопровождается чувством дискомфорта в груди, иррадии- рует в левое плечо или обе руки, в шею, нижнюю челюсть, зубы; ей может сопутствовать чувство страха, которое заставляет больных застывать в неподвижной позе. Боли быстро исчезают после приема нитроглицерина или устранения физического напряжения (остановка при ходьбе, устранение других условий и факторов, спровоцировавших приступ: эмоциональный стресс, холод, прием пищи).
В зависимости от обстоятельства, при котором возникли боли, различают стенокардию напряжения и покоя. Появление болевого синдрома при типичной стенокардии напряжения зависит от уровня физической активности. Согласно принятой классификации Канадского общества кардиологов, по способности выполнять физические нагрузки больными стенокардией напряжения выделяют четыре функциональных класса:
I функциональный класс — обычная физическая активность не вызывает приступа стенокардии. Стенокардия появляется при необычно большой, быстро выполняемой нагрузке.
II функциональный класс — небольшое ограничение физической активности. Стенокардию вызывает обычная ходьба на расстояние более 500 м или подъем по лестнице на один этаж, в гору, ходьба после еды, при ветре, в холод; возможно развитие стенокардии под влиянием эмоционального напряжения.
III функциональный класс — выраженное ограничение физической активности. Стенокардия возникает при обычной ходьбе на расстояние 100— 200 м. Возможны редкие приступы стенокардии покоя.
IV функциональный класс — неспособность выполнять любую физическую работу без дискомфорта. Появляются типичные приступы стенокардии покоя.
К стенокардии покоя принято относить приступы болей, возникающие во время полного покоя, главным образом во сне.
Особо должна быть выделена так называемая вариантная стенокардия (стенокардия Принцметала): приступы стенокардии покоя, как правило, возникают ночью без предшествующей стенокардии напряжения. В отличие от обычных приступов стенокардии они сопровождаются значительным подъемом сегмента ST на ЭКГ в момент болей. С помощью корона- роангиографии показано, что вариантная стенокардия обусловлена спазмом склерозированных или неизмененных коронарных артерий. Этот вариант ИБС относят к нестабильной стенокардии.
Основной клинический симптом — приступ стенокардии — не является Патогномоничным только для ИБС. В связи с этим диагноз стенокардии как формы хронической ИБС можно поставить только с учетом всех данных, полученных на различных этапах обследования больного.
Вместе с тем в клинической картине стенокардии при ИБС есть свои особенности, которые обнаруживают на I этапе диагностического поиска.
Задачей I этапа является выявление: а) типично протекающей стенокардии; б) других проявлений хронической ИБС (нарушения ритма, сердечная недостаточность); в) факторов риска ИБС; г) атипичных кардиаль-ных болей и оценка их с учетом возраста, пола, факторов риска ИБС и сопутствующих заболеваний; д) эффективности и характера проводимой лекарственной терапии; е) других заболеваний, проявляющихся стенокардией.
Все жалобы оценивают с учетом возраста, пола, конституции, психоэмоционального фона и поведения больного, так что нередко уже при первом общении с больным можно отвергнуть или убедиться в правильности предварительного диагноза ИБС. Так, при классических жалобах в течение последнего года и отсутствии сердечно-сосудистых заболеваний в прошлом у 50—60-летнего мужчины хроническая ИБС может быть диагностирована с очень большой вероятностью.
Тем не менее развернутый диагноз с указанием клинического варианта болезни и тяжести поражения коронарных артерий и миокарда может быть поставлен лишь после выполнения всей основной схемы диагностического поиска, а в некоторых ситуациях (описаны далее) — после дополнительного обследования.
Иногда трудно разграничить стенокардию и разнообразные болевые ощущения кардиального и экстракардиального генеза. Особенности болей при различных заболеваниях описаны в многочисленных руководствах. Следует лишь подчеркнуть, что стабильной стенокардии свойствен постоянный, одинаковый характер болей при каждом приступе, а ее появление четко связано с определенными обстоятельствами. При нейроциркулятор-ной дистонии и ряде других заболеваний сердечно-сосудистой системы пациент отмечает разнообразный характер болей, различную их локализацию, отсутствие какой-либо закономерности в их возникновении. У больного стенокардией, даже при наличии других болей (обусловленных, например, поражением позвоночника), обычно удается выделить характерные «ишемические» боли.
Одновременно с жалобами на боли в области сердца больной может предъявлять жалобы, обусловленные нарушением сердечного ритма и сердечной недостаточностью вне приступа стенокардии. Это позволяет предварительно оценить тяжесть атеросклеротического или постинфарктного кардиосклероза и делает диагноз ИБС более вероятным. Правильному диагнозу способствует выявление факторов риска ИБС.
У больных с такими заболеваниями, как гипертоническая болезнь, сахарный диабет, следует активно выявлять жалобы, характерные для стенокардии, аритмии, расстройства кровообращения. Сам пациент может не предъявлять таких жалоб, если соответствующие клинические признаки нерезко выражены.
Больные нередко описывают стенокардию не как боль, а говорят о чувстве дискомфорта в груди в виде тяжести, давления, стеснения или даже жжения, изжоги. У лиц пожилого возраста ощущение боли менее выражено, а клинические проявления чаще характеризуются затрудненным дыханием, внезапно возникающим чувством нехватки воздуха, сочетающимся с резкой слабостью.
В отдельных случаях отсутствует типичная локализация болей, боли возникают лишь в тех местах, куда они обычно иррадиируют. Поскольку болевой синдром при стенокардии может протекать атипично, при любых жалобах на боль в грудной клетке, руках, спине, шее, нижней челюсти, эпигастральной области (даже у молодых мужчин) следует выяснить, не 254 соответствуют ли эти боли по обстоятельствам возникновения и исчезновения закономерностям болевого синдрома при стенокардии. В таких случаях, за исключением локализации, боли сохраняют все другие особенности «типичной» стенокардии (причина возникновения, продолжительность приступа, эффект нитроглицерина или остановки при ходьбе и пр.).
На I этапе диагностического поиска оценивают эффективность приема нитроглицерина (при исчезновении болей через 5 мин и позже эффект препарата весьма сомнителен) и других принимавшихся ранее больным лекарственных препаратов (это важно не только для диагностики, но и для построения индивидуального плана лечения в дальнейшем).
II этап диагностического поиска малоинформативен для диагностики, физикальное обследование может не выявить каких-либо отклонений от нормы (при недавно возникшей стенокардии). Следует активно искать симптомы заболеваний (пороки сердца, анемии и пр.), которые сопровождаются стенокардией.
Важна для диагностики внесердечная локализация атеросклероза: аорты (акцент II тона, систолический шум над аортой), нижних конечностей (резкое ослабление пульсации артерий); симптомы гипертрофии левого желудочка при нормальном АД и отсутствии каких-либо заболеваний сердечнососудистой системы.
На III этапе диагностического поиска производят инструментальные и лабораторные исследования, позволяющие поставить диагноз хронической ИБС и оценить стенокардию как ее проявление.
Электрокардиография — ведущий метод инструментальной диагностики хронической ИБС. При этом нужно учитывать следующие положения.
1. Депрессия сегмента ST (возможно сочетание с «коронарным» зубцом 7) является подтверждением предварительного диагноза ИБС. Однако негативный зубец Т может быть проявлением перенесенного ранее мелкоочагового инфаркта (надо учитывать отрицательные результаты лабораторных данных, указывающих на резорбционно-некротический синдром), тяжелого миокардита, дилатационной кардиомиопатии.
2. Подтвердить ИБС могут характерные ЭКГ-признаки (депрессия сегмента ST) во время приступа и быстрое их исчезновение (в течение от нескольких часов до суток). Для верификации ИБС используют суточное ЭКГ- мониторирование по Холтеру (холтеровское мониторирование).
3. У большинства больных стенокардией, не перенесших ИМ, ЭКГ вне приступа не изменена, а во время приступа изменения возникают не у всех больных.
4. «Рубцовые» изменения, выявленные на ЭКГ, при наличии характерных болей в сердце являются важным доводом в пользу диагноза ИБС.
5. Для выявления признаков ишемии миокарда, когда на ЭКГ, снятой в покое, они отсутствуют, а также для оценки состояния коронарного резерва (тяжесть коронарной недостаточности) проводят пробы с физической нагрузкой.
Среди различных нагрузочных проб наибольшее распространение получили пробы с физической нагрузкой на велоэргометре или бегущей дорожке (тредмиле). Показаниями к проведению велоэргометрии для диагностики ИБС являются: а) атипичный болевой синдром; б) нехарактерные для ишемии миокарда изменения на ЭКГ у лиц среднего и пожилого возраста, а также у молодых мужчин с предварительным диагнозом ИБС; в) отсутствие изменений на ЭКГ при подозрении на ИБС.
Пробу расценивают как положительную, если в момент нагрузки отмечают: а) возникновение приступа стенокардии; б) появление тяжелой одышки, удушья; в) снижение АД; г) депрессию сегмента ST «ишемическо-го типа» на 1 мм и более; д) подъем сегмента STна 1 мм и более.
Основными противопоказаниями к проведению проб с физической нагрузкой служат: а) острый инфаркт миокарда; б) частые приступы стенокардии напряжения и покоя; в) сердечная недостаточность; г) прогностически неблагоприятные нарушения сердечного ритма и проводимости; д) тромбоэмболические осложнения; е) тяжелые формы АГ; ж) острые инфекционные заболевания.
При необходимости (невозможность проведения велоэргометрии или технического ее выполнения, детренированность больных) усиление работы сердца достигается с помощью теста частой чреспищеводной стимуляции (метод нетравматичен, широко распространен).
6. Для ЭКГ-диагностики ИБС применяют различные фармакологические нагрузочные пробы с использованием лекарственных препаратов, влияющих на коронарное русло и функциональное состояние миокарда. Так, для ЭКГ- диагностики вазоспастической формы ИБС применяют пробы с эргометрином или дипиридамолом.
Фармакологические пробы с пропранололом, хлоридом калия проводят в тех случаях, когда имеются исходные изменения конечной части желудочкового комплекса на ЭКГ и необходимо проведение дифференциальной диагностики между ИБС и НЦД.
Выявленные на ЭКГ изменения всегда оценивают с учетом других данных обследования больного.
Ультразвуковое исследование сердца необходимо проводить всем больным, страдающим стенокардией. Оно позволяет оценить сократительную способность миокарда, определить размеры его полостей. Так, при выявлении порока сердца, дилатационной или обструктивной кардиомиопатии диагноз ИБС становится маловероятным; однако у лиц пожилого возраста возможно сочетание этих болезней.
Стресс-эхокардиография является более точным методом диагностики ИБС. Существо метода заключается в изменении локальной подвижности различных сегментов левого желудочка при увеличении ЧСС в результате введения добутамина, физической нагрузки или чреспищеводной стимули- ции. При увеличении ЧСС повышается потребность миокарда в кислороде и возникает дисбаланс между доставкой кислорода по венечным артериям и потребностью в нем определенного участка миокарда, снабжаемого кровью пораженной ветвью той или иной коронарной артерии. Вследствие этого дисбаланса возникают локальные нарушения сократимости миокарда. Изменения локальной сократимости могут предшествовать другим проявлениям ишемии (изменениям ЭКГ, болевому синдрому).
Ряд инструментальных методов исследования, проводимых в общепринятом порядке у больного с подозрением на ИБС, позволяет выявить вне- сердечные признаки атеросклероза аорты (рентгеноскопия грудной клетки) и сосудов нижних конечностей (реовазография) и получить косвенный довод, подтверждающий ИБС.
Лабораторные исследования (клинический и биохимический анализы крови) позволяют: а) выявить гиперлипидемию — фактор риска ИБС; б) исключить проявление резорбционно-некротического синдрома (см. «Инфаркт миокарда») и при появлении изменений на ЭКГ и затянувшемся приступе стенокардии отвергнуть диагноз инфаркта миокарда. В ряде случаев проводят дополнительные исследования. Селективная коронарография является «золотым стандартом» в диагностике ИБС.
Показаниями для ее проведения являются:
• стенокардия напряжения более III функционального класса при отсутствии эффекта от лекарственной терапии;
• стенокардия I—II функционального класса у больных, перенесших инфаркт миокарда;
• стенокардия напряжения в сочетании с блокадой левой ножки пучка Тиса на ЭКГ и признаками ишемии по данным сцинтиграфии миокарда;
• тяжелые желудочковые аритмии;
• стабильная стенокардия у больных, которым предстоит операция на сосудах (аорта, бедренные, сонные артерии);
• реваскуляризация миокарда (аортокоронарное шунтирование, чре- скожная транслюминальная ангиопластика);
. уточнение диагноза по клиническим или профессиональным соображениям.
Следует отметить, что «нормальная» коронарография свидетельствует лишь об отсутствии существенного сужения главных коронарных артерий и их ветвей, при этом могут оставаться невыявленными изменения в мелких артериях.
Проведение этих методов возможно лишь в специализированных стационарах и по определенным показаниям.
Сцинтиграфия миокарда — метод визуализации миокарда, позволяющий выявить участки ишемии (больному вводится радиофармакологический препарат, который фиксируется в участках ишемии миокарда).
Диагностика ИБС. При постановке диагноза учитывают основные и дополнительные диагностические критерии.
К основным критериям относят:
1) типичные приступы стенокардии напряжения и покоя (анамнез, наблюдение);
2) достоверные указания на перенесенный инфаркт миокарда (анамнез, признаки хронической аневризмы сердца, признаки Рубцовых изменений на ЭКГ);
3) положительные результаты нагрузочных проб (велоэргометрия, частая предсердная стимуляция);
4) положительные результаты коронарографии (стеноз коронарной артерии, хроническая аневризма сердца);
5) выявление зон постинфарктного кардиосклероза.
Дополнительными диагностическими критериями считают:
1) признаки сердечной недостаточности;
2) нарушения сердечного ритма и проводимости (при отсутствии других заболеваний, вызывающих эти явления).
Формулировка развернутого клинического диагноза учитывает:
1) клинический вариант ИБС (часто у одного больного имеется сочетание двух или даже трех вариантов). При стенокардии указывают ее функциональный класс;
2) характер нарушения ритма и проводимости (если таковые имеются), а также состояние кровообращения;
3) основные локализации атеросклероза; отсутствие коронарного атеросклероза (наличие убедительных доказательств по данным коронарографии) обязательно отражают в диагнозе;
4) артериальную гипертонию (в том числе ГБ с указанием стадии течения);
5) фоновые и сопутствующие заболевания.
Лечение стенокардии. Основными целями лечения больных со стабильной стенокардией, согласно рекомендациям Европейского кардиологического общества, являются:
• улучшение прогноза больного путем предупреждения инфаркта миокарда (ИМ) и внезапной смерти;
• минимизация или полное устранение клинических проявлений заболевания.
Этих целей можно достичь сочетанным применением мер немедикаментозного воздействия, направленных на коррекцию имеющихся факторов риска, и медикаментозного лечения. Альтернативой последнему в ряде случаев могут служить методы интервенционной кардиологии (баллонная ангиопластика, стентирование) и коронарной хирургии (шунтирование, трансмиокардиальная лазерная реваскуляризация).
Коррекция факторов риска должна проводиться у всех больных и на любом этапе развития заболевания.
Курение — важный фактор риска ИБС; необходимо добиваться стойкого отказа от курения. Часто для этого требуется участие квалифицированного психолога или психотерапевта. Существенную помощь может оказать терапия никотинсодержащими препаратами (никоретте) в виде накожных пластырей, жевательных резинок и в форме ингалятора с мундштуком (последний наиболее предпочтителен, так как моделирует акт курения).
Целесообразно изменять характер питания, ориентируясь на так называемую средиземноморскую диету, основу которой составляют овощи, фрукты, рыба и птица. В случае гиперлипидемии (липидный профиль должен быть оценен у всех больных стенокардией) соблюдение жесткой гипо- липидемической диеты становится особенно важным. Уровень общего холестерина следует поддерживать ниже 5 ммоль/л (192 мг/дл), уровень холестерина липопротеидов низкой плотности ниже 2,6 ммоль/л (100 мг/дл). Выбор препаратов для липидснижающей терапии зависит от липидного профиля, однако в большинстве случаев следует отдать предпочтение препаратам из группы статинов (симвастатин, ловастатин, флювастатин, аторвастатин), учитывая их доказанное положительное влияние на прогноз больных ИБС.
Больные стенокардией обязательно должны поддерживать посильную физическую активность, поскольку она может способствовать увеличению толерантности к нагрузкам, нормализации АД, уровня липидов, улучшению толерантности к глюкозе и чувствительности к инсулину. Это также поможет снизить избыточную массу тела.
Важное значение имеет лечение сопутствующих АГ и сахарного диабета, являющихся факторами риска ИБС. Следует не только стремиться к достижению целевого уровня АД, но и стараться использовать препараты, одновременно обладающие и гипотензивной, и антиангинальной активностью (р-адреноблокаторы, антагонисты кальция — АК). У больных с сахарным диабетом наиболее оправдано использование ингибиторов АПФ (ИАПФ), антагонистов кальция, а также высокоселективных р-адренобло-каторов с вазодилатирующими свойствами (небиволол).
Медикаментозное лечение. Все больные стенокардией при отсутствии противопоказаний должны получать ацетилсалициловую кислоту (аспирин) в дозе 75—160 мг/сут, что позволяет снизить частоту инфаркта миокарда и внезапной смерти как минимум на 30 %. Основными противопоказаниями к применению аспирина являются язвенная болезнь, эрозивный гастрит, дуоденит. В таких случаях возможно применение тиклопидина (тиклид), хотя его влияние на прогноз убедительно не доказано. Перспек- 258 тцвным может оказаться использование клопидогреля (плавике), особенно у больных, принимающих ИАПФ.
Всем больным стенокардией следует рекомендовать для купирования возникающих ангинозных приступов использование короткодействующих нитратов (НТ). Больные должны постоянно иметь при себе тот или иной нитросодержащий препарат короткого действия. Традиционно для этой цели применяют таблетки нитроглицерина. Однако они небольшого размера, нередко крошатся, поэтому их использование часто затруднительно особенно у пожилых пациентов, больных с нарушениями двигательной сферы. Более удобны короткодействующие НТ в виде дозированных аэрозолей (изокет, изомак, нитроминт), которые распыляют в полости рта. В качестве альтернативы можно использовать нитросорбид в таблетках по 10 мг, которые применяют аналогично нитроглицерину под язык, только нужно помнить, что эффект при этом наступает позднее (через 10—15 мин), но и длится до 1,5 ч. Нередко оказывается полезным заблаговременный прием нитросорбида перед планируемой повышенной физической и/или эмоциональной нагрузкой. Важно объяснять пациентам необходимость своевременной замены упаковки препарата еще до истечения срока годности, а также опасность многократного бесконтрольного приема НТ короткого действия, что чревато развитием гипотонии и указывает на недостаточную эффективность антиангинальной терапии в целом.
Для предотвращения приступов стенокардии традиционно используют препараты гемодинамического действия, которые, влияя на параметры центральной гемодинамики, уменьшают потребность миокарда в кислороде или увеличивают его доставку. На сегодня применяют препараты трех основных групп: р-адреноблокаторы (БАБ), антагонисты кальция (АК), пролонгированные нитраты (НТ).
БАБ широко применяют в лечении стенокардии. Особенно показаны БАБ больным стенокардией, перенесшим ИМ, поскольку во многих рандомизированных исследованиях установлена способность БАБ увеличивать выживаемость таких пациентов. Улучшение прогноза больных стенокардией без ИМ в анамнезе убедительно не доказано, однако данные международного исследования Beta-Blocker Pooling Project указывают на возможность такого положительного влияния БАБ.
При лечении стенокардии предпочтение отдается кардиоселективным БАБ. Наиболее широко применяют такие препараты, как бисопролол (кон-кор) 5—10 мг/сут, метопролол (беталок, эгилок) 50—200 мг/сут, бетаксолол (локрен) 10—40 мг/сут и др. При этом следует добиваться снижения частоты пульса в покое до 50—60 в минуту.
По-прежнему используют неселективный БАБ пропранолол (обзидан, анаприлж) в дозе 40—200 мг/сут, однако обычно он хуже переносится, требует 3—4-разового приема, что снижает приверженность больных к лечению.
Основными побочными реакциями на фоне приема БАБ являются бра- Дикардия, нарушения атриовентрикулярнои проводимости, артериальная гипотония, ухудшение переносимости физических нагрузок, бронхоспазм и эректильная дисфункция.
Следует избегать применения БАБ у больных с бронхиальной обструкцией (особенно бронхиальной астмой), заболеваниями периферических артерий, сахарным диабетом. Хотя в ряде подобных случаев возможно применение высокоселективных БАБ, таких как метопролол, бисопролол, это следует делать с особой осторожностью. Наиболее безопасно использование БАБ, обладающих способностью к периферической вазодилатации за счет модуляции высвобождения N0, в частности небиволола.
Необходимо обратить внимание на применение БАБ у больных стенокардией с сопутствующей хронической сердечной недостаточностью (ХСН). В такой ситуации рекомендуется использовать метопролол, бисо- пролол, карведилол. Лечение БАБ больных стенокардией на фоне ХСН должно начинаться с малых доз и только на фоне адекватной терапии ИАПФ и диуретиками, причем в первое время закономерно ожидать некоторого усугубления симптомов ХСН.
Антагонисты кальция также часто используют в лечении стенокардии. Наиболее предпочтительны недигидропиридиновые АК — верапамил (изоп- тин, финоптин) 120—320 мг/сут и его пролонгированная форма изоптин 240SR, а также дилтиазем (кардил, алтиазем) 120—320 мг/сут. Можно использовать пролонгированные дигидропиридины второго и третьего поколений, такие как амлодипин (норваск, нормодипин) 5—10 мг/сут, фелодипин (плендил) 5—10 мг/сут и др. Нифедипин короткого действия не обеспечивает стабильной концентрации лекарственного вещества в сыворотке крови. В связи с этим лучше использовать пролонгированные формы препарата (коринфар-ретард, кордафлекс-ретард, адалат SL).
Основными побочными реакциями на фоне приема АК являются усугубление систолической дисфункции миокарда, отеки, запоры, нарушения атриовентрикулярной проводимости (для недигидропиридиновых АК).
В качестве пролонгированных нитратов используют препараты изосорбида динитрата {кардикет, изокет, изомак) в дозе 40—240 мг/сут и изосорбид- 5-мононитрата (мономак, моночинкве, эффокс-лонг) в дозе 40—240 мг/сут. Последние лучше переносятся, реже вызывают головные боли. Использование препаратов глицерил тринитрата (сустак-мите, сустак-форте) и тетра- нитрата (эринит) не оправдано из-за низкой эффективности и неудобства применения (необходим многократный прием).
Основными побочными явлениями терапии НТ являются головные боли, артериальная гипотония, покраснение кожи, изредка синкопальные состояния. К существенным недостаткам этого класса препаратов следует отнести развитие толерантности, преодолеть которую можно либо временной отменой этих средств, либо наращиванием их доз. Избежать развития толерантности к нитратам можно путем рационального дозирования, обеспечивающего «безнитратный промежуток», длительностью не менее 8 ч (обычно ночью).
При плохой переносимости нитратов можно назначать молсидомин (сид- нофарм, корватон) по 2—24 мг/сут, особенно у больных с сопутствующими заболеваниями легких, легочным сердцем.
Часто в процессе лечения стенокардии не удается достичь успеха с помощью монотерапии. В таких случаях целесообразно применять комбинации антиангинальных средств с различным механизмом действия. Наиболее рациональны следующие комбинации: БАБ + НТ, БАБ + АК (дигид- ропиридиновый), АК + НТ, БАБ + АК + НТ. Нецелесообразно комбинировать препараты одного класса из-за неэффективности и резко возрастающего риска возникновения побочных реакций. Следует соблюдать осторожность при комбинации БАБ с верапамилом или дилтиаземом, поскольку резко возрастает риск развития нарушений проводимости и дисфункции левого желудочка.
Хотя комбинированная антиангинальная терапия применяется повсеместно, эффективность ее не всегда оказывается достаточной. Это заставляет искать иные подходы к медикаментозной терапии больных стенокардией. 260
Альтернативой традиционной антиангинальной терапии препаратами гемодинамического действия может служить воздействие на метаболизм кардиомиоцитов, изменения которого, как указывалось выше, играют центральную роль в развитии стенокардии. Реальная возможность для метаболической терапии появилась с созданием препарата триметазидин (предук- тсиг) — первого цитопротективного препарата метаболического действия с доказанной эффективностью.
Согласно современным представлениям, механизм действия тримета- зидина заключается в ингибировании 3-кетоацил-КоА-тиолазы (3-КАТ) — ключевого фермента цепи (3-окисления СЖК. Это приводит к метаболическому «сдвигу» от окисления СЖК к окислению глюкозы. В результате повышается ресинтез АТФ в условиях ишемии, восстанавливается сопряжение гликолиза и окислительного декарбоксилирования, уменьшается клеточный ацидоз и предотвращается избыточное накопление ионов кальция. Триметазидин усиливает также обмен фосфолипидов клеточных мембран, что приводит к уменьшению содержания СЖК и предотвращает их неблагоприятное воздействие на функции кардиомиоцитов.
Эффективность триметазидина как антиангинального средства на сегодня убедительно доказана. Доказана также большая эффективность комбинированной терапии пропранололом и триметазидином, чем терапии про- пранололом и изосорбида динитратом. Комбинация триметазидина с дил- тиаземом оказалась более эффективной, чем терапия одним дилтиаземом.
Важнейшим преимуществом триметазидина является отсутствие у него какого-либо влияния на гемодинамику. Это позволяет использовать препарат в ряде клинических ситуаций, когда применение традиционных средств затруднительно. Так, очень удобным оказывается применение триметазидина у больных с брадиаритмиями, нарушениями атриовентрикулярной проводимости, синдромом слабости синусового узла, когда использование БАБ или АК небезопасно, а часто даже невозможно. Триметазидин не влияет на функции автоматизма и проводимости, не усугубляет бради-кардию.
Целесообразно применение триметазидина у больных стенокардией с сопутствующей дисфункцией левого желудочка или ХСН.
Особенно целесообразно использовать триметазидин у больных стенокардией с сопутствующим сахарных диабетом. Это часто наиболее тяжелые больные, плохо поддающиеся традиционному лечению.
Триметазидин обеспечивает новые возможности для лечения пожилых больных стенокардией, у которых возрастает риск побочных эффектов и неблагоприятного лекарственного взаимодействия при использовании традиционных антиангинальных средств.
Триметазидин обычно очень хорошо переносится, его назначают по 20 мг 3 раза в день во время еды. Важно отметить, что использование триметазидина включено в рекомендации по лечению стенокардии Европейского кардиологического общества.
Новая лекарственная форма триметазидина — «предуктал МВ». В отличие от привычного предуктала в новой, покрытой оболочкой таблетке «предуктала МВ» триметазидин распределен в гидрофильном матриксе, что обеспечивает медленное контролируемое высвобождение действующего вещества. Это позволяет увеличить плато концентрации триметазидина в крови в течение суток и дает возможность поддерживать постоянную анти- ангинальную эффективность предуктала МВ в течение 24 ч. Поскольку новая форма позволяет повысить значение минимальной концентрации на Л1 % при сохранении максимальной, предуктал МВ обеспечивает лучшую защиту миокарда от ишемии в ранние утренние часы. Предуктал MB со держит 35 Ml* триметазидина в таблетке, его принимают 2 раза в день
Прогноз. Прогноз всегда следует оценивать с осторожностью, так ка* хроническое течение заболевания может внезапно обостриться, осложнить ся развитием ИМ, иногда - внезапной смертью
Профилактика. Первичная профилактика сводится к предупреждение развития атеросклероза. Вторичная профилактика должна быть направтеня на проведение рациональной противоатеросклеротической терапии адек ватное лечение болевого синдрома, нарушений ритма и сердечной недостя точности. ~
Острый коронарный синдром
Как уже упоминалось, острый коронарный синдром (ОКС) объединяет несколько вариантов проявления ИБС: нестабильную стенокардию (ситуация, когда на ЭКГ нет подъема сегмента ST и отсутствуют маркеры некроза миокарда) и острый инфаркт миокарда с зубцом Q или без зубца Q (на ЭКГ имеется подъем сегмента ST и присутствуют маркеры некроза миокарда). Это сделано исключительно из практических целей, так как лечебная тактика у больных при затяжном болевом приступе, но с различным положением сегмента ST на ЭКГ при первом контакте с больным будет принципиально различная.
Нестабильная стенокардия — этот термин объединяет несколько ситуаций, к которым относятся:
• впервые возникшая стенокардия напряжения;
• прогрессирующая стенокардия напряжения (учащение приступов стенокардии и/или увеличение их продолжительности и силы);
• стенокардия, впервые возникшая в покое.
Классификация. Общепринятой классификации нестабильной стенокардии (НС) не существует. На практике используют классификацию Бра- унвальда (1989), подразделяющую нестабильную стенокардию на три класса (чем выше класс, тем вероятнее развитие осложнений).
I класс — впервые возникшая стенокардия или усиление имевшейся стенокардии в течение месяца.
II класс — стенокардия покоя в течение предшествующего месяца.
III класс — стенокардия покоя в течение последних 48 ч.
Патогенез. Основным механизмом развития нестабильной стенокардии является разрыв капсулы фиброзной бляшки в коронарной артерии, что приводит к образованию тромба с неполным закрытием просвета сосуда. Пристеночный тромб препятствует адекватному снабжению миокарда, что приводит к появлению болевого синдрома. Разрыву фиброзной бляшки способствуют накопление большого количества липидов и недостаточное содержание в ней коллагена, а также гемодинамические факторы. Кроме того, в патогенезе нестабильной стенокардии играют роль кровоизлияние в бляшку из-за разрыва vasa vasorum, увеличенная агрегация тромбоцитов, снижение антитромботических свойств эндотелия, высвобождение вазоак-тивных веществ (тромбоксан, эндотелии, серотонин) в ответ на повреждение целостности фиброзной бляшки.
Клиническая картина. Нестабильная стенокардия характеризуется типичными ангинозными приступами, и уже на I этапе диагностического поиска можно выявить ряд особенностей, позволяющих заподозрить «нестабильность» стенокардии:
1) на протяжении последних 1—2 мес увеличились число, продолжительность и сила приступов стенокардии напряжения;
2) стенокардия впервые появилась не более 1 мес назад;
3) приступы стенокардии стали появляться в покое или в ночное время;
4) нитроглицерин, ранее купировавший приступы болей, ослабил эффект (больной стал принимать большее количество таблеток нитроглицерина) или вовсе перестал действовать.
Такая ситуация может возникнуть как у лица, не переносившего инфаркт миокарда, так и у больного, ранее перенесшего инфаркт миокарда.
На II этапе диагностического поиска можно не получить какой-либо существенной информации или же выявить те же признаки, что и у больного со стабильной стенокардией.
Исключительно важен III этап диагностического поиска: так как НС входит в понятие ОКС, то основная задача врача заключается в дифференцировании нестабильной стенокардии с инфарктом миокарда (в первую очередь без зубца Q).
Электрокардиография является основным инструментальным методом (по возможности рекомендуется сравнивать ЭКГ, зарегистрированные у больного в момент осмотра с предыдущими ЭКГ для определения имеющейся динамики). При наличии соответствующей симптоматики для НС характерны депрессия сегмента ST не менее 1 мм в двух и более смежных отведениях, а также инверсия зубца Т глубиной более 1 мм в отведениях с преобладающим зубцом R. Для развивающегося инфаркта миокарда (с зубцом Q или без зубца Q) характерен подъем сегмента ST (стойкий или преходящий). Помимо обычной ЭКГ в покое, для диагностики НС и контроля эффективности лечения применяется холтеровское мониторирование ЭКГ.
Наибольшее значение в интерпретации ОКС имеют биохимические методы исследования. Наиболее предпочтительным считается определение содержания в крови сердечных тропонинов Т и 1, повышение которых представляет собой наиболее надежный критерий некроза миокарда. Тропонин является белковым комплексом, регулирующим мышечное сокращение, и состоит из трех субъединиц: тропонин Т (ТнТ), тропонин Ц (ТнС), тропонин I (Тн1). Считается, что Тн1 и ТнТ являются наиболее чувствительными и специфичными маркерами некроза миокарда. Их уровень повышается в крови уже через 2—3 ч после развития инфаркта миокарда, увеличивается в 300— 400 раз по сравнению с нормой и сохраняется повышенным в течение 10—14 дней. Менее специфичным, но более доступным методом является исследование фермента креатинфосфокиназы (КФК), повышение его содержания в крови за счет изофермента свидетельствует о некрозе. Достаточно чувствительным является определение в сыворотке крови содержания миоглобина. Миоглобин — хромопротеид, сходный по строению с гемоглобином, пигментный белок мышечной ткани, обеспечивающий депонирование в ней кислорода. Если при нестабильной стенокардии развивается острый инфаркт миокарда, то содержание миоглобина в крови резко повышается и превышает 200 мкг/л через 4 ч после ангинозного приступа. Через 6 ч его уровень повышается у 100 % больных с впервые развившимся инфарктом миокарда. Повышение содержания тропонинов и КФК-МВ регистрируется через 4—6 ч от начала формирования инфаркта миокарда (некроза сердечной мышцы). Эти биохимические тесты имеют большое значение в трактовке ОКС.
Диагноз. Диагноз НС является по существу временным, так как в процессе лечения и наблюдения за больным врач приходит в выводу о развитии инфаркта миокарда (с зубцом Q или без зубца Q), что требует соответствующей терапии, или же у больного имеет место обострение коронарной недостаточности, что требует иного медикаментозного лечения или же кар- диохирургического вмешательства (чрескожная баллонная ангиопластика или аортокоронарное шунтирование).
В течение первых 8—12 ч после появления симптоматики НС необходимо определить степень риска развития инфаркта и смертельного исхода.
К критериям высокого риска относятся повторяющиеся ангинозные приступы в сочетании с депрессией или подъемом сегмента ST; повышение содержания сердечных тропонинов (при невозможности их определения — КФК-МВ) в крови; гемодинамическая нестабильность (артериальная гипотония, сердечная недостаточность); пароксизмальные желудочковые нарушения ритма.
Признаками низкого непосредственного риска смерти и развития инфаркта миокарда являются отсутствие повторных приступов болей в груди; отсутствие депрессии или подъема сегмента ST; изменения только зубца Т (инверсия, уменьшение амплитуды) или нормальная ЭКГ; отсутствие повышения в крови тропонинов (при невозможности их определения - КФК- МВ).
Лечение. Первыми медикаментозными средствами, которые следует применять при подозрении на ОКС, являются аспирин — 325 мг внутрь и нитроглицерин — 0,5 мг под язык (при необходимости возможен прием до 3 таблеток с интервалом в 5 мин).
Болевой синдром купируется внутривенным введением нитроглицерина 5—10 мкг/мин с увеличением каждые 15 мин на 5—10 мкг/мин до исчезновения боли. Через 24 ч осуществляется перевод на пероральные нитраты — изосорбид мононитрата или изосорбид динитрата.
Обязательно назначают антикоагулянты — низкомолекулярные гепари-ны (эноксапарин, фраксипарин) в течение 1—72 сут в первоначальной дозе 80 мг/кг (5000—7000 ЕД) внутривенно, а затем капельно по 18 мг/кг (до 1500 ЕД) с последующим переводом на подкожное введение. Лечение гепарином проводят под контролем активированного частичного тромбо-пластинового времени (АЧТВ), которое на фоне лечения должно быть 45—70 с. При отсутствии низкомолекулярных гепаринов вводят нефрак-ционированные гепарины: внутривенно болюс 60—80 мг/кг (но не более 5000 ЕД), затем инфузия 12—18 мг/кг в течение 48 ч.
С самого начала назначают р-адреноблокаторы, снижающие потребность миокарда в кислороде, вначале короткодействующие (пропранолол в дозе до 40—60 мг), а затем быстро переводят на пролонгированные препараты (метопролол, бисопролол) в различной дозе с расчетом снижения ЧСС до 55—60 в минуту. В случае непереносимости и р-адреноблокаторов назначают недигидропиридиновые антагонисты кальция (верапамил или дилтиазем).
При стабилизации состояния и ликвидации болевого синдрома проводят стратификацию риска (см. выше).
При низком риске развития ОИМ, смерти и отсутствии динамики на ЭКГ и повышения сердечных тропонинов введение гепарина прекращают. Больной продолжает принимать аспирин, р-адреноблокаторы (или недигидропиридиновые антагонисты кальция), нитраты. Дальнейшая тактика определяется течением стенокардии.
При высоком риске развития ОИМ и смерти возможна стабилизация состояния, тогда продолжают лечение теми же препаратами. В случае высокого риска к лечению добавляют мощные антиагреганты (блокаторы /7Ь—/77о-ре" цепторов тромбоцитов — абциксимаб, эптифибатид, тирофибан) с последующим проведением коронароангиографии и при наличии стенемое nciwn гЛ- ронарных артерий — аортокоронарное шунтирование или чрескожную ба- лонную ангиопластику с установлением коронарного стента.
Прогноз. Определяется тяжестью коронарной недостаточности, наличием факторов риска и дальнейшей эволюцией нестабильной стенокардии.
Профилактика. Устраняют факторы риска (запрещение курения, сбалансированная диета). Прием р-адреноблокаторов (и других антиангиналь- ных препаратов) в сочетании с антигиперлипидемическими препаратами (статинами) является вторичной профилактикой развития ОИМ у этой категории больных.
Инфаркт, миокарда
Инфаркт миокарда (ИМ) — острое заболевание, обусловленное возникновением одного или нескольких очагов ишемического некроза в сердечной мышце в связи с абсолютной или относительной недостаточностью коронарного кровотока.
У мужчин ИМ встречается чаще, чем у женщин, особенно в молодых возрастных группах. В группе больных в возрасте от 21 года до 50 лет это соотношение составляет 5:1, а от 51 года до 60 лет — 2:1. В более поздние возрастные периоды эта разница исчезает за счет увеличения числа ИМ у женщин. В последнее время значительно увеличилась заболеваемость ИМ лиц молодого возраста (мужчин до 40 лет).
Классификация. ИМ подразделяется с учетом величины и локализации некроза, характера течения заболевания.
С учетом распространенности некроза в глубь мышцы сердца в настоящее время выделяют следующие формы ИМ:
• трансмуральный (включает как QS-, так и Q-инфаркт миокарда, ранее называемый «крупноочаговым»);
• ИМ без зубца Q (изменения касаются лишь сегмента ST и зубца Т; ранее называемый «мелкоочаговым») — нетрансмуральный; как правило, бывает субэндокардиальным;
• по локализации выделяют передний, верхушечный, боковой, сеп- тальный (перегородочный), нижний (диафрагмальный), задний и нижнеба- зальный. Возможны сочетанные поражения. Указанные локализации относятся к левому желудочку как наиболее часто страдающему при ИМ. Инфаркт правого желудочка развивается крайне редко;
• в зависимости от характера течения выделяют ИМ с затяжным течением, рецидивирующий, повторный ИМ.
Затяжное течение характеризуется длительным (от нескольких дней до недели и более) периодом следующих один за другим болевых приступов, замедленными процессами репарации (затянувшимся обратным развитием изменений на ЭКГ и резорбционно-некротического синдрома).
Рецидивирующий ИМ — вариант болезни, при котором новые участки некроза возникают в сроки от 72 ч до 4 нед после развития ИМ, т.е. до окончания основных процессов рубцевания (появление новых очагов некроза в течение первых 72 ч — расширение зоны ИМ, а не рецидив его).
Развитие повторного ИМ не связано с первичным некрозом миокарда. Обычно повторный ИМ возникает в бассейнах других коронарных артерий в сроки, как правило, превышающие 28 дней от начала предыдущего инфаркта. Эти сроки установлены Международной классификацией болезней X пересмотра (ранее этот срок был указан как 8 нед).
Этиология. Основной причиной ИМ является атеросклероз коронарных артерий, осложненный тромбозом или кровоизлиянием в атеросклеротиче- скую бляшку (у умерших от ИМ атеросклероз коронарных артерий обнаруживается в 90—95 % случаев).
В настоящее время существенное значение в возникновении ИМ придается функциональным нарушениям, приводящим к спазму коронарных артерий (не всегда патологически измененным) и острому несоответствию объема коронарного кровотока потребностям миокарда в кислороде и питательных веществах.
Чрезвычайно редко причинами ИМ бывают эмболии коронарных артерий, тромбоз их при воспалительных поражениях (тромбангиит, ревматический коронарит и т.д.), сдавление устья коронарных артерий расслаивающей аневризмой аорты и пр. Они приводят к развитию ИМ в 1 % случаев и не относятся к проявлениям ИБС.
Факторами, способствующими возникновению ИМ, являются:
1) недостаточность коллатеральных связей между коронарными сосудами и нарушение их функции;
2) усиление тромбообразующих свойств крови;
3) повышение потребности миокарда в кислороде;
4) нарушение микроциркуляции в миокарде.
Чаще всего ИМ локализуется в передней стенке левого желудочка, т.е. в бассейне кровоснабжения наиболее часто поражаемой атеросклерозом передней нисходящей ветви левой коронарной артерии. Второе место по частоте занимает ИМ задней стенки левого желудочка и ИМ межжелудочковой перегородки (25 % всех поражений).
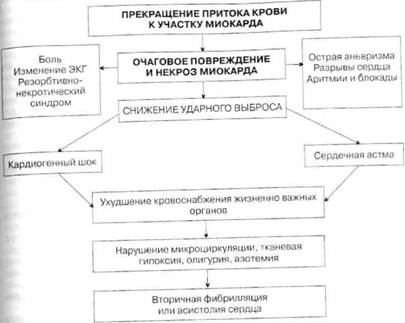
Патогенез. В патогенезе ИМ главная роль принадлежит прекращению притока крови к участку сердечной мышцы, что приводит к повреждению миокарда, его некрозу, ухудшению жизнедеятельности периинфарктной зоны (схема 12).
Некроз миокарда проявляется резорбционно-некротическим синдромом (данные лабораторных исследований, повышение температуры тела) и подтверждается данными ЭКГ. Он вызывает длительный болевой синдром, также может проявляться развитием аритмий и блокад сердца, а трансму- ральный некроз — разрывами сердца или острой аневризмой.
Некроз миокарда и нарушение сократительной способности периинфарктной зоны способствуют снижению ударного и минутного объема сердца. Клинически это проявляется развитием острой левожелудочковой недостаточности — отеком легких и/или кардиогенным шоком. Последний сопровождается резким снижением кровоснабжения жизненно важных органов, что приводит к нарушению микроциркуляции, тканевой гипоксии и накоплению продуктов обмена.
Метаболические нарушения в миокарде вызывают тяжелые нарушения ритма сердца, нередко заканчивающиеся фибрилляцией желудочков.
Возникающее при кардиогенном шоке снижение коронарного кровотока еще больше способствует снижению насосной функции сердца и усугубляет течение кардиогенного шока, отека легких — главных причин смерти при ИМ.
Клиническая картина. Проявления ИМ определяются вариантом начала болезни, периодом течения и развитием тех или иных осложнений.
В течении ИМ выделяют ряд периодов.
Острейший период (I) — время между возникновением ишемии участка миокарда (так называемая ишемическая стадия) и появлением признаков его некроза (от 30 мин до 2 ч).
Схема 12. ПАТОГЕНЕЗ ИНФАРКТА МИОКАРДА И ЕГО ОСЛОЖНЕНИИ
|
Постинфарктный (послеинфарктныи) пертмд jaaa§ миокар. личением плотности рубца и максимально лДтм<«ллд сисХемы да к новым условиям функционирования сердечно-сосудистои (продолжается 2-6 мес с момента образования Р™к
Типичная, или ангинозная, форма начала ИМ mAXof 7реже в об- сивным болевым синдромом с локализацией боли за грудинои феж ласти сердца), часто иррадиирующеи в левую, руку, ллЛм> с0 нюю челюсть и т.д. Боль длительная, не купируется нитрои.ии „ провождается холодным потом, страхом Глртм_
Помимо типичной формы начала болезни, выделяют ряд дру*
ПС1 Гар™чЛГстпроявлек„е заболевания нарушения» ритма, чаше Желудочковой тахикардией;
4) церебральный — основными проявлениями служат неврологические расстройства, напоминающие клиническую картину инсульта;
5) с атипичной локализацией боли (боль появляется только в позвоночнике, руке, плече, челюсти и т.д.; локализуется не только слева, но и справа);
6) «бессимптомный» — симптомы общего недомогания, немотивированной слабости, адинамия, особенно у пожилых; в подобных случаях не находят правильного объяснения, если не регистрируют ЭКГ.
Астматический и гастралгический варианты встречаются наиболее часто.
Осложнения. В острейшем периоде ИМ часто развиваются тяжелые нарушения сердечного ритма и острая сердечная недостаточность, которые могут привести к летальному исходу (если в этот период больному еще не оказывается интенсивная врачебная помощь).
В остром периоде возникают осложнения, многие из них также могут быть причиной смерти больных:
1) нарушения ритма и проводимости (пароксизмальная желудочковая тахикардия, фибрилляция, атриовентрикулярная блокада, мерцание и трепетание предсердий и другие менее грозные нарушения);
2) шок (рефлекторный, кардиогенный и аритмический);
3) сердечная астма, отек легких (проявление острой левожелудочковой недостаточности);
4) острая аневризма сердца;
5) разрывы сердца (в том числе перфорация межжелудочковой перегородки и разрыв сосочковых мышц);
6) тромбоэмболические осложнения (в большом и малом круге кровообращения);
7) парез желудка и кишечника, эрозивный гастрит с желудочным кровотечением, панкреатит.
Подострый период протекает более благоприятно, но и в его течении возможны осложнения:
1) тромбоэндокардит с тромбоэмболическим синдромом (чаще эмболия мелких сосудов большого круга кровообращения);
2) пневмония;
3) постинфарктный синдром — синдром Дресслера, синдром передней грудной стенки, синдром плеча. Постинфарктный синдром развивается обычно на 2—6-й неделе после ИМ, характеризуется перикардитом, плевритом, пневмонитом; иногда в воспалительный процесс вовлекаются синовиальные оболочки суставов. Одновременно все симптомы встречаются редко, чаще наблюдается сочетание перикардита с плевритом или пневмонитом. Иногда выявляется один из этих симптомов, затрудняя диагностику постинфарктного синдрома;
4) психические изменения (чаще неврозоподобные симптомы);
5) хроническая левожелудочковая сердечная недостаточность;
6) начало формирования хронической аневризмы сердца;
7) правожелудочковая недостаточность, развивающаяся редко. При ее наличии следует думать о тромбоэмболии ветвей легочной артерии, разрыве межжелудочковой перегородки и крайне редко — об инфаркте правого желудочка.
В постинфарктном периоде заканчивается формирование хронической аневризмы, могут оставаться проявления синдрома Дресслера и симптомы хронической сердечной недостаточности. Вновь могут возникнуть нарушения ритма сердца. В целом для этого периода развитие осложнений нехарактерно.
На I этапе диагностического поиска на основании клинической картины, особенностей ее развития, с учетом предшествующего анамнеза, возраста и пола больного можно: а) заподозрить развитие ИМ; б) высказать предположение о клиническом варианте болезни; в) получить сведения о тех или иных осложнениях.
При длительном приступе нестерпимых болей за грудиной и в области сердца с характерной иррадиацией, не купирующихся нитроглицерином, следует прежде всего предположить ИМ, особенно у мужчин старше 40 лет. Надо помнить, что подобная симптоматика иногда может быть обусловлена и другими причинами (неврит, плеврит, миозит и др.).
Остро возникший приступ удушья, особенно у лиц пожилого возраста, прежде всего наводит на мысль об астматическом варианте ИМ. Однако острая левожелудочковая недостаточность может быть проявлением иной болезни (аортальный или митральный порок сердца, гипертоническая болезнь). Сердечная астма и отек легких при соответствующей клинической картине ИМ могут быть не вариантом его начала, а осложнением.
Резкие боли в эпигастральной области, особенно у больных с хронической ИБС, позволяют заподозрить гастралгический вариант ИМ. Подобная клиническая картина может быть проявлением других заболеваний (обострение язвенной болезни, гастрита, холецистита, острого панкреатита; пищевое отравление, особенно при наличии симптомов желудочной диспепсии).
Жалобы больного на приступы сердцебиений или резкого урежения ритма, появление аритмий, обмороков могут указывать на начало ИМ или его осложнений. Кроме этого, нарушения ритма могут появиться и вне связи с ИМ и быть проявлением нейроциркуляторной дистонии, миокар-дитического кардиосклероза, хронической ИБС и др.
Интенсивный болевой синдром с атипичной локализацией реже напоминает ИМ, но не исключает его, в связи с чем дальнейшее обследование больного обязательно.
Внезапное немотивированное развитие кардиогенного шока, когда больной заторможен, вял, сознание его спутано, также должно вызвать у врача подозрение на ИМ.
Все сведения, полученные на I этапе, должны оцениваться с учетом данных физикального и лабораторно-инструментального обследования. Иногда на этом этапе диагностического поиска не получают никакой информации, позволяющей поставить диагноз ИМ.
На II этапе диагностического поиска можно получить сведения: а) косвенно указывающие на развитие ИМ (прямых признаков не существует); б) позволяющие выявить осложнения.
При соответствующем анамнезе такие симптомы, как повышение температуры тела, тахикардия, артериальная гипотония, особенно развившаяся на фоне предшествующей гипертонии, глухость тонов сердца и кратковременно выслушиваемый шум трения перикарда, позволяют высказаться в пользу диагноза ИМ. Однако сами по себе эти симптомы непатогномо-ничны для ИМ и могут быть при ряде заболеваний (ревматизм, миокардит, перикардит и т.д.).
Физикальное исследование помогает выявить симптомы возможных осложнений. Для кардиогенного шока характерны холодная кожа серо-бледного цвета, покрытая липким потом (нарушение периферической циркуляции); олигоанурия (уменьшение мочеобразования); нитевидный пульс; Уменьшение пульсового давления (менее 20—30 мм рт. ст.); снижение систолического давления (ниже 80 мм рт. ст.).
Могут наблюдаться симптомы острой левожелудочковой недостаточности: одышка, ортопноэ, влажные хрипы в легких.
Тромбоэмболия легочной артерии проявляется одышкой, болями в груди, кровохарканьем, цианозом.
Увеличенная печень, периферические отеки — симптомы недостаточности кровообращения в большом круге.
При физикальном обследовании представляется возможность обнаружить бради-, тахикардию, экстрасистолию, мерцательную аритмию, паро- ксизмальную тахикардию.
Диагностическое значение всех указанных осложнений невелико, так как они встречаются и при других заболеваниях. Лишь в сочетании с анамнезом и данными III этапа они имеют значение при постановке диагноза ИМ.
Большое диагностическое значение приобретает выявление острой аневризмы (патологическая пульсация в прекордиальной области в четвертое межреберье слева от грудины), разрыва межжелудочковой перегородки (интенсивный систолический шум в нижней трети грудины с симптомами быстро нарастающей недостаточности кровообращения в малом и большом круге), разрыва или отрыва сосочковой мышцы (дующий систолический шум над верхушкой сердца, иногда определяемый пальпаторно, в сочетании с нарастающим застоем в малом круге кровообращения).
III этап диагностического поиска позволяет: а) поставить окончательный диагноз ИМ; б) уточнить его локализацию и распространенность; в) подтвердить или выявить нарушения ритма и проводимости; г) выявить новые осложнения (аневризма сердца, очаговое поражение почек при тромбоэмболии).
Поставить окончательный диагноз ИМ можно на основании сочетания признаков резорбционно-некротического синдрома и данных ЭКГ.
Резорбционно-некротический синдром выявляется по результатам общеклинического и биохимического методов исследований крови: лейкоцитоз со сдвигом лейкоцитарной формулы влево и анэозинофилия (не всегда) с первых часов заболевания; увеличение СОЭ с 3—5-го дня; повышение в крови активности ферментов — креатинфосфокиназы (КФК) и ее МВ-фракции (с первых часов, сохраняющееся 2—3 дня), аминотрансфераз (особенно аспарагиновой и в меньшей степени аланиновой с конца первых суток, нормализующееся к 3—5-му дню), ЛДГ — лактатдегидрогеназы (обшей) и ее первого и второго изоферментов, которое может держаться 10—14 дней.
В настоящее время наиболее информативными маркерами являются тропонин Т, тропонин I и миоглобин.
Тропонин является белковым комплексом, регулирующим мышечное сокращение, и состоит из трех субъединиц: тропонин Т (ТнТ), тропонин II (ТнС) и тропонин I (Тн1).
При ИМ содержание миоглобина в крови у большинства больных превышает 200 мкг/л че
– Конец работы –
Эта тема принадлежит разделу:
Внутренние болезни
На сайте allrefs.net читайте: "Внутренние болезни"
Если Вам нужно дополнительный материал на эту тему, или Вы не нашли то, что искали, рекомендуем воспользоваться поиском по нашей базе работ: Лечение.
Что будем делать с полученным материалом:
Если этот материал оказался полезным ля Вас, Вы можете сохранить его на свою страничку в социальных сетях:
| Твитнуть |
Хотите получать на электронную почту самые свежие новости?






Новости и инфо для студентов